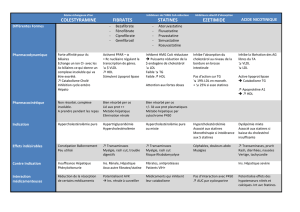
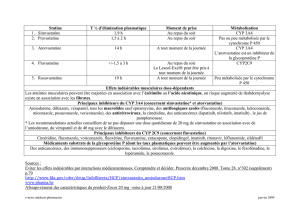
Statines

CHUV-CPM / 02-2005 1/3
CENTRE HOSPITALIER UNIVERSITAIRE VAUDOIS
DIRECTION MEDICALE
Commission Permanente des Médicaments
Secrétariat BH 04
1011 Lausanne - CHUV
BULLETIN D'INFORMATION CPM N° 1 - 2005
Statines : quelles doses, pour quels risques ?
De plus en plus de patients se retrouvent sous traitement de statines à doses élevées, introduites
généralement dans le cadre d’un syndrome coronarien aigu. Cette approche est soutenue par
deux études
1,2
. D’autres études n’ont pas trouvés d’effets favorables de l’introduction précoce
de statines dans cette pathologie
3,4
.
L’étude « MIRACL » montre une réduction d’événements coronariens de 17.4% à 14.8% à 4
mois quand de l’atorvastatine est introduite à 80 mg 1 à 3 jours après un infarctus myocardique.
Dans cette étude, la posologie élevée utilisée a été la seule étudiée et il ne saurait être retenu
dès lors que seule cette posologie est efficace. De plus, l’efficacité de cette approche est
limitée. L’effet est modéré (NNT
5
de 38), et obtenue avec une perte de patients (drop-out) dans
le groupe atorvastatine trop importante pour autoriser une adhésion sans réserve aux résultats
publiés. Cela d’autant plus que le bénéfice observé équivaut essentiellement à une diminution
des cas d’angor instable (critère composite : décès, infarctus non fatal, arrêt cardiaque,
ischémie myocardique avec hospitalisation). L’absence de différence dans les événements
cardiovasculaires totaux rend ces résultats peu probants par comparaison aux critères utilisés
dans la majorité des autres études avec statines.
Sur le plan sécurité, il faut relever que les critères d’exclusion comprenaient, entre autres :
hépatopathie (ALAT > 2x LN), insuffisance cardiaque, (NYHA IIIb ou IV), tout médicament
associé à une rhabdomyolyse lors d’association avec les statines, insuffisance rénale, anémie,
diabète insulino-requérant. Malgré toutes ces précautions, les résultats ont montré une élévation
des transaminases > 3x la limite supérieure chez 2.5% des patients sous atorvastatine vs 0.6%
sous placebo (NNH
6
de 53).
L’étude PROVE-IT montre que de l'atorvastatine donnée à 80 mg/j plutôt que de la
pravastatine à 40 mg/j réduit les événements vasculaires de 26.3% à 22.4% à 2 ans et amène
une plus forte baisse du cholestérol. La supériorité de la stratégie agressive sur la stratégie
conventionnelle
7
montre un effet favorable sur le critère primaire combiné
8
(3.9% de
1
Schwartz GG et al. Effects of Atorvastatin on Early Recurrent Ischemic Events in Acute Coronary Syndromes. The
MIRACL Study: A Randomized Controlled Trial. JAMA. 2001;285:1711-1718
2
Cannon CP et al. Comparison of Intensive and Moderate Lipid Lowering with Statins after Acute Coronary Syndromes. N
Engl J Med 2004;350.
3
Newby KL et al. Early statin initiation and outcomes in patients with acute coronary syndromes. JAMA 2002; 287:3087-
3095
4
De Lemos JA et al.. Early intensive vs. a delayed conservative simvastatin strategy in patients with acute coronary
syndromes : phase A of the A to Z trial. JAMA 2004; 292:1307-1316
5
NNT : number needed to treat : nombre de patients à traiter pour observer l’effet bénéfique chez l’un d’entre eux
6
NNH : number needed to harm : nombre de patients à traiter pour observer l’effet indésirable chez l’un d’entre eux
7
le rapport de puissance atorvastatine : pravastatine est de 6 : 1 ; une dose équipotente de pravastatine serait de 240 mg !

CHUV-CPM / 02-2005 2/3
différence d’efficacité ; NNT 15), essentiellement chez les patients à haut risque. Ce résultat est
cependant à mettre en relation avec le « mismatch » des patients (incidence accrue de
pathologies CV dans groupe pravastatine [artériopathie périphérique +1.6% ; p=0.03 ; infarctus
du myocarde préalable +1.3%]). Il faut rappeler que l’erreur de type I continue d’exister, même
si le nombre de patients enrôlés est suffisant pour limiter l’erreur de type II
9
!
Sur le plan de la sécurité, les critères d’exclusion comprenaient, entre autres : traitement avec
des inhibiteurs du CYP 3A4 ; facteurs pouvant prolonger l’intervalle QT ; maladie hépato-
biliaire obstructive ou autre affection hépatique sévère; élévation des CK > 3x LN ; créatinine
sérique > 176.8 micromoles/L.
Les résultats suivants ont été obtenus, faut-il le préciser, dans une population fortement
sélectionnée et contrôlée, ne recevant aucun inhibiteur du CYP3A4 (atorvastatine):
Arrêt de traitement : A 1 an A 2 ans
pravastatine dose standard 21.4 % 33.0 %
atorvastatine 80 mg 22.8 % 30.4 %
Arrêt de ttt pour myalgies,
CK
pravastatine dose standard 2.7 %
atorvastatine 80 mg 3.3%
ALAT > 3x valeur supérieure de la norme
pravastatine dose standard 1.1 %
atorvastatine 80 mg 3.3 % NNH 45
Ces données récentes ont fourni des arguments largement répercutés par les fabricants de
statines pour inciter les prescripteurs à augmenter les posologies, et par ce biais-là
multiplier les ventes. L’argument « the more is the best » envahit la lipidologie, sans
égard suffisant aux risques entraînés par une maximisation à tout prix du traitement.
Or il est connu que les risques des statines, principalement des myopathies pouvant occasionner
une rhabdomyolyse grave, mais aussi des neuropathies etc., sont dose-dépendants. Une statine
commercialisée à posologie trop élevée a été retirée du marché en 2001 suite à une
surmortalité.
8
temps depuis la randomisation jusqu’à la première apparition d’un événement faisant partie du critère primaire combiné :
mort (toute cause), infarctus du myocarde, angor instable documenté nécessitant une hospitalisation, revascularisation
(CABG, PTCA) intervenant plus de 30 jours après la randomisation, AVC
9 Erreur de type I : conclure à la présence d’un effet positif alors qu’il n’existe pas
Erreur de type II : conclure à l’absence d’effet alors que cet effet existe

CHUV-CPM / 02-2005 3/3
Plusieurs cas de myopathies et de rhabdomyolyse récemment observés au CHUV sous
posologie élevée de statines incitent la CPM a rappeler ce qui suit.
• La posologie des statines doit être individualisée selon l’objectif thérapeutique
(cholestérolémie) et en fonction de la tolérance (CK, symptômes).
• La plus grande prudence est de rigueur lors de co-médication pouvant soit augmenter les
concentrations de statines (inhibiteurs du CYP3A4 : macrolides, anticalciques,
antifongiques ; inhibiteurs de la PGP), soit exercer une toxicité musculaire additionnelle
(fibrates, ciclosporine, colchicine).
• L’utilisation des statines dans le syndrome coronarien aigu ne représente pas encore une
indication officielle reconnue. Elle se fait donc sous la seule responsabilité du
prescripteur (cf. directive institutionnelle : Règles concernant l’utilisation des procédures
diagnostiques et/ou thérapeutiques)
• Les éléments de risque pour le développement d’effets indésirables sont le sexe féminin,
le faible poids, l’âge avancé, l’insuffisance rénale, les interactions médicamenteuses
(inhibiteurs du CYP 3A4 et de la PGP ; substances myotoxiques).
Ce document a été approuvé par Prs/Drs M. Burnier, J. Cornu, R. Darioli, E. Eeckhout, R. Gaillard, D. Hayoz, L.
Kappenberger, L. Liaudet, MD Schaller et G. Waeber.
Le Bureau de la CPM
Février 2005
Va à: Ensemble du corps médical du CHUV
ICS, ICUS et ICD du CHUV
1
/
3
100%

![Bon à savoir : [ téléchargez le pdf ]](http://s1.studylibfr.com/store/data/003771706_1-93023e0d2df6ea55d4819d1e0d17f192-300x300.png)