RÉTROSPECTIVE 2004
238
La Lettre du Cancérologue - Volume XIII - n° 6 - novembre-décembre 2004
L
’année 2004 a été marquée par la confirmation de
l’apport des inhibiteurs de l’aromatase dans le traite-
ment adjuvant des cancers du sein chez les femmes
ménopausées par rapport au tamoxifène. Deux essais, l’un avec
l’anastrozole (ATAC) et l’autre avec le létrozole (MA 17) avaient
déjà été publiés. Cette année a vu la publication d’un essai avec
le troisième principal inhibiteur de l’aromatase, l’exémestane. De
nouvelles recommandations de l’ASCO découlent des résultats
de ces trois essais.
Les dangers potentiels du traitement substitutif de la ménopause font
toujours l’objet d’un vif débat. Des informations sur les risques
de cancers du sein dans une étude reposant sur les associations
de produits habituellement utilisées en France ont fait l’objet de
communiqués de presse avant même la publication des résultats.
L’IRM a montré sa supériorité pour le dépistage du cancer du sein
par rapport à la mammographie, mais seulement dans le cadre du
suivi de femmes à haut risque familial ou héréditaire.
Les publications reposant sur l’utilisation des puces à ADN se
multiplient pour caractériser les cancers du sein et comprendre
les mécanismes de la cancérogenèse. Un premier essai multi-
centrique européen de traitement adjuvant basé sur le pronostic
déterminé par ces puces a été lancé cette année.
ÉPIDÉMIOLOGIE
Traitement hormonal substitutif de la ménopause (THS)
L’étude épidémiologique E3N-EPIC réalisée sur plus de
54 000 femmes par l’équipe Inserm de Françoise Clavel-Chape-
lon pour la MGEN montre, comme l’étude du WHI (Women’s
Health Initiative), une augmentation sensible du risque avec les
THS utilisés en France (1). L’utilisation d’une association d’estro-
gènes et d’un progestatif de synthèse augmente le risque de can-
cer du sein, même lors d’un usage de courte durée ne dépassant
pas deux ans. Le risque de développer un cancer du sein est ainsi
augmenté de 20 % pour les femmes ayant recours à ces associa-
tions. En revanche, l’étude ne montre pas d’augmentation du
risque pour les associations estrogène + progestérone micronisée,
progestérone dont la structure chimique est identique à celle de
l’hormone secrétée par l’ovaire. Il s’agit de la première publication
d’envergure portant sur des associations hormonales réellement
prescrites en France, et non pas sur des produits et des schémas
de prescription ayant cours aux États-Unis.
Les résultats détaillés à 6,8 ans du traitement hormonal substitutif
par les estrogènes conjugués équins chez les femmes ménopausées
ayant subi une hystérectomie – il s’agit des résultats de l’essai
multicentrique américain WHI – ont été publiés dans le JAMA
(2). Un ensemble de 10 739 femmes ont été traitées par estro-
gènes seuls. Le traitement n’affecte pas le risque de coronaropa-
thie mais induit une augmentation du risque d’AVC similaire à
celle observée sous traitement estrogènes + progestérone. Le taux
de cancers du sein invasifs était inférieur de 23 % dans le groupe
estrogènes, et cette comparaison était proche de la significativité
(p = 0,06 ; 26 versus 33 pour 10 000 personnes-années). Le taux
de fractures était réduit par les estrogènes (HR 0,48). La réduc-
tion possible du risque de cancer du sein nécessite des investi-
gations supplémentaires. En l’absence de bénéfice global du
traitement par les estrogènes, celui-ci ne peut être recommandé
dans la prévention de pathologies chroniques chez les femmes
ménopausées. L’analyse d’un autre bras de l’étude comportant
estrogènes équins et progestérone montre en revanche clairement
une augmentation du risque de thrombose profonde (3).
Un essai randomisé étudiant la prescription de THS chez des
femmes ménopausées ayant déjà été traitées pour un cancer du
sein a dû être arrêté précocement en raison d’une augmentation
des récidives (4, 5). Cet essai HABITS (Hormonal replacement
therapy after breast cancer: is it safe*?) avait inclus 434 patientes,
mais, après deux ans de suivi, 26 patientes dans le bras THS contre
sept dans le bras contrôle avaient récidivé (risque relatif de 3,5).
Un autre essai scandinave (essai de Stockholm), réalisé en
parallèle, ne retrouvait pas cette tendance mais a également été
interrompu.
Autres facteurs de risque
L’IGF-I (Insuline-like Growth Factor) et sa protéine de liaison
principale, l’IGFBP-3 (Insuline-Growth Factor Binding Protein 3),
modulent la croissance cellulaire et la survie, et sont probablement
importants pour le développement tumoral. Les taux circulants
d’IGF-I peuvent être associés à un risque accru de cancer, tandis
que des concentrations élevées d’IGFBP-3 peuvent être asso-
ciées à une diminution du risque. Dans une méta-analyse, cela
est démontré pour les cancers du sein de la femme préménopausée
(6). La restriction calorique importante aurait un rôle protecteur
contre le cancer du sein, comme le montre une étude suédoise
chez des femmes ayant eu une anorexie mentale avant 40 ans,
avec une réduction de plus de 50 % de l’incidence des cancers
invasifs (7). De même, un poids de naissance élevé ainsi que les
Cancer du sein
Breast cancer
●
V. Diéras*, J.Y. Pierga*
* Institut Curie, Paris.

RÉTROSPECTIVE 2004
239
La Lettre du Cancérologue - Volume XIII - n° 6 - novembre-décembre 2004
modalités de la croissance dans l’enfance auraient une influence
sur le risque de cancers du sein (8).
Une analyse de 53 études épidémiologiques, menées dans 16 pays
différents sur 83 000 femmes, n’a pas montré d’association entre
cancer du sein et interruption de grossesse, qu’elle soit volontaire
ou spontanée (9). En revanche, la survenue d’un cancer du sein
en post-partum est un facteur pronostique péjoratif indépendant
des caractéristiques histologiques de la tumeur (10).
L’allaitement protègerait les femmes mutées pour BRCA (11).
Les odds-ratios calculés sur une série de 965 cas et autant de
contrôles sont les suivants : réduction de 2 % du risque de can-
cer du sein par mois d’allaitement ; réduction de 45 % du risque
de cancer du sein pour les femmes BRCA1+ ayant allaité au
moins un an, alors que cette variation n’est pas observée pour les
femmes BRCA2+.
L’utilisation d’antibiotiques serait associée à un risque accru de
cancer du sein (12). Cela est suggéré dans une étude portant sur
2 266 femmes présentant un cancer du sein, avec groupe contrôle
de 7 953 femmes appariées selon l’âge et la durée de la prise
d’antibiotiques. Le risque augmente avec la durée de prise et
quelle que soit la classe d’antibiotiques. Cependant, chez les
femmes ayant pris des tétracyclines ou des macrolides unique-
ment pour des problèmes d’acné, ce risque n’apparaît pas élevé.
Dépistage
Une importante étude hollandaise de dépistage par IRM a porté
sur 1 909 patientes ayant un risque cumulé génétique et familial
supérieur à 15 % de développer un cancer du sein au cours de leur
vie (13). Les patientes, âgées de 25 à 70 ans, avaient un examen
clinique deux fois par an, une mammographie et une IRM une fois
par an. Sur une période de suivi de 2,9 ans, 51 cancers ont été dia-
gnostiqués, dont 44 invasifs, six canalaires in situ, un lobulaire in
situ et un lymphome. L’âge moyen de survenue de ces cancers
était de 40 ans (19 à 72 ans). L ’IRM avait la meilleure sensibi-
lité : 79,5 %, contre 17,9 % et 33,3 % pour l’examen clinique et
la mammographie respectivement. Cependant, la spécificité était
moins bonne : 89,8 %, contre 98,1 % et 95 % respectivement, avec
un nombre de biopsies inutiles plus important. Le nombre de
tumeurs de moins de 1 cm détectées par l’IRM était de 43,2 %,
contre 14 % et 12,5 % dans les autres groupes. Au total, l’IRM
semble être l’examen de choix pour la surveillance de ces patientes
jeunes à très haut risque, mais doit probablement être réservée à
une population très ciblée. Les différentes études en cours dans le
monde doivent être poursuivies pour que l’on puisse conclure
définitivement sur la meilleure stratégie à adopter dans le domaine
de la surveillance et de la prévention chez les patientes à haut
risque génétique.
BIOLOGIE
Cancérogenèse
La comparaison des profils d’expression génique des tumeurs du
sein et des métastases à distance objective une similarité de ces
profils chez une même patiente (14). Cela suggère que la capacité
métastatique d’une tumeur du sein est inhérente à la tumeur et
non pas fondée sur une sélection clonale. Les recommandations
thérapeutiques reposant sur le profil d’expression de la tumeur
primitive semblent donc constituer une approche rationnelle pour
la prévention de la croissance des métastases.
Facteurs pronostiques
Le pronostic des cancers du sein survenant chez les femmes de
moins de 50 ans s’est considérablement amélioré depuis 20 ans
mais reste néanmoins sévère par rapport à celui des femmes de
plus de 50 ans (15). La survie relative cumulée à 40 ans est de
43 % pour tous les cancers, de 57 % pour les cancers localisés et
de 24% pour les cancers avec dissémination locorégionale.
Cependant la méthodologie utilisée peut être controversée (16).
La mammaglobine a été identifiée récemment comme un nou-
veau marqueur spécifique du cancer du sein (17). C’est un
membre de la famille des protéines épithéliales sécrétoires. Sa
surexpression, étudiée par RT-PCR, est associée au faible grade
tumoral (0,018), aux récepteurs hormonaux positifs (< 0,001) et
au statut ménopausique (0,010). Les résultats semblent surtout
intéressants pour prédire la réponse au traitement adjuvant par
tamoxifène (p = 0,004).
Biologie du cancer du sein inflammatoire
Le profil moléculaire des cancers du sein inflammatoires a été
étudié par RT-PCR en comparaison avec celui des cancers du sein
non inflammatoires de haut grade (18). Parmi les 538 gènes étu-
diés, 27 (5 %) sont significativement surexprimés. Ces gènes
codent essentiellement pour des facteurs de transcription, des
facteurs de croissance et des récepteurs de facteurs de croissance.
Un profil d’expression a pu être identifié, basé sur MYCN, EREG,
et SHH, permettant de discriminer des sous-groupes de patientes
de pronostics différents. Dans une étude rétrospective du
MD Anderson, l’expression de p53 est un facteur de mauvais
pronostic dans les cancers du sein inflammatoires, et pourrait être
utilisée pour sélectionner les traitements (19). Dans une autre
étude, les tumeurs inflammatoires qui surexpriment p53 et
n’expriment pas MUC-1 présentent un pronostic plus défavorable
que les autres (20).
Micrométastases
Le suivi prospectif des cellules tumorales circulantes dans le sang
périphérique a été évalué dans le cadre d’un essai multicentrique
(21). Cent soixante-dix-sept patientes débutant une nouvelle ligne
de traitement pour un cancer du sein métastatique ont été incluses
dans cette étude. Une sélection immunomagnétique des cellules
épithéliales circulantes était obtenue par le kit CellSearch avec
un anticorps anti-EpCAM. Une coloration fluorescente multiple
était réalisée (anticorps anticytokératine 8, 18 et 19, DAPI et anti
CD 45). L’analyse des cellules était faite en microscopie sur
CellSpotter (Immunicon). La persistance d’un taux des cellules
circulantes supérieur à 5 dans un échantillon sanguin, trois à
quatre semaines après le début du traitement, est fortement pré-
dictive d’une évolution péjorative à très court terme (deux mois
de survie sans progression contre sept). En analyse multivariée,
ce paramètre était indépendant, et le plus significatif sur la survie
sans progression.
En utilisant la même technologie, une étude a montré la modifi-

RÉTROSPECTIVE 2004
240
La Lettre du Cancérologue - Volume XIII - n° 6 - novembre-décembre 2004
cation du statut HER2 de cellules tumorales circulantes par
rapport au statut de la tumeur primitive. Dans certains cas, il
pourrait y avoir acquisition du phénotype HER2 dans les cellules
circulantes alors que la tumeur primitive est négative (22).
La persistance des cellules micrométastatiques dans la moelle
osseuse trois ans après le diagnostic est le seul facteur pronos-
tique indépendant pour la survie sans métastases et la survie spé-
cifique (p < 0,001) (23, 24).
Autres
La notion de néoplasie lobulaire (NL) regroupe les diagnostics
d’hyperplasie lobulaire avec ou sans atypie et de cancer lobulaire
in situ (25). À partir d’une série de plus de 2 000 biopsies mam-
maires, G.A isolent 45 patientes chez qui des lésions de NL ont
été identifiées. Une biopsie chirurgicale a été effectuée dans les
six mois suivant la biopsie initiale chez 21 patientes. Une lésion
maligne (DCIS ou cancer invasif) a été mise en évidence chez
14 % de ces patientes, ce qui témoigne de la nécessité impéra-
tive de documenter correctement ces patientes. Par ailleurs, deux
bonnes revues sur la biologie et la clinique des carcinomes intra-
canalaires ont été publiées (26, 27).
Les caractéristiques d’un cancer controlatéral ont été étudiées de
façon rétrospective dans trois essais du NSABP (B18, B22 et B25)
(28). Chez les femmes n’ayant pas reçu de tamoxifène, 89 % des
patientes présentant une tumeur primitive RH+ vont présenter une
tumeur controlatérale RH+, tandis que 70 % des femmes pré-
sentant une tumeur primitive RH- vont présenter une tumeur
controlatérale RH- (p < 0,001). Cette concordance n’est plus
observée lorsque les femmes ont reçu un traitement adjuvant par
tamoxifène, ce qui peut refléter l’effet du traitement (29).
TRAITEMENT LOCORÉGIONAL
Chirurgie
L’étude PROSE a montré que, chez les femmes porteuses de la
mutation BRCA1 ou BRCA2, la mastectomie bilatérale prophy-
lactique réduit le risque de cancer du sein de 95 % en cas d’ova-
riectomie (antérieure ou concomitante) et de 90 % chez celles
n’ayant pas eu d’ovariectomie (30).
Entre 1982 et 1987, un essai clinique réalisé à l’Institut Curie a
randomisé 658 patientes présentant une tumeur du sein inférieure
à 3 cm, sans envahissement ganglionnaire clinique, entre curage
axillaire et radiothérapie axillaire (31). Lors de l’évaluation à
cinq ans, il existait un bénéfice en termes de survie dans le bras
curage (p = 0,009). À 10 et 15 ans, la survie est identique (73,8 %
versus 75,5 %), mais le taux de rechute axillaire est moins fré-
quent dans le bras curage (1 % versus 3 % ; p = 0,04). Il n’y a
pas eu de différence dans les taux de rechute mammaire, suscla-
viculaire ou métastatique.
En cas de réponse clinique complète après une chimiothérapie
néoadjuvante, un traitement exclusif par radiothérapie sans chi-
rurgie pourrait se discuter, mais il est associé à un taux plus élevé
de rechutes locales, comme le montre une analyse rétrospective
britannique du Royal Marsden (32). L’utilisation de l’échogra-
phie ou de l’IRM pourrait permettre d’identifier un sous-groupe
à faible risque de rechute.
Pour l’équipe du MD Anderson, le traitement conservateur après
une chimiothérapie néoadjuvante reste une option thérapeutique
valide même en cas de tumeur T3-T4 initiale (33). Cependant,
des facteurs prédictifs de rechute ont été identifiés : envahisse-
ment ganglionnaire clinique initial, reliquat tumoral supérieur
à 2 cm, reliquat multifocal, invasion lymphatique.
Le taux de rechute locale après traitement conservateur est de
l’ordre de 15 %. La rechute locale après traitement conservateur
d’un cancer du sein est beaucoup plus fréquente chez les femmes
présentant une forme héréditaire que dans les cas sporadiques :
14 % versus 7 % à 5 ans et 30 % versus 16 % à 10 ans (p = 0,05)
(34). Dans les cas héréditaires, la rechute survient le plus
souvent à distance du site initial, suggérant l’apparition d’un
deuxième cancer (21 % versus à 9,5 %). La survie à 10 ans et
à 15 ans est plus faible dans le groupe héréditaire (59 % et 42 %
respectivement, versus 73 % et 68 % dans le groupe sporadique ;
p = 0,08).
Radiothérapie
Un essai canadien a comparé, chez 769 patientes de plus de 50 ans
ayant une chirurgie conservatrice pour un cancer du sein T1 ou
T2 sans atteinte ganglionnaire, une irradiation mammaire (RT)
(avec boost) et du tamoxifène (TAM) à un traitement par tamoxi-
fène seul sans radiothérapie (35). Après 5 ans de suivi, le taux de
récidive locale était plus élevé dans le bras sans radiothérapie
(7,7 % contre 0,6 %). Le taux de récidive axillaire était aussi plus
élevé (2,5 % contre 0,5 %), sans différence dans la survie sans
métastases et la survie globale. En revanche, le même type de ran-
domisation (TAM seul contre RT+ TAM) chez des patientes de
plus de 70 ans ayant eu une tumorectomie pour une tumeur
T1N0M0 RH+, dans un essai du CALGB-RTOG et ECOG, ne
montrait pas de différence en termes de taux de mastectomie
pour récidive locale, de survie sans métastases ou de survie glo-
bale (36, 37).
TRAITEMENT NÉOADJUVANT
Facteurs prédictifs de réponse à la chimiothérapie
néoadjuvante
Les résultats d’une étude du MD Anderson sur la prédiction de
la réponse histologique complète à une chimiothérapie néoadju-
vante par un profil génétique obtenu par puces à ADN complé-
mentaire (cDNA) avaient fait la une du congrès de l’ASCO 2003
(38). L’analyse définitive, qui a été publiée dans le Journal of
Clinical Oncology, montre que l’intérêt de l’étude concernait
surtout la faisabilité, car la fiabilité de la prédiction était proba-
blement inférieure à 78 % (39).
Dans une étude rétrospective, en analyse multivariée, l’absence
de récepteurs hormonaux et un Ki67 élevé sont prédictifs d’une
réponse clinique complète (40). Le grade tumoral élevé est pré-
dictif de la réponse histologique complète, tandis que la surex-
pression de HER2 ou de topoisomérase II αn’est pas prédictive
de la réponse.
L’étude des modifications de la cellularité tumorale après chi-
miothérapie néoadjuvante permettrait, en association avec la taille
du reliquat tumoral, une meilleure appréciation de la réponse (41).
.../....../...

RÉTROSPECTIVE 2004
243
La Lettre du Cancérologue - Volume XIII - n° 6 - novembre-décembre 2004
Chimiothérapie
Une étude randomisée du MD Anderson avait pour but principal
d’évaluer si l’adjonction de trastuzumab (Herceptin
®
) hebdoma-
daire pouvait augmenter le taux de réponse histologique complète
après une chimiothérapie néoadjuvante comportant des anthra-
cyclines dans des cancers du sein opérables (A.U. Buzdar, ASCO
2004). Le taux de réponse histologique complète était de 65 %
dans le bras avec trastuzumab, contre 26 % dans le bras chimio-
thérapie seule.
Dans un essai de phase II, 30 patientes présentant un cancer du
sein de stade II ou III ont été traitées par l’association taxotère-
capécitabine (42). Après quatre cycles de chimiothérapie, le taux
de réponse clinique est de 90 %, dont 31 % de réponses complètes.
Le taux de réponse complète histologique est de 10 %.
TRAITEMENT ADJUVANT
L’essai MINDACT, lancé en 2004 par le groupe européen TransBIG
dirigé par M. Piccart-Gehbart (43), doit comparer chez 5 000 patientes
l’indication d’un traitement adjuvant reposant sur les critères
clinicobiologiques “classiques” ou sur les critères du profil géné-
tique défini par puces à ADN selon la technique publiée par
L. Van’t Veer (44).
Hormonothérapie adjuvante
Les données, fin 2003, étaient en faveur du traitement par anas-
trozole en première intention, ou d’un changement par antiaro-
matase après deux à trois ans de tamoxifène, ou de l’utilisation
de létrozole après cinq ans de tamoxifène dans le traitement de
première intention des cancers de sein hormonodépendants de la
femme ménopausée (45). Un schéma adjuvant séquentiel a été
testé avec l’exémestane. Dans cette étude, 4 742 patientes ont été
randomisées, après un traitement initial de deux à trois ans de
tamoxifène, entre exémestane ou la poursuite du tamoxifène
jusqu’à un total de cinq ans de traitement adjuvant (46). Après
un suivi médian de 36 mois, 449 événements (récidive locale ou
métastatique, cancer du sein controlatéral, décès) ont été obser-
vés, 183 dans le groupe exémestane, et 266 dans le groupe tamoxi-
fène, ce qui correspond à un hazard-ratio non ajusté de 0,68 pour
l’exémestane contre le tamoxifène (p < 0,001), soit une réduc-
tion du risque de 32 %, et un bénéfice absolu en termes de sur-
vie sans maladie de 4,7 %. Trois ans après la randomisation, la
survie sans maladie est ainsi de 91,5 % dans le groupe exémes-
tane, et de 86,8 % dans le groupe tamoxifène. Il n’y a pas de dif-
férence significative entre les deux groupes concernant la survie
globale (p = 0,41). Le nombre de cancers du sein controlatéraux
était également diminué dans le groupe exémestane (p = 0,04).
La toxicité thromboembolique était diminuée dans le bras avec
exémestane, associée cependant à une augmentation significative
des arthralgies, de l’ostéoporose, des troubles visuels et des diar-
rhées. Ainsi, la survie sans maladie de patientes ménopausées
ayant présenté un cancer du sein après un traitement de deux
à trois ans par tamoxifène est significativement augmentée
lorsqu’elles sont traitées ensuite par l’exémestane à la place du
tamoxifène pour une durée totale de cinq ans.
Un essai randomisé à trois bras de l’International Breast Cancer
Study Group (IBCSG) a comparé en traitement adjuvant chez
1 063 femmes non ménopausées et sans atteinte ganglionnaire
soit 6 cures de CMF seules, soit 24 mois de l’agoniste de la LH-
RH goséréline seule, soit 6 CMF suivis de 18 mois de goséréline
(47). Chez les patientes hormonosensibles (RE+), les trois bras
étaient équivalents en termes de survie sans récidive. En revanche,
le traitement séquentiel par CMF puis goséréline était supérieur
aux deux autres dans le sous-groupe des patientes âgées de moins
de 40 ans.
Les méta-analyses de l’EBCTCG concernant le tamoxifène n’ont
pas retrouvé d’augmentation de risque d’accident vasculaire céré-
bral. Cependant, dans deux essais du NSABP (B24 et P1), il y
avait plus d’accidents vasculaires cérébraux dans le bras tamoxi-
fène que dans le bras contrôle. Une étude cas-contrôle n’a pas
retrouvé cette augmentation (48). En revanche, il semblerait que
la chimiothérapie augmente ce risque, ce qui nécessiterait des éva-
luations supplémentaires. D’autre part, il y aurait moins d’infarc-
tus chez les femmes recevant du tamoxifène durant 5 ans que chez
celles n’en recevant que durant 2 ans (49).
Les résultats préliminaires de l’étude GEICAM 9401, comparant,
chez des patientes recevant une chimiothérapie adjuvante par
épirubicine-cyclophosphamide, l’administration concomitante
ou séquentielle de tamoxifène, suggèrent un bénéfice pour
l’administration séquentielle, confortant les résultats de l’étude
INT-0100 (50) (Albain, ASCO 2002). Les résultats à long terme
des essais B14 et B20 chez des patientes sans atteinte ganglion-
naire RE+ du groupe NSABP ont été publiés dans le Lancet.
Ils confirment, après 15 ans de suivi médian pour le B14, le
bénéfice du tamoxifène par rapport au placebo et, après 12 ans
pour le B20, la supériorité de l’association tamoxifène plus CMF
par rapport au tamoxifène seul (51).
Une équipe a montré une interférence entre le Prozac
®
et le
tamoxifène (52). Cependant, l’impact du Prozac
®
portait essen-
tiellement sur un seul des métabolites du tamoxifène, l’endoxi-
fène, rendant peu probable une réelle incidence clinique de ce
phénomène.
Chimiothérapie adjuvante
L’actualisation des essais adjuvants dans les cancers du sein N+
de Bonadonna (53) confirme bien l’apport des anthracyclines, qui
diminuent le risque de rechutes. Mais ce sont surtout les premiers
essais à démontrer l’intérêt d’une approche séquentielle utilisant
des agents sans résistance croisée, avec nécessité d’utiliser l’agent
le plus actif en premier (l’adriamycine). Ces essais ont été à la
base de tous les essais adjuvants séquentiels intégrant, notam-
ment, les taxanes.
L’intensification de la chimiothérapie a encore montré ses limites
dans le traitement adjuvant du cancer du sein. Ainsi, un essai ran-
domisé comparant, chez 307 patientes ayant plus de 10 ganglions
envahis, 4 EC suivis, soit d’une intensification, soit de 3 CMF,
n’a pas montré de différence en termes de survie sans récidive
ou de survie globale après un suivi de 3,8 ans (54). De même,
l’essai anglo-celtique a randomisé 605 patientes atteintes de can-
cer du sein, avec au moins 4N+, entre une chimiothérapie conven-
tionnelle (4 cures d’adriamycine 75 mg/m
2
suivies de 8 cures de
CMF IV tous les 21 jours) et 4 cures d’adriamycine suivies d’une
.../...

RÉTROSPECTIVE 2004
244
La Lettre du Cancérologue - Volume XIII - n° 6 - novembre-décembre 2004
intensification par CTCb (cyclophosphamide, thiotépa, carbo-
platine) (55). Aucun bénéfice ne peut être mis en évidence, ni en
termes de survie sans rechute, ni en termes de survie globale, avec
des courbes parfaitement superposables. Les auteurs soulignent
dans la discussion l’intérêt des intensifications successives comme
récemment publié : densité plutôt qu’intensité !
L’association épirubicine hebdomadaire et tamoxifène dans le
traitement adjuvant des cancers du sein N+ des femmes de plus
de 65 ans démontre un bénéfice substantiel sur la survie sans
récidive par rapport au tamoxifène seul (56). Il n’y a pas de
différence en termes de survie.
La chimiothérapie adjuvante entraîne des troubles cognitifs, une
fatigue et des symptômes de ménopause qui ne doivent pas être
sous-estimés (57). Les essais randomisés ont mis en évidence un
risque accru de leucémie secondaire après traitement d’un can-
cer du sein par chimiothérapie et radiothérapie. Une étude de
registre ne retrouve pas cette augmentation d’incidence en asso-
ciation avec la chimiothérapie, et notamment les anthracyclines
(58). Cependant, ces résultats restent controversés (59).
TRAITEMENT DE LA MALADIE MÉTASTATIQUE
Hormonothérapie
Dans un essai multicentrique, réalisé en double aveugle, compa-
rant le fulvestrant au tamoxifène chez les patientes présentant un
cancer du sein avancé ou métastatique jamais traité, RH+ ou
inconnu, il n’est pas objectivé de différence significative entre
les deux agents (60).
Chimiothérapie
Taxanes
L’essai du CLGB 9342 étudiait l’effet de l’augmentation de dose
du paclitaxel en traitement de première ou deuxième ligne dans
le cancer du sein métastatique (61). Quatre cent soixante-quatorze
femmes ont été randomisées entre trois doses de paclitaxel :
175 mg/m
2
, 210 mg/m
2
et 250 mg/m
2
en perfusion de trois heures
toutes les trois semaines. Il n’y a pas d’effet dose évident, avec,
respectivement, des taux de réponse de 23 %, 26 % et 21 %. Il n’y
a pas eu non plus de différence en termes de survie.
L’essai du GEICAM 9903 compare en première ligne métasta-
tique une approche séquentielle de doxorubicine (75 mg/m
2
,
trois cycles) et de docétaxel (100 mg/m
2
, trois cycles) à leur admi-
nistration concomitante (doxorubicine 50 mg/m
2
et docétaxel
75 mg/m
2
, six cycles) (62). L’activité tumorale est similaire en
termes de réponse objective et de survie, mais la tolérance est
meilleure dans le bras séquentiel, avec moins de neutropénies
fébriles (29,3 % versus 47,8 % ; p 0,02).
L’équipe du MD Anderson rapporte les cas de colites survenus
dans leur institution entre 1997 et 1999 chez des patientes rece-
vant un traitement par taxanes pour un cancer du sein (63). Parmi
les 1 350 patientes recevant un taxane, 64 ont été admises aux
urgences pour une symptomatologie abdominale, et 14 diagnos-
tics de colite ont été retenus. Il y a eu un décès, et deux patientes
ont dû subir une hémicolectomie. Une douleur abdominale aiguë
survenant après un traitement par taxanes doit faire évoquer une
colite pouvant être potentiellement fatale et nécessitant donc un
traitement intensif.
Trastuzumab
Concernant les études précliniques d’association chimiothérapie-
trastuzumab
2
: l’équipe de Slamon a actualisé les travaux publiés
en 1999 (64) en étudiant ces associations sur quatre lignées dif-
férentes de cancer du sein surexprimant HER2. Il existe une
synergie entre l’Herceptin
®
et le carboplatine, le 4-hydroxycy-
clophosphamide, le docétaxel et la vinorelbine. L’effet est addi-
tif avec le paclitaxel et les anthracyclines. Les interactions avec
la gemcitabine sont synergiques à faibles doses et antagonistes
aux doses élevées. Avec les fluoropyrimidines, il existe un anta-
gonisme in vitro. Les auteurs n’ont pu confirmer l’interaction
additive observée dans certains modèles de xénogreffes avec les
capétitabine.
Les dosages répétés de la fraction sérique de HER2 neu (ECD,
extra-cellular domain) permettent d’évaluer la réponse au tras-
tuzumab (65). Les taux de réponse sont plus importants chez les
patientes présentant un taux élevé d’ECD avant traitement. La
décroissance rapide du taux d’ECD permet de prédire la réponse
de façon très précoce (dès le huitième jour). Cet essai comporte
un effectif faible et ne peut donc conduire à modifier la pratique
clinique. Cependant, compte tenu de ces résultats, une confir-
mation dans un essai prospectif serait d’une grande utilité pour
identifier de façon précoce les patientes qui ne présenteront pas
de réponse à l’Herceptin
®
et pour lesquelles de nouvelles straté-
gies thérapeutiques devraient être développées.
Chez les patientes présentant un cancer du sein métastatique avec
surexpression de HER2 neu, la poursuite du trastuzumab après
progression en association avec une autre chimiothérapie peut à
nouveau entraîner une réponse, et la tolérance, notamment car-
diaque, est bonne (66).
Dans un essai de phase II associant docétaxel 35 mg/m
2
par
semaine et trastuzumab avec un schéma hebdomadaire, le taux
de réponse objective est de 50 % – 63 % chez les patientes dont
la tumeur est IHC 3+ et 64 % en cas de FISH positive (67).
Dans un essai de phase II en première ligne métastatique chez
des patientes présentant un cancer du sein avec surexpression
HER2 neu (IHC 2+ ou 3+), l’association trastuzumab, paclitaxel
et carboplatine en hebdomadaire (70 mg/m
2
, AUC 2) donne un
taux de réponse objective de 84 %, avec un temps jusqu’à pro-
gression de 14,2 mois et une survie globale de 32,2 mois (68).
Immunothérapie
La vaccination reposant sur la protéine du domaine intracellu-
laire de HER2 neu est bien tolérée et entraîne une immunité anti-
corps et T spécifique (69).
Les lymphocytes T allogéniques peuvent induire une régression
tumorale dans les cancers du sein métastatiques (70). Seize
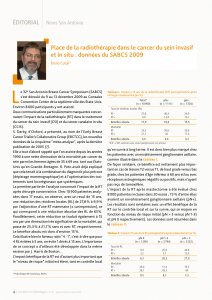
Tableau.
Fulvestrant Tamoxifène
250 mg i.m./mois 20 mg/j p
n = 313 n = 274
TTP 6,8 8,3 0,088
RO 31,6 33,9 0,45
Bénéfice clinique 57,1 62,7 0,22
 6
6
 7
7
1
/
7
100%