CONFERENCE de RHUMATOLOGIE N°1

DOSSIER N°1
1/ Quelles sont les principales hypothèses diagnostiques à évoquer devant des céphalées
nocturnes ? Hiérarchisez vos hypothèses diagnostiques. Quelle est la plus probable ici ? Sur
quels arguments ?
20
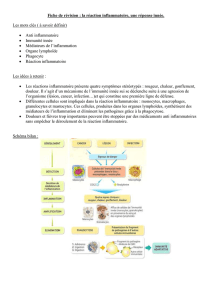
Hypothèses diagnostiques :
Méningite aigue (0 si oubli)
Hémorragie cérébro-méningée
Hypertension intra-crânienne (thrombophlébite cérébrale ; crise aigue hypertensive ; tumeur
cérébrale primitive ou secondaire ; abcès cérébral)
Maladie de Horton
Maladie de Paget
2
2
2
2
2
Diagnostic le plus probable = maladie de Horton
5
Femme âgée de plus de 65 ans
Signes généraux : asthénie ; anorexie avec amaigrissement rapide ; état fébrile modéré.
Syndrome inflammatoire : VS élevée ; hyperalpha2 et hypergammaglobulinémie ; anémie
inflammatoire normochrome, normo ou microcytaire + hyperplaquettose à la NFS.
Vascularite fréquente chez le sujet âgé
Absence d’arguments pour les autres causes sus-citées (pas de signes méningés ni de signes
neurologiques ; pas de troubles visuels ; pas de troubles digestifs ; HTA bien équilibrée).
1
1
1
1
1
2/ Quel examen demandez-vous pour confirmer votre diagnostic ? Qu’en attendez-vous ?
15
Biopsie d’artère temporale (BAT)
5
Sans retarder la mise sous corticoïdes
Le côté est guidé par des critères cliniques (douleurs ou signes inflammatoires locaux ;
diminution ou abolition du pouls temporal) ou en l’absence de signes d’orientation par un écho-
doppler couleur de l’artère temporale à la recherche d’un halo clair périartériel.
Après hémostase
Prélévement LARGE avec analyse de toutes les coupes
1
1
Le diagnostic repose sur la présence de 2 des 3 signes suivants :
Granulome inflammatoire de la media
Présence de cellules géantes.
Fragmentation de la limitante élastique interne
2
2
2
Elle peut être négative sans exclure le diagnostic, car l'atteinte est segmentaire +++
2
Quand on demande à l’ECN comment peut etre l’examen commencer toujours par dire qu’il peut
etre NORMAL
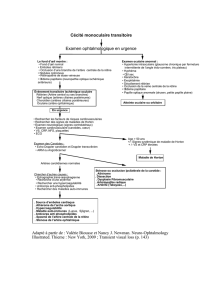
3/ Alors qu’elle s’apprêtait à débuter le traitement, elle se plaint d’une baisse brutale de la vision
de l’œil gauche, sans anomalie à l’examen clinique. Quels sont les mécanismes possibles de
l’atteinte visuelle ?
5
Neuropathie optique ischémique antérieure aiguë, la plus fréquente (75 % des cas)
Oblitération de l’artère centrale de la rétine (20 % des cas)
Neuropathie optique rétro-bulbaire (5 % des cas).
2
2
1

4/ Quel traitement proposeriez-vous dans l’immédiat ?
30
Corticothérapie à forte dose en traitement d’attaque et en urgence
Par voie IV, le plus souvent, en cas de signes oculaires : Solumédrol® (2 bolus de 500 mg en
perf IV de 2 heures dans 500 ml de G5, 3 jours de suite)
ou par voie orale d’emblée ou en relais : prednisone (Cortancyl®) 0.7 mg/Kg/J en une prise
matinale, pendant au moins 4 semaines et jusqu'à normalisation de la CRP.
5
5
En association aux mesures classiques en cas de corticothérapie prolongée à forte dose :
Régime sans sel et adaptation du traitement anti-HTA
Régime pauvre en sucres rapides et adaptation du traitement anti-diabétique (insuline ?)
Régime pauvre en graisses et riche en protides (si dose > 50 mg/J)
Sans potassium ici (compte tenu de la kaliémie)
Protection gastrique par des antiacides en cas d’antécédents ulcéreux ou d’épigastralgies
Traitement antituberculeux préventif par Rimifon® +/- Rifadine® (PIT probablement non ou
insuffisamment traitée)
Prévention de la perte osseuse (après ostéodensitométrie) :
- par bisphosphonate : Didronel® 400 mg/J 14 jours tous les 3 mois (dose > 7.5 mg/J
pendant plus de 3 mois) ou Actonel® 5 mg/J en continu
- + Calcium 1 g/J +/- vitamine D 400 à 800 UI/J
Traitement anticoagulant ou anti-agrégant plaquettaire en urgence (sans certitude sur son efficacité)
Exonération du ticket modérateur et prise en charge à 100 %
3
3
1
1
1
3
2
1
1
2
2
Education de la patiente :Pas d’arret brutal du tt
5/ Quels sont les éléments de la surveillance ?
15
Surveillance de l’efficacité du traitement :
Régression des céphalées et amélioration spectaculaire de l’état général (test thérapeutique)
Normalisation rapide (en 2à 4 semaines) de la CRP pratiquée une fois/semaine le premier mois
Normalisation de la NFS-VS
2
3
2
Surveillance de la tolérance du traitement :
Surveillance cardio-vasculaire : PA (HTA) ; ECG (trouble du rythme et de la conduction si bolus)
Surveillance du risque infectieux : tuberculose+++ (Rx thorax ; BK au moindre doute) ; ECBU
Surveillance du diabète : glycémie + hémoglobine glyquée
Surveillance digestive : ulcère gastro-duodénal ; diverticulose ou sigmoïdite
Surveillance biologique : ionogramme (kaliémie); calcémie; bilan lipidique; uricémie; NFS-VS
Surveillance du traitement anti-tuberculeux
2
2
2
1
1
1
6/ La patiente vous interroge sur les risques qu’elle encourt du fait de la maladie et le
pronostic de la maladie. Que lui répondez-vous ?
15
Le pronostic est lié à la précocité du diagnostic et du traitement et à l’observance du traitement
Normalement, la maladie guérit sous traitement en 2 à 3 ans
Amblyopie définitive de l’œil gauche : attention au risque de bilatéralisation
Risque de complications artérielles liées à la vascularite :
Nécrose du scalp ou de la langue
Aortite : anévrisme ; dissection ; insuffisance aortique ; syndrome de l’arc aortique.
Ischémie coronaire, ischémie des membres inférieurs et supérieurs ; accidents vasculaires
cérébraux par atteinte inflammatoire de la carotide interne (favorisée par la corticothérapie)
2
2
2
1
1
1
2

Risque de rechute clinique et/ou biologique + corticodépendance lors de la décroissance des doses
Risque de récidive à distance, possible parfois plusieurs années après l'arrêt de la corticothérapie
2
2
Complications de la corticothérapie++++

1
/
4
100%