Cas clinique pour CO Fazaa - Conseil national de l`ordre des

1er Cas clinique pour le Conseil de l’Ordre
Bécima Fazaa, Aida Khaled, Nadia Ezzine et Mohamed Ridha Kamoun
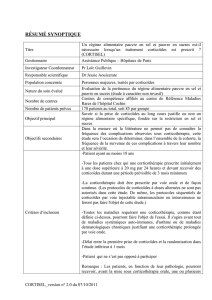
Observation
Homme, âgé de 75 ans, amené en consultation pour une éruption cutanée bulleuse évoluant
depuis 1 mois.
Le début a été marqué par un prurit intense et diffus, non calmé par un traitement
antihistaminique, suivi de l’apparition de placards urticariens étendus puis de bulles assez
profuses.
A l’entrée le malade est asthénique, amaigri et fébrile à 38°C.
L’examen cutané révèle au niveau de l’abdomen, du dos et des cuisses, de grands placards
érythémateux et oedémateux, avec de nombreuses bulles, de grande taille (2-4 cm), tendues,
à contenu clair. Certaines bulles sont rompues laissant place à des érosions de grande taille
arrondies ou polycycliques. Les muqueuses et les phanères sont indemnes.
L’examen cardio-vasculaire, pulmonaire, abdominal et neurologique est sans particularité.
Le bilan biologique note une hyperéosinophilie à 2000 éléments/mm3 et une CRP élevée.
La biopsie cutanée montre une bulle sous-épidermique et un derme inflammatoire riche en
polynucléaires éosinophiles. L’immunofluorescence directe révèle un dépôt linéaire de la
jonction dermo-épidermique fait d’immunoglobuline G et de C3.
Quel est votre diagnostic ?
Le tableau clinique avec un âge avancé, l’aspect lésionnel polymorphe associant des placards
oedémateux et des bulles, le prurit, le retentissement général ainsi que l’hyperéosinophilie
sont très évocateurs d’une dermatose bulleuse auto-immune de type pemphigoide bulleuse
(PB). Ce diagnostic est confirmé par la découverte d’une bulle sous épidermique à
l’histologie et surtout par l’IFD qui révèle le dépôt d’auto-Ac de type IgG et de C3 à la
jonction dermo-«épidermique.
Quelle est votre conduite ?
L’étendue des lésions et leur évolutivité nécessitent une corticothérapie, parallèlement à une
antibiothérapie générale et des soins antiseptiques.
Le patient est mis sous 1mg/kg/jour de prednisone associée aux adjuvants habituels à une telle
thérapeutique et à une surveillance stricte clinique et biologique.
Ce traitement d’attaque a été maintenu 2 mois avec une évolution assez favorable de son
atteinte cutanée mais au prix de complications sévères : septicémie à staphylocoque doré,
septicémie à candida albicans, diabète induit et tassement des vertèbres lombaires.
Quatre mois d’hospitalisation auront été nécessaires pour traiter sa pathologie dermatologique
et prendre en charge les différentes complications iatrogènes de la corticothérapie générale à
forte dose prolongée.
Commentaires
Les dermatoses bulleuses auto-immunes sous-épidermiques sont caractérisées par un dépôt
d’immunoglobulines le long de la jonction dermo-épidermique provoquant un décollement

entre l’épiderme et le derme. La pemphigoïde bulleuse est la plus fréquente de ce groupe de
dermatoses. Elle a la particularité d’atteindre les sujets âgés avec un pic de fréquence entre 75
et 80 ans.
Les corticoïdes permettent de bloquer la production d’autoanticorps et d’inhiber la libération
de médiateurs de l’inflammation s’opposant ainsi au mécanisme de formation des bulles.
La PB nécessite ainsi un traitement de fond par les corticoides pour faire cicatriser les lésions
cutanées et éviter les complications inhérentes au décollement bulleux : infection,
déperditions hydro-électrolytiques et dénutrition.
Le traitement reposait classiquement sur une corticothérapie générale avec une forte dose
d’attaque puis une dégression lente. Mais le pronostic vital de la PB était médiocre, avec une
mortalité à 1 an entre 10 et 40 %. Il faut souligner que la plupart des décès surviennent dans
les trois premiers mois de traitement liés essentiellement aux effets secondaires de la
corticothérapie générale, fréquents et graves chez ces malades âgés.
La corticothérapie locale par des dermocorticoïdes puissants, de niveau 1, ont amélioré le
pronostic en réduisant mortalité et morbidité. Ainsi, le traitement de première intention des
PB est actuellement une corticothérapie locale.
Le meilleur choix thérapeutique pour ce patient âgé aurait été une corticothérapie locale
utilisant 40g par jour d’un dermocorticoide puissant, de niveau I, à poursuivre 15 jours après
la cicatrisation des lésions cutanées, puis à dégresser progressivement. Il s’agit d’un
traitement qui permet de faire cicatriser les lésions cutanées en évitant les inconvénients
d’une corticothérapie générale. Les dermocorticoïdes de niveau I n’étant pas disponibles à
l’hôpital et les conditions matérielles du patient ne lui permettant pas de se procurer ce
traitement en officine, nous étions contraints de recourir à une corticothérapie générale à forte
dose et d’exposer ainsi le patient à des effets indésirables sévères qui auraient pu l’emporter.
Cette observation illustre les difficultés que peuvent rencontrer les médecins devant la non
accessibilité, pour diverses raisons, à certaines thérapeutiques.

1
/
3
100%