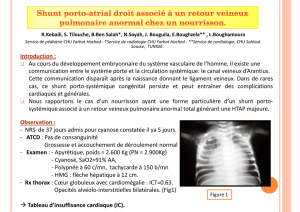
UE5 – Système Cardiovasculaire Dr BELCOUR

UE5 – Système Cardiovasculaire
Dr BELCOUR
Date : 28/09/2016 Plage Horaire : 10h45 – 12h45
Promo : 2016 – 2017
Ronéistes : ECLAPIER Adeline
FOUCAULT Clémence
PHYSIOLOGIE CARDIOVASCULAIRE
2ème Partie
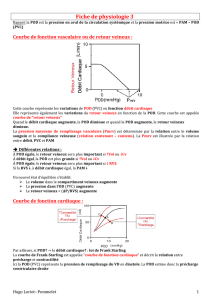
IV. Débit cardiaque et retour veineux
1. Le débit Cardiaque
A. Définition Physique
B. Valeurs Normales
C. Mesures du débit cardiaque
2. Le Retour Veineux
A. Le rôle du retour veineux
B. Pression motrice du retour veineux
C. Variations Physiologiques du retour veineux
D. Couplage Veino-cardiaque : Analyse graphique de Guyton
E. Interactions Cœur et Poumons
V. Circulation systémique
1. Les Artères
2. Les Artérioles
A. Autorégulation de la perfusion régionale
B. Contrôle nerveux de la perfusion tissulaire
C. Particularités de la régulation de la perfusion de certains organes
D. Effets Hormonaux, hormones vasoconstrictitrices
3. Les Capillaires
4. Les Veines
A. Effets de la pression veineuse centrale
B. Effets de la pression hydrostatique
C. La pompe veineuse
1

D. Le réservoir veineux
VI. Physiopathologie
1. Adaptation à l’effort
A. Description
B. Quantification
C. Description de la Pression Artérielle
D. Description des débits
E. Mécanismes de régulation des débits
F. Effets de l’entrainement
2. La décompensation cardiaque
A. Décompensation cardiaque de type I
B. Décompensation cardiaque de type II
C. Décompensation cardiaque de type III
VII. Conclusion
Note des Ronéoistes => Ceci est un nouveau cours, il n’y a donc pas d’annales !
2

IV. Débit Cardiaque et le Retour Veineux
1. Le Débit Cardiaque
L’objectif du travail cardiaque est d’apporter de l’Oxygène aux organes périphériques pour assurer
l’adéquation entre les besoins et les apports.
Le Système artério-veineux est clos, le débit de retour veineux est égal au débit d’éjection des deux
ventricules. On a un système en série, entre le cœur et les poumons, qui correspond à la circulation
pulmonaire et un système en parallèle, entre le cœur et le reste du corps (circulation régionales).
Le débit cardiaque est le volume de sang éjecté chaque minute dans l’aorte.
A. Définition Physique
La loi d’Ohm, loi de la mécanique des fluides, nous dit que pour un fluide parfait à faible viscosité,
si l’écoulement est laminaire, alors le débit est égal au rapport entre le gradient de pressions entre
les extrémités d’un tube (d’eau par exemple) divisé par les résistances vasculaires. Il s’agit de la
définition purement biophysique du débit.
La définition hémodynamique d’un débit, le débit cardiaque est égal au volume d’éjection systo-
lique multiplié par la fréquence cardiaque :
Il est important d’indexer ce débit cardiaque à la surface corporelle pour pouvoir comparer les index
cardiaques (IC) d’une personne à l’autre.
B. Les Valeurs Normales
Le débit cardiaque va varier entre 3.5 et 7.5 L/min au sein de la population. Or le débit cardiaque
dépend du volume de sang. Ainsi, on observera de grandes différences en terme de débit cardiaque
entre une personne ayant une volémie (la volémie est la quantité de sang contenue dans l’orga-
nisme) autour de 5L et une autre autour de 2-3 L.
Indexation 2.5 . 4.5 l/mn/m2
3

De plus, le volume de sang contenu dans l’organisme dépendant du poids de la personne, le débit
cardiaque d’une personne de 40 kg ne va pas être le même que celui d’une personne de 80 - 90kg,
donc il est important d’indexer le débit cardiaque à la surface corporelle.
Le débit cardiaque des femmes est 15 à 20 % moindre que celui des hommes mais une fois qu’on
l’indèxe à la surface corporelle, le débit cardiaque entre hommes et femmes devient comparable.
Le débit cardiaque varie également avec l’âge : il va diminuer de 40 à 50% entre 20 et 80 ans.
La position fait, elle aussi, fluctuer le débit cardiaque : entre la position couchée et la position de-
bout IMMOBILE l’index va diminuer de 20%, car lorsqu’on est debout immobile, on a une accu-
mulation de sang dans les membres inférieurs et donc une diminution du VES et donc du DC.
Enfin, le débit cardiaque est capable de s’adapter linéairement à notre consommation en Oxygène,
si l’organisme a besoin d’augmenter sa consommation en O2, lors d’un effort par exemple, le débit
cardiaque va augmenter pour permettre une augmentation de l’apport d’oxygène aux différents tis-
sus. On peut, à des efforts maximaux, avoir un débit cardiaque qui peut atteindre 30L/min alors
qu’il est 5L/min normalement en moyenne.
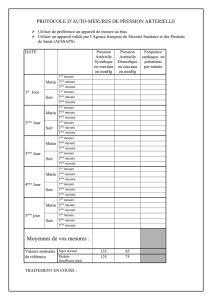
C. Mesure du Débit Cardiaque
La mesure du débit cardiaque et/ou de l’index cardiaque d’un patient est essentielle en clinique : par
exemple pour un patient qui va subir une intervention de chirurgie cardiaque, il est important,
compte tenu de l’opération et des modifications qui vont être faites, de connaître le débit cardiaque
initial du patient pour pouvoir suivre, dans les jours qui suivent l’intervention, la réanimation post-
opératoire, les variations de ce débit cardiaque et savoir si l’organisme du patient va s’adapter cor-
rectement à l’intervention qui a été réalisée (par exemple : changement de valves, pontage coro-
naire…). Il est donc important de pouvoir avoir une estimation du débit cardiaque.
a. Méthode de Fick à l’oxygène
Le principe : « si on ajoute une substance en quantité connue à un liquide en écoulement et si on
mesure les concentrations de cette substance dans le liquide en amont et en aval du point d’entrée
de la substance dans le liquide on peut calculer le débit »
On se base sur cette équation :
Q = VO2 / (CaO2 – CvO2)
Avec :
- La VO2 qui correspond à la quantité d’O2 consommée par minute. Elle dépend de la venti-
lation minute et des concentrations inspirées et expirées en O2 (250 ml/min)
- La CaO2, la concentration artérielle en O2 est mesurée au niveau du sang artériel, donc du
sang qui est éjecté de l’aorte
- CvO2 : la concentration veineuse en O2 est mesurée dans le sang veineux mêlé qui est le
sang qui est éjecté dans l’artère pulmonaire par le cœur droit.
Méthode de Fick est la première méthode de mesure, ce n’est pas une méthode qui est facile à réali-
ser en pratique parce qu’il faut avoir une mesure des concentrations inspirées et expirées en oxy-
gène, de la ventilation minute, des concentrations artérielles en oxygène… Ce n’est donc pas une
méthode qui est utilisée en continu en clinique.
4

b. Méthode de dilution des colorants
On injecte dans une grosse veine ou dans le cœur droit une petite quantité connue d’un colorant (par
exemple, du vert d’indocyanine). On suit l’évolution de sa concentration dans le sang artériel grâce
à l’équation suivante du débit :
Q = q /c. (t2-t1)
Avec :
- q qui correspond à la quantité de colorant
- c est la concentration moyenne du colorant
- t2-t1 est un intervalle de temps défini
Cette méthode de dilution des colorants a été adaptée en pratique clinique par une méthode de
thermodilution, c’est-à-dire qu’on n’injecte plus un colorant mais un liquide froid (= indicateur
thermique) et on va mesurer la variation de température de ce liquide froid entre deux points donnés
après l’avoir injecté. Le débit cardiaque est alors calculé à partir d’une courbe de température plutôt
qu’à partir d’une intensité de couleur.
c. Méthode de Thermodilution
Le cathéter artériel pulmonaire ou cathéter de Swan-Ganz:
C’est un cathéter que l’on introduit via une veine du système cave supé-
rieur : soit la veine jugulaire soit la veine sub-clavière. On descend le cathé-
ter dans le système cave supérieur, on arrive dans l’oreillette droite, on
passe à travers la valve tricuspide pour arriver dans le ventricule droit, on
passe ensuite à travers les sigmoïdes pulmonaires et on arrive dans l’artère
pulmonaire.
On injecte le liquide froid (indicateur thermique), contenu à l’extrémité
proximale du cathéter, dans l’oreillette droite où il est mêlé à la circulation
intracardiaque (le cathéter est fenêtré en plusieurs endroits : au niveau de l’oreillette droite et au ni-
veau de son extrémité dans l’artère pulmonaire = cathéter pulmonaire doté d’une thermistance à son
extrémité (AP)). On mesure à l’extrémité distale du cathéter, c’est-à-dire dans l’artère pulmonaire la
température du liquide.
Mesure de la variation de température après injection de 10 ml de sérum phi froid dans l’OD.
L’appareil de mesure est capable de calculer le temps pris par le sang pour passer de l’oreillette
droite à l’artère pulmonaire et de mesurer la différence de température entre ces deux mêmes points.
Le calcul de la différence de température entre les deux extrémités permet d’avoir une mesure du
débit cardiaque et de l’index cardiaque.
Débit cardiaque calculé à partir d’une courbe de température plutôt qu’une intensité de couleur.
5
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
1
/
28
100%