UE 5 – Guérin-Dubourg Pharmacologie cardiovasculaire (1ère partie)

UE 5 – Guérin-Dubourg
Pharmacologie cardiovasculaire (1ère partie)
Il est important dans ce cours de pouvoir reconnaître les classes pharmacologiques en fonction des noms des
molécules, des DCI, et les mécanismes d’action. La 1ère partie du cours est la plus importante à connaître à
propos de la pharmacologie cardiovasculaire. Les diurétiques ne sont pas traités, ils sont conservés dans le
ronéo pour la curiosité intellectuelle.
Parmi tous les traitements qui sont en lien avec le système cardio-vasculaire, on va pouvoir citer :
les médicaments diurétiques (cours fait en D1),
les médicaments anti-hypertenseur (les diurétiques font partis des anti-hypertenseurs),
les médicaments de l’Angor dans le traitement de l’angor ou encore le syndrome coronarien aigu
(anti-angoreux)
les cardiotoniques
les médicaments de la coagulation (traité au second semestre dans le module d’hémato) qui
interviennent dans la prévention de la thrombose veineuse et des ischémies dues aux thromboses.
Et enfin les anti-arythmiques qui interviennent dans le traitement des ordres de l’automatisme
cardiaque.
I. Les antihypertenseurs
La prise en charge d’un patient hyper-tenseur est très complexe et dépend de plusieurs facteurs de risques
associés : diabète, tabagisme, sexe, âge, taux de cholestérol, hyperlipidémie, syndromes inflammatoires
chroniques... Les traitements sont donc différents, seuls ou en association. L'HTA est un facteur de risque
d’événement cardio-vasculaire.
Qu’est-ce qu’un facteur de risque cardio-vasculaire ?
C’est le risque de développer des complications cardio-vasculaires que sont le syndrome coronarien aigu,
l'infarctus du myocarde, l'AVC...
Le but du traitement est alors d'éviter que des maladies cardio-vasculaires n'arrivent et pas seulement de
baisser la tension artérielle. Les antihypertenseurs sont des médicaments très exploités par les industriels
pharmaceutiques.
1. Définitions
OMS et ISHTA (International Society of HTA) :
« Une tension est considérée comme normale si la pression artérielle systolique est inférieure à 140
mmHg et si la pression artérielle diastolique est inférieure à 90 mmHg. » Attention, la définition a dû
certainement évoluer un peu.
Aujourd'hui il faut limiter le risque cardio-vasculaire qui a des origines multifactorielles (surcharge
pondérale, hypertension, tabagique, antécédents familiaux...) La prise en charge sera multifactorielle.
La stratégie thérapeutique ne sera pas abordée dans son cours.
Les modalités de diagnostic et de prise en charge médicamenteuse sont multifactorielles (Guidelines
WHO/ISHTA 2007 - Recommandations Haute Autorité de Santé 2005)

Hypertension artérielle (HTA) : facteurs de risque modifiables
Ce graphique montre en fonction des facteurs de risques associés (il existe des facteurs de risques non
modifiables ou non traitables comme le sexe ou l’âge du patient), le risque existant d’accidents vasculaires.
A noter qu’un homme a plus de facteurs de risques pour l’hypertension qu’une femme.
Celui-ci révèle des composantes très importantes du risque cardiovasculaire : l'âge, le sexe masculin, la
pression artérielle, le diabète, le tabagisme, etc.
A partir de là, on va définir des scores allant de 10% à 40%, en fonction desquels on saura si un patient sera
traité ou pas.
2. Rappels physiologiques IMPORTANT
La pression artérielle dépend de 2 choses :
- du débit cardiaque = vitesse (fluide dans tuyau avec une certaine viscosité et vitesse)
La pression artérielle s’exerce sur les parois du vaisseau.
- de la résistance vasculaire périphérique = volume de plasma dans les vaisseaux et diamètre :
Vasoconstriction/ Vasodilatation/ Rigidité/ Débit Cardiaque
La pression artérielle est la pression qui s'exerce sur la paroi des vaisseaux, et elle dépend :
- Du diamètre,
- De la rigidité des artères (artères souples présentes chez les jeunes individus et rigidification au cours du
vieillissement dû notamment à l'athérosclérose qui entraîne une augmentation de la PA),
- Du flux circulant à l'intérieur.
- De même, une augmentation du DC entraîne une augmentation de la PA.
Comment traiter la PA ?
- Moduler le diamètre des vaisseaux par vasoconstriction/vasodilatation
- Jouer sur la pompe cardiaque c.à.d. la force de contraction et le débit cardiaque par les bêta-bloquants :
ralentir le cœur pour limiter la pression d'éjection
- Réguler la volémie

La pression artérielle est sous le contrôle de 2 systèmes dits « vasopresseurs » (ce sont les systèmes cibles
des antihypertenseurs) :
- Le système sympathique (adrénaline, noradrénaline) via les récepteurs alpha-adrénergiques
essentiellement au niveau vasculaire et via les récepteurs béta-adrénergiques au niveau cardiaque. Ce
système innerve les artères et le cœur :
Sur le cœur et vaisseaux : effets positifs = effet stimulants = inotrope+ (contractilité), bathmotrope+
(excitabilité), dromotrope+ (conduction), chronotrope+ (féquence) pour augmenter le débit.
Sur les récepteurs périphériques : vasoconstriction sur les récepteurs alpha adrénergiques et
vasodilatation des récepteurs bêta.
- Le système rénine - angiotensine (SRA) = endocrinien qui est sous la dépendance du rein : effet
vasopresseur + aldostérone positif par rétention hydro-sodée : régulation endocrinienne.
A. Le système sympathique
Le système sympathique innerve l’ensemble des vaisseaux périphériques (artères et veines) et le surtout
cœur.
La stimulation de ce système libère 2 neuromédiateurs avec une régulation réflexe :
L’Adrénaline
La Noradrénaline
Ces médiateurs sont les agonistes de 2 familles de récepteurs :
Récepteurs α-adrénergiques pour la noradrénaline (NA)
Récepteurs β-adrénergiques pour l’adrénaline
Les médicaments antihypertenseurs sont essentiellement des β-bloquants (qui agissent sur le cœur
principalement). Les α-bloquants agissent plutôt sur les récepteurs périphériques (au niveau des vaisseaux).
Attention : erreur sur cette diapo : il faut inverser central et périphérique pour α1 et α2 α1 périphérique
et α2 central.

Au niveau du cœur, les récepteurs :
- α1 au niveau du cœur = inotrope + (pression éjection, vitesse)
- β1 stimulant qui va avoir plusieurs effets cardiaques : (effet 2nd possible en fonction de la sélectivité)
Bathmotrope positif,
Dromotrope positif,
Chronotrope positif augmentation du débit tachycardie.
Sur les vaisseaux, les récepteurs :
- α1 au niveau central
- α2 au niveau périphérique.
- Vasoconstriction liée à ces récepteurs α1 et α2. Pour lever une vasoconstriction dans les zones
périphériques : α-bloquants.
- β2 (périphérique) : Vasodilatation
Pour qu’un β-bloquants ait un effet sur l’HTA il faut qu’il soit sélectif du cœur. S’il agit aussi sur les
récepteurs β2 en périphérie on aura alors un effet vasoconstricteur qu’on cherche au contraire à inhiber.
Certains β-bloquants non sélectifs peuvent être intéressants car ils ont aussi des propriétés α-bloquantes. De
plus certains d’entre eux ont des propriétés sympathomimétiques intrinsèques.
RETENIR :
α = vaisseaux
β = cœur
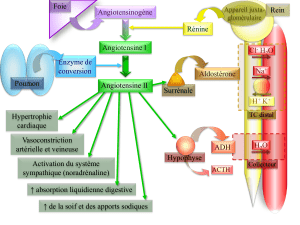
B. Système rénine-angiotensine (SRA) : action PERIPHERIQUE : adaptation du rein
Le système rénine-angiotensine a un effet vasomoteur, il va jouer surtout sur la vasoconstriction
périphérique et sur la rétention d’eau.
La rénine est un médiateur synthétisé par le rein. Il va avoir pour objectif de transformer un médiateur
synthétisé par le foie qu’on appelle l’angiotensinogène en angiotensine I. L’enzyme de conversion de
l’angiotensine (ACE) transforme par la suite l’angiotensine I en angiotensine II.
Cette angiotensine II est le médiateur essentiel car il possède à la fois un effet vasoconstricteur et un effet
sur le rein qui va réabsorber l’eau. En effet, elle stimule la sécrétion d’aldostérone permettant une
augmentation de la rétention d’eau et de sodium.

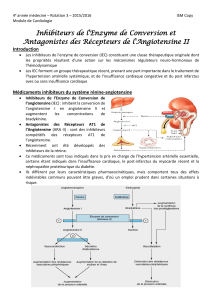
2 classes pharmacologiques vont agir sur ce système :
- Les inhibiteurs de l’enzyme de conversion de l’angiotensine : pas de transformation de l’angiotensine I
en angiotensine II donc pas d’effet vasoconstricteur et de rétention hydro-sodée d'où moins d’HTA.
- Les antagonistes des récepteurs à l’angiotensine II (ARA II) au niveau du muscle lisse vasculaire et au
niveau du rein.
L’enzyme de conversion de l’angiotensine permet de transformer l’angiotensine I en angiotensine II qui est
vasopressive. Mais elle permet aussi d’agir (inhibe) sur la bradykinine qui est plutôt hypotenseur (effet
inverse angiotensine II, vasodilatatrice). L’enzyme de conversion possède donc un double effet. Cet aspect
n'a pas été commenté par le professeur.
Le système rénine-angiotensine occupe une place centrale dans la régulation de la pression artérielle, de
même que le système adrénergique.
Le rein joue un rôle dans la modulation de la pression artérielle par la sécrétion d'une substance, la rénine.
La rénine, est une enzyme qui scinde un peptide d'origine hépatique, l'angiotensinogène (inactif) avec
production d’angiotensine I (inactive). L'angiotensine I est transformée dans l'endothélium vasculaire (et
ailleurs...) par l'enzyme de conversion en angiotensine II. Et l’angiotensine II provoque :
- une vaso-constriction directe
- une rétention hydro sodée directe et par hypersécrétion d’aldostérone
C. Autre médiateur important : Le calcium
Le calcium permet de réguler grandement la pression artérielle, principalement en régulant le niveau de
contraction au niveau de l’endothélium vasculaire.
Le Ca2+ intracellulaire intervient dans des phénomènes électriques et mécaniques tels que dépolarisation,
contraction des muscles lisses ou striés, sécrétion hormonale, etc… Le calcium en stimulant la contraction
de muscles lisses et muscles squelettiques constitue un élément central de la vasoconstriction (contraction,
dilatation des vaisseaux sanguins). Souvent pas de mouvement de calcium = pas de contraction.
La pénétration de calcium dans la cellule s'effectue par différentes structures, appelées les canaux calciques.
Ces canaux peuvent être de différents type (effecteurs dépendants, voltage dépendants, etc..). Les
médicaments dits inhibiteurs calciques (jouent sur vaisseaux du cœur, vasodilatation des artères
coronaires) vont moduler le courant calcique via l’inhibition des récepteurs au calcium et vont avoir des
effets sur la contraction cardiaque et sur la vasodilatation périphérique aussi. Ils vont être aussi indiqués
dans le traitement des syndromes coronarien aigus car ils vont limiter le débit cardiaque et faire des
vasodilatations des artères coronaires.
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
1
/
15
100%