UE 3 – Biochimie clinique, nutrition, métabolisme Gonthier

1
UE 3 – Biochimie clinique, nutrition, métabolisme
Gonthier
Date : 29/08/2016 Plage horaire : 10h45-12h45
Promo : D1 2016/2017 Enseignant : Gonthier
Ronéistes :
TERRENTROY Guillaume
De la bioénergétique à la ration alimentaire (2e partie)
I. La dépense énergétique
1. Les types de dépense énergétique
A. Métabolisme de base
B. Thermogenèse
C. Exercice musculaire
2. La contribution des différents organes et tissus à la dépense énergétique
globale
3. Méthode de mesure du métabolisme énergétique et de la dépense
énergétique
A. Calorimétrie indirecte
B. Calorimétrie directe (début de la ronéo)
4. Facteurs de variabilités de la dépense énergétique
5. Apports énergétiques conseillés ou apport nutritionnels conseillés
II. Sources alimentaires des substrats energétiques
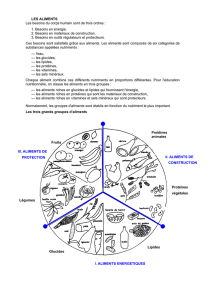
1. Catégories d’aliments (fin de la ronéo)
2. Types de substrats énergétiques
3. Utilisation des substrats énergétiques
A. Effets des repas
B. Le jeûne

2
B. La calorimétrie directe
Elle mesure la perte de chaleur d'un individu. A tout moment, par exemple lorsqu’on quand on est
assis, on dégage de la chaleur car nos organes en consomment. La calorimétrie directe mesure donc les flux
de chaleur.
La difficulté technique réside dans le fait qu'il faille mesurer les pertes de chaleur de manière précise
en utilisant un calorimètre. Ce calorimètre nécessite une adaptation de la salle : une température ambiante
généralement de 28°C, avec un taux d'humidité relatif constant à 50%. La méthode nécessite donc une salle
particulière. On rentre par un SAS pour s'installer dans la salle. On mesure les pertes de chaleur en Watt par
minute.
Cette technique est plutôt utilisée dans les salles de réadaptation où elle est vraiment nécessaire (en-
traînement des footballeurs par exemple). En effet, ce sont des équipements très coûteux, ils ne sont donc
présents que dans des institutions où il existe un réel besoin de contrôler le métabolisme de base de l'individu
pour optimiser ses capacités musculaires. En pratique, la calorimétrie indirecte à l’hôpital est amplement suf-
fisante, et est là encore dédiée à un public particulier. Par exemple, un individu qui souhaite perdre du poids
à cause d'un risque cardiovasculaire important, ou un individu qui est en réanimation et pour lequel il faut
adapter le régime alimentaire en fonction de ses vrais besoins, les personnes en chimiothérapie car il y a un
effondrement des cellules musculaires à cause des cellules cancéreuses, et les cellules saines sont en manque
d'énergie.
Ainsi, la limitation est due à la nécessité d'une enceinte hermétique, spécifique car on ne met plus une
cagoule sur l'individu mais une combinaison qui va mesurer les flux de chaleur par des capteurs et les trans-
mettre à un programme informatique qui va déterminer le métabolisme de base de cet individu. Cet appareil
permettra de déterminer le delta du changement de phase de cette combinaison, qui par un calcul permet de
déterminer la production de chaleur de l'individu. Cette méthode permet de montrer qu'il y a une équivalence
entre la production de chaleur d'un individu et la dépense énergétique de l'individu.
4. Facteurs de variabilité de la dépense énergétique
La dépense énergétique d'un individu est très variable d'une personne à l’autre, c'est un facteur très important
à prendre en considération dès lors qu'on doit orienter la bonne alimentation, la bonne nutrition d'un individu
en situation d'agression ou de difficulté. Cette notion de variabilité est importante puisqu'on va quasiment
pouvoir faire une prescription à l'échelle individuelle.
A l'échelle d'un lycée ou d'un collège, on ne va pas pouvoir faire la même chose : une diététicienne ne peut
pas demander à la cantine de faire 200 repas différents. Dans ce cas, on réfléchit par tranche d'âge. Cela permet
d'imaginer une prescription calorimétrique généralisée réalisée pour des individus en bonne santé et du même
âge. A l'inverse en clinique, on ne fait pas de prescription généralisée. La cuisine centrale fait les repas de
certains services particuliers tels que celui d'oncologie, du centre d'obésité en tenant compte des besoins en
vitamines, minéraux, etc/par jour des patients hospitalisés.
Plusieurs facteurs influencent la dépense énergétique totale d'un individu dont :
la masse maigre (masse biologiquement active d'un individu),
la taille,
l'âge, souvent les besoins énergétiques sont importants quand on est jeune et diminuent avec le
temps (++ pendant la croissance)
le sexe (8-10% de plus chez l'homme),
la grossesse,
l'allaitement,
la lactation (nécessite une déviation métabolique pour que le lait soit fabrique),
la ration alimentaire,
le patrimoine génétique (qui n'est pas contrôlable mais qu'il ne faut pas négliger).

3
On a deux équations, les équations de Harris et
Bénédict. Outre le fait de mesurer le métabolisme
énergétique de base par calorimétrie indirecte, les
informaticiens ont mis au point la modélisation
d'une équation pour déterminer rapidement, dans
un cabinet, le métabolisme de base de l'individu
souhaité en appliquant ces deux équations. Le mé-
tabolisme de base pour les femmes et pour les
hommes concerne les personnes en bonne santé.
Cette équation prend en considération le poids, le sexe et l'âge (attention en unités internationales) de l'indi-
vidu. Le métabolisme de base est mesuré en kJ/jour.
La dépense énergétique selon l'âge
On revient sur l'impact de l'âge car quand on atteint l'âge de 20 ans, on n’a plus les mêmes besoins énergétiques
par kg/ jour qu'un nourrisson. Les besoins sont exacerbés au cours de la croissance car on a une construction
des tissus qui demande beaucoup d’énergie notamment pour les systèmes cutané et osseux. Il faut veiller à ce
que les besoins de l’enfant soient optimaux sinon il y aura une carence. Si l’on a affaire à une population d'âge
moyen, l'équation de Benedict et Harris n'est pas très différente et tourne entre 1300 et 1600 kcal/ jour
(40kcal/m²/h). Par contre dans le cas d’un enfant prématuré, un enfant dans sa première année de vie puis à
un jeune enfant en croissance ou à la puberté, la perception des choses est différente.
Les besoins énergétiques optimaux sont définis comme l’apport alimentaire nécessaire au maintien de la santé,
à la croissance des enfants et à un niveau d’activité physique approprié. Ces besoins sont d’environ :
- 120 kcal/kg/j : enfants prématurés (dû à au coût énergétique de la croissance)
- 100 kcal/kg/j : pendant la première année de vie
- 80 kcal/kg/j : à 10 piges
- 45 kcal/kg/j : dès l’âge de 20 ans
Avec l’âge, les besoins diminuent (lié à la réduction de la masse maigre et au temps passé en activité physique)
Le coût énergétique de la croissance représente environ 50% de l’énergie ingérée pour l’enfant prématuré,
mais cette proportion diminue beaucoup dès la première année de vie.
En effet, le coût énergétique de la croissance inclut 2 composantes :
- la valeur énergétique des tissus gagnés (énergie déposée) et
- le coût énergétique de la synthèse des constituants des tissus.
Chez le jeune enfant : le coût énergétique total de la croissance est d’environ 5kcal/g de tissu gagné. Un pré-
maturé peut gagner 12 g/kcal/j, ce qui correspond à un coût de la croissance de 60 kcal/kg/j, soit 50% de
l’apport ingéré (120 kcal/kg/j). Ainsi, le prématuré a un besoin énergétique quasiment équivalent sur le total
de la journée à une personne adulte, qui en plus à une activité sédentaire car le coût de fabrication des tissus
est extrêmement important.
La dépense énergétique selon la grossesse
Parmi les facteurs qui influent sur l'équation, il y a des situations exceptionnelles dans la vie des indi-
vidus, comme la grossesse chez la femme ou l'allaitement. On retient que la grossesse est une période d'adap-
tation du métabolisme énergétique car la femme a besoin de construire un organisme nouveau et de mettre de
l'énergie en réserve pour préparer l'allaitement.
Elle est confrontée à ses propres besoins, aux besoins du fœtus et elle doit prévoir le fait qu'après la
délivrance, il faudra nourrir le bébé. Ceci va entraîner des modifications corporelles de la femme. Si elle a
l'habitude de consommer 2000 kcal/jour avec une activité sédentaire normale, le fait qu'elle ait à fabriquer de
nouveaux tissus va nécessiter un apport de 300-400kcal de plus. Elle ne mange tout de même pas pour
« deux ».
Il va y avoir une augmentation de certains organes, la création du placenta qui puisent de l'énergie et
naturellement il y a augmentation de la masse grasse. Le cerveau est très intelligent, il demande au tissu
adipeux de stocker plus que d’habitude, en prévision de ce qui arrive derrière.

4
On estime les besoins énergétiques supplémentaires de la femme enceinte à 260 kcal/jour pendant les
9 mois, ce qui représente une prise de poids raisonnable de 10 à 12 kilos. Finalement, ça ne se voit peu phy-
siquement, à part le ventre qui grossit - mais c'est au bénéfice du fœtus. Le risque d'une prise de poids trop
importante est que la femme s'épuise à l’accouchement, que ça comprime la cavité amniotique et que le petit
soit en insuffisance respiratoire.
On a également un risque d'obésité métabolique. Si la personne a pris plus de poids que nécessaire,
c’est qu'elle a consomme plus de substrats énergétiques (lipides ++). Alors, le niveau de cholestérol est im-
portant, les triglycérides en grande quantité. Un tissu adipeux qui contient trop de TG devient résistant à
l'insuline. La femme commence à être en situation d'hyperglycémie et un diabète gestationnel peut s'installer.
Les enfants dont la mère a subi un diabète gestationnel non contrôlé, ont un périmètre crânien significative-
ment plus élevé que la normale. Mais surtout si le tissu adipeux de ces enfants ne bouge pas trop pendant la
première année, dès le cap des un an passé, il commence à tout stocker. Ces enfants sont alors exposés à une
obésité dès le plus jeune âge qui risque de se maintenir avec la croissance. L'impact de l'environnement fœto-
maternel sur l'enfant dont l'obésité ne se déclarera pas tout de suite mais à l'âge de 1 an. La stratégie thérapeu-
tique de l'obésité dans ce cas est préventive : si l’on veut éviter le problème pour la génération qui arrive, il
faut accompagner la maman.
La dépense énergétique selon l'allaitement
Autre période un peu exceptionnelle, la période d'allaitement qui va nécessiter une production de lait
qui n'est pas gratuite. La dépense énergétique liée à l'allaitement résulte de la nécessité de produire du lait, du
changement de la masse grasse et de l'activité physique de la maman. Du coup, c'est l'inverse de tout à l'heure
car il va falloir vérifier que la mère n'est pas en carence énergétique pour qu'elle produise tout le lait nécessaire
à son enfant et qu'il réponde au besoin de son nourrisson.
La valeur énergétique du lait est de 0.61 kcal/g, ce qui coûte environ 20% en plus en termes de kcal
par jour pour en assurer la synthèse (600 kcal/jour). La prise alimentaire ne suffit pas toujours à compenser,
et souvent l'allaitement va entraîner une perte de poids car on puise dans ses propres réserves. Il faut donc
qu'elle mange un peu plus pour compenser cette dépense.
5. Apports énergétiques conseillés et apports nutritionnels journaliers (ANC)
Ils dépendent de la DET (dépense énergétique totale) de l'individu sur 24h. Cette DET est une formule de
calcul issue de plusieurs observations épidémiologiques : DET (sur 24h) = DER * NAP.
La dépense énergétique totale (DET) est le produit de la dépense énergétique au repos (DER) (métabolisme
de base selon le poids, la taille, l’âge, le sexe, comme expliqué plus haut) par le niveau d'activité physique
(NAP) de l'individu. La formule est encore plus facile car dans un cabinet, le calcul est très rapide et ne
nécessite pas de matériels contraignants.
Le NAP est un coefficient estimé comme le niveau d'activité. Le DER est calculée par les équations de Harris
et Benedict. Pour la NAP, ce sont des valeurs arbitraires. C'est un consortium de spécialistes qui se mettent
d'accord à l'échelle de l'OMS pour grader le NAP afin qu'on puisse très rapidement appliquer cette équation à
l'échelle d'une population.
4 niveaux d’activités physiques ont été établis :
1,4 : activité physique faible ou réduite, nourrissons portés et à l'extrême les personnes âgées qui mar-
chent à peine et n'ont même plus d’activité sédentaire.
1,6 : activité moyenne ou habituelle de tout-un-chacun, environ 30 min jour activité sédentaire, le
minimum vital (sortir, se lever, bouger, se déplacer à pied).
1,8 : niveau au-dessus de la sédentarité dite forte ou importante entre 1h ou 2h d’activité par jour, au
minimum trente minutes d'activité physique par jour voire même un peu plus. On le classe comme
niveau d'activité physique important ou fort. C'est par exemple 10km tous les 2 jours.
2 : sujet qui a un entraînement intensif (prépare le grand raid, prépare une compétition) qui fait de
l'exercice sous forme d'endurance ou de force. (Activité dite intense ou très importante)

5
C'est arbitraire mais ça nous permet à l'échelle des populations, de différents pays, de travailler avec la même
équation. Elle est vraiment à adapter selon la situation : il faut une règle et il y a des exceptions.
A partir de là ont été publiées des données qui disent que globalement, la dépense énergétique totale pour un
adulte entre 40 et 60 ans (même si elle trouve que le 40 est un peu loin car à 20 ans on a déjà des besoins
adultes) selon le sexe et l'activité physique est déclinable. On a différentes valeurs qui représentent ce qu'on
voudrait que l'alimentation apporte au quotidien pour satisfaire les besoins totaux de la journée. Pour l’homme,
on retient globalement que pour répondre à nos dépenses, il doit consommer une quantité et une qualité de
nutriments lui permettant d'acquérir un apport de 2500 kcal/ jour et une femme 2000 kcal/jour.
Retenir 2000kcal (femme) et 2500kcal (homme), après ça dépend du niveau d’activité physique de la
personne, du métabolisme de base (formule de Harris et Benedict), de l’âge, de la grossesse et de l’allaitement.
Maintenant que l’on sait calculer la dépense énergétique et que l’on connait les valeurs de référence, quels
sont les nutriments et aliments à notre disposition qui vont nous permettre de répondre à ces besoins ?
Rappel de la valeur énergétique des nutriments :
- Glucides : 4 kcal/g
- Protéines : 4 kcal/g
- Lipides : 9 kcal/g
(/!\ on ne prend pas en compte l’éthanol dans le bilan énergétique)
L’assiette presque parfaite (équilibrée) pour satisfaire au mieux les besoins est composée de glucides 50 à
55% de ces valeurs (en quantité), lipides 30 à 35% et les protéines 10 à 15%. Les lipides ont tendance à
augmenter d’où la prise de poids dans la population, maintenant on essaye de diminuer les lipides et augmenter
les protéines mais garder les bons lipides pour satisfaire les besoins essentiels. Il y a un danger si le régime
est constitué de trop de protéines: on a une mauvaise élimination de NH2 = trop d’ammoniaque = on l’envoie
au niveau du foie pour former de l’urée qui va connaître une élimination rénale (veiller à la fonction rénale du
patient, risque d’accumulation)
Urée : dégradation des protéines (déchet métabolique des acides aminés)
Acide urique: dégradation des bases puriques (déchet métabolique des acides nucléiques)
 6
6
 7
7
 8
8
 9
9
 10
10
1
/
10
100%