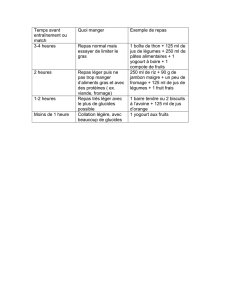
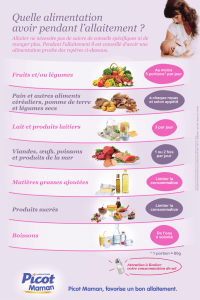
2. Conseils hygiéno-diététiques

ROYAUME DU MAROC

Dépôt légal : 2012MO2183
ISBN : 978-9954-604-02-1

3
A l’usage des professionnels de santé /
Préface
Une alimentation équilibrée est essentielle pour jouir d’une vie saine et active. Si la
majorité des gens sont convaincus de la nécessité de bien se nourrir, peu ont une idée
claire et précise de comment y parvenir.
La pauvreté est l’une des principales causes des problèmes nutritionnels rencontrés
dans les pays en développement. Toutefois, la malnutrition existe aussi dans les
pays à revenu élevé. En fait, il existe deux sortes de malnutrition, diamétralement
opposées. La première est due à un apport insufsant d’aliments sains et de bonne
qualité. La seconde résulte d’un apport excessif d’aliments souvent de mauvaise
qualité.
Pour bien se nourrir, la population doit disposer de ressources sufsantes, an
de produire et/ou se procurer les aliments nécessaires. Elle doit aussi être bien
informée sur les modalités pratiques pour adopter un régime alimentaire sain.
L’éducation nutritionnelle joue un rôle capital pour favoriser une bonne
alimentation. Elle doit appliquer les découvertes les plus récentes des sciences
nutritionnelles tout en tenant compte à la fois du contexte socio-économique et
culturel. Elle doit aussi être conduite de façon à inciter véritablement la population
à adopter des régimes alimentaires équilibrés et des modes de vie sains.
Le présent Guide national de nutrition contribuera certainement à renforcer
les actions d’éducation nutritionnelle. Ce document riche en informations
pertinentes en matière de nutrition renforcera les actions d’éducation en aidant
les professionnels de santé à dispenser des messages clairs, simples et efcaces
pour inciter la population à adopter de bonnes habitudes alimentaires.
Il constitue l’un des éléments clé de la Stratégie Nationale de Nutrition (SNN)
2011-2019 qui vise à améliorer la santé des citoyens durant les différents cycles
de vie en agissant sur l’un de ses déterminants majeurs, à savoir la nutrition.
Nous espérons que ce guide apportera l’aide nécessaire aux professionnels de santé
et qu’il les incitera à s’investir davantage dans l’éducation nutritionnelle.

4/ A l’usage des professionnels de santé
Remerciements
Ce guide est né d’un effort de réexion d’une équipe pluridisciplinaire composée de
médecins, de nutritionnistes, de diététiciens, et des cadres du Ministère de la Santé
au niveau central et périphérique.
Ce document n’aurait pu aboutir sans le soutien et l’engagement du Dr LAHLOU
Khalid, Directeur de la Population.
Nous adressons nos vifs remerciements à toutes les personnes qui ont contribué
à l’élaboration et à la nalisation de ce document qui aidera les professionnels de
santé à s’investir davantage dans l’éducation nutritionnelle.

5
A l’usage des professionnels de santé /
Sommaire
Partie 1 : les bases de l’équilibre alimentaire .......................................................... 9
Introduction ............................................................................................................ 10
chapitre I : les besoins nutritionnels ....................................................................... 14
chapitre II : l’équilibre alimentaire ........................................................................ 19
Partie 2 : Alimentation et cycle de vie ................................................................... 29
L’enfant de 0 à 3 ans .............................................................................................. 30
L’enfant de 4 à 10 ans ............................................................................................ 38
L’adolescent ........................................................................................................... 41
La femme enceinte et allaitante ............................................................................. 46
La personne âgée ................................................................................................... 62
L’alimentation du sportif ........................................................................................73
Partie 3 : Nutrition et pathologies .......................................................................... 79
Les allergies alimentaires ...................................................................................... 80
La maladie caeliaque ou intolérance au gluten ...................................................... 85
Les maladies inammatoires chroniques de l’intestin (MICI) .............................. 88
La constipation....................................................................................................... 93
La diarrhée ............................................................................................................. 95
Le diabète .............................................................................................................. 98
l’obésité ............................................................................................................... 103
l’insufsance rénale ............................................................................................. 107
Les maladies cardiovasculaires ........................................................................... 113
Le cancer ............................................................................................................. 118
Références Bibliographiques ............................................................................ 121
Annexes .............................................................................................................. 123
Lexique ............................................................................................................... 133
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
 29
29
 30
30
 31
31
 32
32
 33
33
 34
34
 35
35
 36
36
 37
37
 38
38
 39
39
 40
40
 41
41
 42
42
 43
43
 44
44
 45
45
 46
46
 47
47
 48
48
 49
49
 50
50
 51
51
 52
52
 53
53
 54
54
 55
55
 56
56
 57
57
 58
58
 59
59
 60
60
 61
61
 62
62
 63
63
 64
64
 65
65
 66
66
 67
67
 68
68
 69
69
 70
70
 71
71
 72
72
 73
73
 74
74
 75
75
 76
76
 77
77
 78
78
 79
79
 80
80
 81
81
 82
82
 83
83
 84
84
 85
85
 86
86
 87
87
 88
88
 89
89
 90
90
 91
91
 92
92
 93
93
 94
94
 95
95
 96
96
 97
97
 98
98
 99
99
 100
100
 101
101
 102
102
 103
103
 104
104
 105
105
 106
106
 107
107
 108
108
 109
109
 110
110
 111
111
 112
112
 113
113
 114
114
 115
115
 116
116
 117
117
 118
118
 119
119
 120
120
 121
121
 122
122
 123
123
 124
124
 125
125
 126
126
 127
127
 128
128
 129
129
 130
130
 131
131
 132
132
 133
133
 134
134
 135
135
 136
136
 137
137
 138
138
 139
139
 140
140
 141
141
 142
142
1
/
142
100%