la personne agee malade : particularites semiologiques

101
C
HAPITRE
VIII:
L
A PERSONNE AGEE MALADE
:
PARTICULARITE
S
SEMIOLOGIQUES
,
PSYCHOLOGIQUES ET THERAPEUTIQUES
I- Introduction
II- Particularités clinique et psychologiques de la personne âgée malade
III- Spécificité de la démarche diagnostique et thérapeutique
A- L’exemple des contentions physiques
1- Dangers de la contention physique
2- Recommandations pour la mise en place d'une contention physique
B- Autre exemple : prise en charge médicale en maison de retraite
1- Evaluation à l’admission
2- Continuité des soins
3- Dépistage et prévention
4- Les stratégies visant à améliorer les soins en institution
5- Interface maison de retraite- hôpital
Item 59
: Objectifs terminaux
Expliquer les concepts de vieillissement pathologique, de polypathologie et de vulnérabilité en
Gériatrie
Décrire les particularités sémiologiques, physiques et psychiques de la personne âgée malade
Définir le raisonnement thérapeutique en Gériatrie et citer les principales règles générales de
prescription sur le sujet âgé
Dernière remise à jour : avril 2007

102
C
HAPITRE
VIII:
L
A PERSONNE AGEE MALADE
:
PARTICULARITE
S
SEMIOLOGIQUES
,
PSYCHOLOGIQUES ET THERAPEUTIQUES
I- Introduction
La prise en charge efficace de la personne âgée ne peut être réalisée qu’à partir d’une évaluation
globale, médicale, psychologique et sociale. Plus que la recherche d’une pathologie d’organe, le
diagnostic repose sur la notion d’une décompensation fonctionnelle. En effet, l’avancée en âge
s’associe d’une part à une réduction des réserves fonctionnelles liée au vieillissement et d’autre part
des éventuels facteurs aigus de décompensation qui peuvent entraîner l’individu dans une
situation d’insuffisance fonctionnelle.
L’étape thérapeutique doit donc dépasser le concept de guérison pour conduire à une médecine
adaptative. Elle comporte, outre le diagnostic et le traitement, la prévention à tout moment de la
perte d’autonomie et en cas de dépendance installée la proposition des aides sociales nécessaires.
La spécificité de la médecine gériatrique réside donc dans le caractère global de la prise en charge
de la personne en tenant compte de son environnement.
La diminution des capacités, en l’absence de maladie surajoutée, ne provoque pas
« d’insuffisance », l’âge n’étant jamais à lui seul responsable de la décompensation d’une fonction.
La vieillesse n’est en aucun cas une maladie, mais représente un terrain propice pour le
développement des maladies. La répercussion de ces maladies est plus importante chez le sujet âgé
car leurs effets se surajoutent aux altérations dues au vieillissement. Toutefois, malgré la
décompensation d’un organe, l’équilibre de l’individu est souvent sauvegardé grâce aux capacités
de compensation d’autres organes. Ce n’est qu’à l’occasion d’une déficience de ces compensations,
que survient le déséquilibre.
L’équilibre est parfois précaire. Le risque est celui de la survenue du phénomène dit de « la
cascade » dans lequel une affection aiguë entraîne des décompensations organiques en série.
Certaines fonctions décompensent avec prédilection et sont particulièrement impliquées dans la
cascade : la fonction corticale et sous-corticale, la fonction cardiaque, la fonction rénale et la
fonction d’alimentation. Le phénomène de la cascade, très particulier à la Gériatrie, est d’autant
plus dangereux qu’il constitue un véritable cercle vicieux où les éléments pathologiques
retentissent les uns sur les autres et s’aggravent réciproquement (exemple :
dénutrition→immunosuppression→infection broncho-pulmonaire→anorexie→dénutrition).

103
C’est pourquoi certaines maladies survenant chez un sujet très âgé nécessitent une attitude
médicale spécifique, différente de celle qui serait adoptée chez un adulte d’âge moyen. Il ne faut
pas non plus négliger certains aspects de prévention et d’éducation sanitaire des malades ou de
leur proche. Ces actions peuvent avoir un impact comparable ou même meilleur que chez les
personnes plus jeunes.
II- Particularités clinique et psychologiques de la personne âgée malade
Chez le patient âgé, les symptômes caractéristiques tels que l’on peut les retrouver chez le sujet
jeune sont souvent atypiques et même parfois absents.
Citons l’exemple de la douleur précordiale qui est absente dans 30% des infarctus du myocarde ou
encore de l’inconstance de la fièvre lors d’un épisode infectieux. Citons encore l’exemple de
l’absence de contracture abdominale dans les péritonites…
La confusion est souvent la seule manifestation clinique d’une décompensation. La polypathologie
complique l’interprétation des symptômes.
Les signes cliniques sont le plus souvent des signes généraux aspécifiques : asthénie, anorexie, malaise général…
communs à bon nombre de maladies alors que les signes fonctionnels à valeur d’orientation sont mal exprimés
ou banalisés, car attribués au vieillissement ou à une affection chronique commune.
L’anxiété, la dépression et les idées de mort peuvent être exacerbées lors de la survenue d’un
épisode aigu ou de tout événement déstabilisant. Le patient peut alors brusquement démissionner
même pour une maladie en apparence bénigne, adoptant volontiers des conduites de fuite ou
dominent les caractéristiques de régression avec ralentissement psychique, de dépendance.
La dimension relationnelle est donc indispensable lors de la prise en charge de la personne âgée
malade. Il faut renvoyer au sujet âgé une image positive de sa condition d’individu à part entière
et de son état de santé, afin d’améliorer la perception de sa propre image.
La qualité de la relation dépend beaucoup de l’image que le soignant à lui-même du vieillissement.
III- Spécificité de la démarche diagnostique et thérapeutique
Devant la multiplicité des diagnostics qui peuvent être posés chez un même patient, une
hiérarchisation est nécessaire. Les diagnostics « rentables » pouvant déboucher sur une
amélioration réelle de l’état de santé et de la qualité de vie du patient doivent être privilégiés.

104
Dans le cadre de cette démarche diagnostique et thérapeutique, le consentement du patient au
projet de soins est absolument indispensable.
L’établissement du diagnostic médical et les décisions thérapeutiques peuvent s’appuyer sur les
recommandations existantes ou les conférences de consensus, mais en vérifiant que ces avis sont
pertinents pour le grand âge et s’appliquent aux malades considérés. Le traitement ne se résume
pas à la prescription médicamenteuse ou à un acte chirurgical : il est un projet de soins complet et
un projet de vie, ayant aussi les dimensions sociales, familiales et financières.
Les décisions en Gériatrie sont donc forcément le résultat de compromis, entre ce qui est
souhaitable et ce qui est faisable, entre ce qui est demandé par la personne âgée et ce qui accepté
par son entourage entre ce qui est raisonnable et ce qui ne l’est plus. Il y a toujours une
dimension éthique dans la démarche médicale en Gériatrie.
Nous allons, dans le suite de ce chapitre, discuter ces notions à travers 2 exemples.
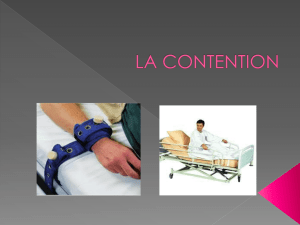
A- L’exemple des contentions physiques
L'utilisation des contentions physiques est dans certains cas nécessaire pour protéger le patient. Il
faut cependant garder à l'esprit que son utilisation chez le sujet âgé fragile peut entraîner des
conséquences graves, parfois irréversibles.
Il faut distinguer plusieurs types de contentions:
- les contentions "posturales" qui participent au maintien d'une attitude corrigée (par exemple dans
le cadre d'un traitement réeducatif),
- les contentions "actives" mises en place le plus souvent par un kinésithérapeute (par exemple
pour préparer la verticalisation après une période d'alitement prolongée),
- les contentions "passives".
Dans ce paragraphe, nous nous intéresserons plus particulièrement aux contentions passives mises
en place chez les personnes âgées la plupart du temps fragiles. La majorité des auteurs définissent
la contention passive comme "utilisation de tous moyens, méthodes, matériels ou vêtements qui
empêchent ou limitent les capacités de mobilisation volontaire de tout ou d'une partie du corps
dans le seul but d'obtenir de la sécurité pour une personne âgée qui présente un comportement
estimé dangereux ou mal adapté".
La mise en place d'une contention physique chez le sujet âgé nécessite tout d'abord une
identification objective des motifs et une évaluation du rapport bénéfice/risque. Bien évidemment,

105
cela ne peut être réalisé que dans le cadre d'une décision multidisciplinaire avec l'ensemble des
intervenants.
Différents motifs sont invoqués. Les plus importants sont:
- les antécédents ou la crainte de chutes
- les troubles comportementaux tels que la déambulation.
Il faut souligner qu'il n'y a aucune preuve scientifique de l'efficacité des contentions utilisées pour
ces motifs.
La majorité des troubles du comportement survient chez un patient présentant une altération
cognitive. Certains nécessitent un traitement spécifique. Citons comme exemple une agitation
secondaire à un globe urinaire ou une douleur ou encore des symptômes psychotiques (délires ou
hallucinations).
D'autres troubles font partie intégrante du tableau démentiel. C'est le cas de la déambulation
excessive. Il n'y a à l'heure actuelle aucun traitement spécifique pour réduire la déambulation. Il
faut savoir expliquer ce comportement à l'entourage et aux soignants. De plus la déambulation
peut être un facteur de maintien d'autonomie motrice et doit dans ce contexte être respectée. La
contention physique dans ce cas peut être un facteur aggravant l'état général du patient.
En pratique:
- il faut définir de façon objective le ou les motifs nécessitant une contention physique (exemple:
perfusions ou autres soins médicaux). Dans le cas où il s'agirait d'un risque de chute ou d'un
trouble du comportement, il est important d'évaluer objectivement ce risque (Evaluation
Gérontologique Standardisée), et de vérifier l'absence d'alternative.
1- Dangers de la contention physique
Le nombre de chutes graves (nécessitant des soins d'urgence) est plus important chez les personnes
âgées "contenues".
En hospitalisation, les patients attachés ont un plus grand risque d'infections nosocomiales.
La contention physique peut:
- entraîner ou aggraver une confusion,
- être à l'origine d'un syndrome d'immobilisation
- et accélérer la perte d'autonomie.
Certains auteurs rapportent des cas de décès par strangulation ou par asphyxie (secondaires à la
contention physique).
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
1
/
14
100%