Différents types d`angor

By Sovietik feat Marion
PAT - Angor 1/13
ANGOR
I. Rappels physiopathologiques :
1. L’alimentation du cœur en O2 :
Le myocarde est alimenté par les 2 artères coronaires issues de la racine de l’aorte : la droite
alimente le ventricule droit et la gauche le ventricule gauche. La perfusion du cœur varie de façon
importante au cours du cycle.
Dans le ventricule gauche, la circulation coronaire ne se fait pratiquement que pendant la
diastole à cause de la compression du muscle cardiaque pendant la systole. De ce fait, les
vaisseaux proches de l’endocarde sont comprimés lors de la systole, car la pression dans le
ventricule gauche dépasse alors celle de la lumière artérielle coronaire. Les artères
coronaires au niveau de l’épicarde (surface du cœur) ne sont soumises à aucune pression,
elles restent ouvertes. Le sous-endocarde consomme plus d’O2 (car il est plus comprimé) et
est donc plus vulnérable à l’ischémie.
cf diapo
Au niveau du ventricule droit, la pression systolique est faible : la perfusion coronaire est la
même, même pendant la systole.
Le muscle cardiaque extrait de 75 à 95% de l’O2 sanguin au repos.
1.1 Facteurs de consommation d’O2 par le cœur :
- Tension pariétale : Elle dépend de la loi de Laplace. Elle est égale au produit de la pression
intra-ventriculaire gauche et du rayon du ventricule divisé par 2 fois l’épaisseur de la paroi.
Plus cette tension augmente, plus la consommation en O2 augmente. La tension est
augmentée en cas d’HTA ou d’insuffisance aortique.
- Fréquence cardiaque
- Contractilité
1.2 Facteurs d’apports en O2 au cœur :
- Le contenu en O2 du sang : La capacité de transport d’O2 par le sang ne varie pas facilement,
sauf situations spéciales (réanimation).
- Le niveau d’extraction d’O2 : important mais n’est pas vraiment modulable.
- Le débit coronaire est égal au rapport de la pression aortique (constante) et de la résistance
coronaire (modulable). Ce sont donc les résistances coronaires qui conditionnent ce débit.

PAT - Angor 2/13
Dans les conditions normales, un cœur sain peut diminuer les résistances coronaires jusqu’à 20%
(par dilatation des coronaires) de la valeur au repos, pour faire face à une demande accrue en O2
(activité physique, stress psychologique). Cette capacité du cœur d’augmenter la perfusion
coronaire (jusqu’à 5 fois la valeur de repos) est appelée la réserve coronaire.
Ceci est dû au fait que les vaisseaux coronaires distaux sont contractés au repos, et ne se
dilatent qu’en cas de besoin sous l’effet de facteurs métaboliques, endothéliaux et neuro-
humoraux :
Facteurs métaboliques :
- L’O2 est vasoconstricteur, donc la carence en O2 (hypoxie) facilite la vasodilatation.
- L’adénosine qui est libérée par le myocyte en cas de forte consommation d’ATP pendant
l’hypoxie peut induire une vasodilatation des coronaires par activation des récepteurs α2
couplés à une production d’AMPc.
- L’accumulation de lactate ou de protons lors du métabolisme anaérobie du myocarde
contribue à la vasodilatation.
- Une production de prostacycline locale va induire une vasodilatation.
Facteurs endothéliaux : ADP, histamine, bradykinine… sont de puissants vasodilatateurs en
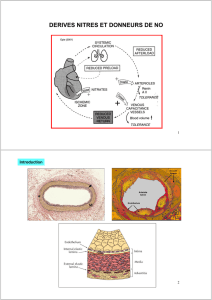
induisant la synthèse de NO relâchant le muscle lisse vasculaire.
Facteurs neuro-humoraux : catécholamines circulantes ou libérées par les terminaisons
parasympathiques induisant une vasoconstriction des vaisseaux épicardiques par activation
des récepteurs 1 et une vasodilatation par activation des récepteurs 2 des vaisseaux sous-
endocardiques.

PAT - Angor 3/13
2. Etiologie des maladies cardiaques ischémiques
Quand l’apport en O2 est insuffisant par rapport aux besoins, il y a insuffisance coronaire,
souvent due à des plaques d’athéromes. Les maladies coronariennes se caractérisent par une
diminution de la réserve coronaire, conduisant à une diminution de l’apport en O2 ne couvrant plus
les besoins du myocarde au travail. Cette ischémie se traduit par des douleurs thoraciques, du bras
et du cou (côté gauche).
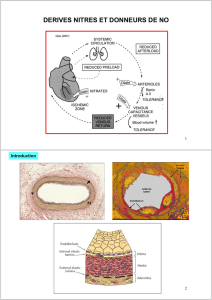
2.1 Formation des plaques d’athérome :
Nous avons dès l’enfance (à partir de 10 ans) des lésions de l’épithélium vasculaire : celles-ci vont
rester stables ou alors progresser avec l’âge (lésions d’athérosclérose). Ces lésions sont dues aux
LDL.
Les LDL sont en équilibre entre le compartiment plasmatique et le sous-endothélium dans lequel on
trouve également des ROS (espèces réactives avec l’oxygène surtout l’anion superoxyde) : ces ROS
vont oxyder les LDL en LDLox. Or ceux-ci vont activer différentes voies :
- activation de MCP-I (monocyte chemoattractive protein) : attraction des monocytes, ceux-ci
vont alors se stabiliser au niveau des cellules
- induction de molécules d’adhésion VCAM (vascular cell adhesion molecule) et ICAM
(intracellular cell adhesion molecule)

PAT - Angor 4/13
→ Ces 2 mécanismes vont permettre l’adhésion du monocyte et son entrée dans le sous-
endothélium.
- Libération de GM-CSF (facteur de croissance des monocytes). Ceux-ci vont devenir des
macrophages qui vont alors absorber les LDLox (rôle des récepteurs scavengers). Ils
deviennent alors des cellules spumeuses et vont former le corps lipidique de la plaque.
Les macrophages vont amplifier cette réaction car ils produisent beaucoup de ROS. Puis les cellules
musculaires lisses vont commencer à migrer et former une chape fibreuse autour du corps lipidique
qui va stabiliser la plaque.
Au niveau de la zone lipidique de consistance molle, on voit apparaître un dépôt de Ca2+ qui va
entraîner une calcification et une fragilisation de l’épaulement de la plaque d’où un risque de
rupture de la plaque !!!
De plus l’érosion de l’endothélium va entraîner une fissure de l’épithélium vasculaire ce qui permet
le contact de facteurs sanguins avec le sous-endothélium thrombogène, ce qui conduit à la
formation très rapide d’un thrombus.
2.2 Plaque d’athérome et insuffisance coronaire
Lors d’une insuffisance coronaire on observe une diminution du diamètre de l’artère coronaire par
des plaques d’athérome. De ce fait, la pression post-sténose est plus faible que la pression aortique.
Pour compenser cette diminution de pression, les coronaires post-sténoses vont se dilater et
consommer en grande partie la réserve coronaire au repos. Donc en cas d’exercice physique, on ne
peut qu’augmenter faiblement les apports en O2 car la réserve coronaire est consommée.
Si le diamètre de la lumière des grandes artères coronaires baisse de 60 à 70%, on assiste au
développement d’une ischémie myocardique même lors d’un effort modéré.
Enfin, si la pression diastolique est faible (hypotonie, insuffisance aortique, hypoxémie artérielle
(=séjour en altitude) ou baisse du contenu en O2 (=anémie)), une ischémie va apparaitre pour de
faibles efforts physiques.
Autres causes de besoin cardiaque accru en O2 au repos
- hypertension ou surcharge volémique du cœur
- pathologie associée à une augmentation de la pression intraventriculaire du cœur
- augmentation du rayon de la cavité ventriculaire (remplissage plus important) donc la
tension pariétale va augmenter et les besoins en O2 au repos augmentent
Où se développent ces plaques ?
Surtout au niveau des bifurcations des grosses artères coronaires car au niveau des bifurcations, le
flux sanguin n’est plus laminaire. Il y a des risques de reflux et de non-flux. Or c’est ce flux laminaire
qui permet la production de NO, qui va protéger les cellules endothéliales (moins de synthèse de
NO = moins de protection vasculaire)
Autres facteurs de risque de l’athérosclérose :
tabagisme, excès de poids, manque d’exercice, alimentation (cholestérol), stress psychique,
diabète, hypertension, âge…..

PAT - Angor 5/13
3. Différents types d’angor
Ces maladies cardiaques ischémiques représentent un ensemble de pathologies ayant toutes
pour origine un apport insuffisant en oxygène au cœur. Très souvent, ces pathologies sont
caractérisées par des épisodes de gène, une douleur constrictive qui irradie souvent vers les
mâchoires, les épaules et le bras gauche. Elles peuvent être objectivées (détectées) par l’ECG.
Il existe divers stades de gravité, qui vont de l’ischémie silencieuse ou asymptomatique jusqu’à la
mort subite.
Les différents stades sont :
- L’ischémie silencieuse
Elle n’est pas décelée par le patient, mais elle est objectivable par des signes au niveau de l’ECG.
- L’angor stable = angine d’effort stable.
Les signes se déclenchent de manière assez reproductible au-dessus d’un certain seuil d’effort.
Cette angine cède au repos (les signes disparaissent quand le patient est au repos).
Origine : présence de plaque d’athérome qui obstrue partiellement la lumière et donc va
perturber le flux sanguin.
Conséquence : la demande accrue d’oxygène par le cœur au travail ne pourra pas être satisfaite.
- L’angor instable :
C’est une aggravation de l’angor stable. Elle consiste en une augmentation de l’intensité et de la
fréquence des crises et quelques fois on observe la survenue des crises au repos ou après des
efforts minimes. Cet angor est dangereux car il peut conduire à l’infarctus de myocarde.
Origine : apparition de fissures ou érosion de l’endothélium qui recouvre la plaque d’athérome.
Conséquence majeure : déficit local de facteurs vasoprotecteurs produits par les cellules
endothéliales (NO, prostacycline : PGI2). Ces deux sont des facteurs vasodilatateurs,
vasorelaxants et de puissants anti-agrégants plaquettaires. Quand l’endothélium est altéré, il y
aura un contact direct du sang avec le sous-endothélium qui est thrombogène. Cela va favoriser
l’adhésion et l’agrégation des plaquettes. Ces plaquettes vont alors libérer de nombreux facteurs
qui vont favoriser le thrombus et la vasoconstriction :
- Sérotonine (qui est dans les granules denses des plaquettes et qui est vasoconstricteur)
- ADP (puissant agrégant plaquettaire)
- Thromboxane A2 (vasoconstriction + activation plaquettaire)
Il y aura également recrutement de macrophages et de leucocytes qui vont aussi libérer des
facteurs qui vont activer la paroi vasculaire : le PAF (Facteur Activateur des Plaquettes).
Tous ces effets vont contribuer à faire grossir le thrombus et cela peut aller jusqu’à l’obstruction
complète de la lumière du vaisseau sanguin. Le thrombus est instable au début et peut se
désintégrer. Le flux sanguin peut arracher des microthrombi (ou emboles) qui vont pouvoir
obstruer des capillaires. Ces microthrombi vont passer dans le sang, un thrombus peut se
reformer, puis se désintégrer… (cycle). C’est l’image clinique de l’angor instable.
C’est une situation très dangereuse.
- L’angor de Prinzmetal :
Il se développe au repos, dure souvent relativement longtemps et s’accompagne souvent de
troubles du rythme. Les signes sont dus à un vasospasme transitoire d’une ou plusieurs coronaires.
Le mécanisme qui explique cet angor est mal connu. Sur des coronaires saines, l’origine serait due à
une hyperactivité adrénergique de type 1 donc sensibilité accrue aux catécholamines. Sur des
coronaires athéromateuses (présence d’une plaque d’athérome), l’origine serait due à la libération
de substances plaquettaires vasoconstrictrices (sérotonine, TXA2, endothéline).
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
1
/
13
100%