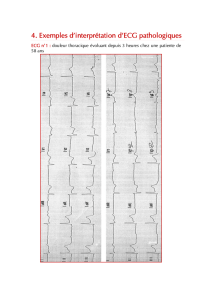
Les TROUBLES du RYTHME

1
Les TROUBLES du RYTHME.
Il s’agit de toutes les anomalies du déclenchement de l’activité électrique du cœur et de sa conduction. Rôle du tissu nodal.
I. Rappel.
A. Voies de conduction : nœud sinusal, voies auriculaires, nœud auriculo – ventriculaire (Aschoff –
Tawara) = filtre de conduction, faisceau de His, branche droite et branche gauche du faisceau de his,
réseau de Purkinje (fig 1h).
Sur le plan anatomique, le trouble du rythme est une pathologie liée au tissu nodal qui commence par le nœud sinusal puis
l’oreillette droite, il rejoint le nœud auriculo – ventriculaire pour des voies de conductions préférentielles droite et gauche. Le
NAV va ralentir et trier les informations puis il propage l’influx nerveux vers le faisceau de His qui va vite bifurquer en deux
branches : une vers le ventricule droit et une vers le ventricule gauche (une antérieure et une postérieure). A la fin du faisceau
de His, il y a de fins rameaux = faisceau de Purkinje qui conduit l’information vers chaque fibre.
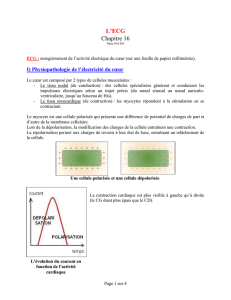
B. Les propriétés d’automaticité du tissu nodal (fig 4a).
Les fibres myocardiques conduisent l’information lentement mais le tissu de conduction conduit rapidement et génère un
influx = nœud sinusal qui génère l’influx qui va régler le rythme cardiaque + innervation sympathique et para – sympathique.
Le freinage para – sympathique se fera par le nerf pneumogastrique permanent (sinon, FC entre 100 et 110). Plus on est en
distal, plus l’automaticité de rythme est lente.
Dans les conditions normales, on n’a pas d’expression de l’automaticité sous le nœud sinusal car si le nœud impose 80, tout
ce qui est en dessous sera bloqué. Par contre, s’il y a un blocage, il y a une possibilité de suppléances.
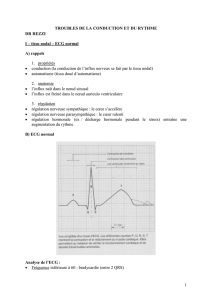
C. Rythme normal, d’origine sinusale, 70 – 75 en moyenne par minute chez l’adulte (fig 4b).
Le rythme normal est dit sinusal car il est commandé par le nœud sinusal. Il est de 70 – 75 battements par minute, le rythme
dépend du contrôle par le nerf pneumogastrique qui va freiner le rythme au repos (100 – 110 quand il n’y a pas de nerf
pneumogastrique).
Par exemple, le greffé cardiaque n’a plus de nerf pneumogastrique donc le rythme sera plus élevé.
La norme du rythme au repos est entre 60 et 80, il dépend de l’âge (plus rapide chez l’enfant et il est plus lent chez les
personnes âgées), le sport ralentit le rythme cardiaque car il augmente le tonus vagal (vers 55 au repos) car le cœur a grossi
pour accueillir une grande quantité de sang donc au repos, il a besoin de battre moins souvent.
D. Bradycardie sinusale – tachycardie sinusale (causes). Arythmie sinusale (fig 4e et 4d).
On parle de bradycardie sinusale quand le rythme est en dessous de 60 par minute (pathologie ou due aux médicaments).
La tachycardie sinusale signifie que le rythme est trop rapide au repos. Il existe beaucoup de causes :
- une élévation de la température interne ou externe (la fièvre induit une vasodilatation + stress car le corps se défend) et
la température externe va provoquer une vasodilatation pour favoriser les échanges de chaleur.
- Stress par augmentation des catécholamines.
- Facteurs de vasodilatation (température augmentée, médicaments).
- Ce qui réduit le volume sanguin (anémie par hémorragie, déshydratation).
- Effort (augmentation du système sympathique).
- Substances qui stimulent le sympathique (caféine, nicotine, alcoole (+ vaso dilatation)).
- Hyper thyroïdie.
- Diminution de la TA par réflexe qui va augmenter le rythme cardiaque.
- Manque de sommeil va provoquer une augmentation du rythme cardiaque.
Page 4 du poly.
L’arythmie sinusale : le nœud sinusal qui ne vient pas à cadence régulière. Elle est liée à la commande de la FC qui se situe
dans le bulbe et il est proche du centre respiratoire donc le centre respiratoire peut influer le centre cardio – accélérateur. Plus
le bulbe est petit, plus on est proche donc l’arythmie est plus fréquente chez l’enfant. La FC s’accélère à la fin de l’expiration
et se ralentit à la fin de l’inspiration et au début de l’expiration.
II. Généralités.
A. Anomalies rythmiques fréquentes en rééducation – au repos ou à l’effort – souvent soupçonnées au
pouls ou à l’auscultation, identifiées et quantifiées par l’ECG de repos standard ou l’ECG d’effort ou
par Holter, précisées par les examens plus complexes.
Elles sont constatées au repos ou seulement à l’effort, souvent le patient ne se plaint de rien. Elle va souvent être
diagnostiquée par le pouls : on sent une irrégularité que l’on va vérifier par électrocardiogramme au repos ou à l’effort, ou
holter ou examens plus complexes.
Il est difficile de choisir l’attitude que l’on doit avoir dans une séance de rééducation.
B. Problème du rééducateur : choix entre 4 attitudes :
- poursuite du cours normal de la rééducation (1) (des éléments qui nous permettent de poursuivre le cours normal de la
rééducation).
- Rééducation prudente + avis médical non urgent (2) (méfiance ).
- Arrêt de la rééducation + avis médical rapide (3) (dans les 30 minutes).
- Grande urgence (4).

2
III. Anomalies de la conduction.
A. Bloc auriculo – ventriculaire (BAV) : ralentissement ou interruption de la conduction AV normale –
causes dégénératives (++), ischémiques (surtout infarctus au stade aigu) (+), médicamenteuses ou
chirurgicales (+), congénitales, autres causes – paroxystiques ou permanents – participation vagale. Par
ordre de sévérité croissante : BAV 1ier, 2ième et 3ième degrés.
Bloc : difficulté de conduction partielle ou arrêt de la conduction.
Région entre nœud auriculo – ventriculaire et faisceau de Purkinje = zone jonctionnelle auriculo – ventriculaire = nœud
auriculo – ventriculaire + faisceau de His + deux branches de bifurcation.
Anomalie de cette région va provoquer des troubles du rythme.
Causes de dysfonctionnement :
- maladie dégénérative la plus fréquente.
- Ischémie : manque d’irrigation.
- Médicamenteuse : parfois les béta bloquants.
- Infectieuses : plus rare.
- Mécanique : quelques chose qui vient de comprimer les voies de conduction ou même les sectionner (au cours de
l’intervention chirurgicale, calcification,…).
Ces blocs peuvent être paroxystiques (pendant quelques secondes il se bloque puis les voies se reposent et conduction
revient normalement) ou permanent.
Le nerf pneumogastrique innerve cette région et va avoir tendance à aggraver (ralentit).
1. BAV du 1ier degré (fig 4e) : fréquents – sans traduction clinique – à surveiller.
Attitude 1 si BAV connu et 2 si apparaît en séance.
On a l’espace PR qui s’allonge (N = 0,20 secondes au max). Le patient ne ressent rien, il n’est vu que par le pouls, au
hasard. Il n’y a pas de gravité mais quand le BAV du 1ier degré est sévère, on peut penser qu’il va s’aggraver.
Si le BAV est déjà connu : pas de modification : attitude 1.
Si le BAV apparaît en séance : attitude 2.
2. BAV du 2ième degré (fig 4f) : interruption de la conduction sur certains cycles – malaise possible –
risque de passage en BAV 3.
Attitude 2 ou 3 si tend à s’accentuer.
Il est peu fréquent.
Définition : de temps en temps, on a une onde P qui n’est pas suivie d’un complexe QRS.
Dans ce cas, on adoptera une attitude 2 ou 3 car il y a un risque plus marqué de passer vers un bloc 3 qui est sévère. Il peut
être mal supporté car il ralentit le rythme cardiaque mais il n’y a pas de risque d’arrêt cardio – respiratoire.
3. BAV du 3ième degré (fig 5a) : interruption totale de la conduction – dépannage ventriculaire (rapide
= en général BAV supra – hissien ben supporté, ou lent = BAV infra – hissien) – en cas de
dépannage trop lent (fig 5b) : syncope brusque, risque de mort subite (asystole ou FV) – traitement :
implantation d’un pace maker (différents types) (fig 5c).
Attitude 3 si épisode très bref sur ECG et 4 si perte de connaissance.
Parfois, difficultés d’adaptation à l’effort des patients avec pace maker (rôle rééducateur).
Il y a une interruption totale de la conduction au niveau de la zone jonctionnelle quelque soit le niveau où ça bloque. IL y a
des QRS qui interviennent n’importe quand par rapport aux ondes P. Le QRS vient d’un dérapage an dessous de la zone
d’arrêt de la conduction.
S’il n’y a pas de dépannage, il va y avoir un arrêt cardio – respiratoire immédiatement. Les foyers de dépannage sont tr ès
lents : plus le blocage est bas et plus le rythme sera lent. A 50, les organes sont normalement irrigués mais si elle descend en
dessous de 40, il n’y a pas de maintien de l’irrigation cérébrale normale.
Le BAV supra hissien est, quant à lui bien, supporté car la fréquence est supérieure à 50. Le malade ne se sent pas bien, il
ets un peu lipothymique mais il n’y a pas vraiment de perte de connaissance.
Le BAV infra hissien, quant à lui, est lent. Il va provoquer une syncope, une perte de connaissance et si le trouble de la
conduction n’est pas réversible, on est dans une condition de mort subite. Le coeur mal irrigué va déclencher une fibrillation
ventriculaire ou va arrêter de battre complètement = asystole.
La 1ière chose est de faire le diagnostic de malaise de bloc AV par ECG, on fait un holter si le bloc est paroxystique. Quand
on a un doute, on amène le patient dans un laboratoire de rythmologie avec un examen du faisceau de His par une sonde qui
va analyser la conduction. Le traitement sera le pace maker (5c) : il s’agit d’un stimulateur cardiaque. Le leiu d’implantation
se fait du côté non dominant. On introduit la sonde par voie sub clavière et on descend la sonde. Le pace maker va détecter le
moment où le défaut de conduction va se produire et il va entraîner le cœur à la place du rythme normal. Sur l’ECG, le spike
est la trace de la stimulation électrique (avant une onde QRS). Le problème, c’est qu’il faut dépanner au repos mais

3
également à l’effort : comment faire savoir au pace maker que le sujet fait un effort et doit donc le stimuler plus vite : il existe
deux systèmes :
- le pace maker double chambre : on place une électrode dans l’oreillette qui va détecter la vitesse de l’onde P et qui va
informer le pace maker de la vitesse et, en réponse, il va stimuler à la vitesse onde P donc il suit le rythme. Il n’est
possible que si l’onde P est de bonne qualité.
- On peut également se servir de la séquence de stimulation à un effort : par exemple, le tapement du talon au sol. Si les
pas se déroulent à une telle cadence, le cœur va s’adapter. Il peut également se régler sur les variations des
mouvements respiratoires.
Les réglages sont subtiles et ils nécessitent d’être revus régulièrement, la sensibilité des sondes varie avec le temps, la durée
des batteries (pour pace maker qui dépanne souvent, la durée est d’environ 5 ans). Le patient a RDV 1 à 2 fois par an au
laboratoire de surveillance du pace maker.
L’attitude face au BAV est de 3 si l’épisode est bref sur ECG. Si le patient a une perte de connaissance, on doit adopter une
attitude 4 avec une rééducation cardio – respiratoire (rare car pas souvent détectées avant).
Quand le patient a un Pace maker, on fait une rééducation normale mais on peut être gêné par un problème d’adaptation à
l’effort.
Pour l’utilisation d’un portable, on va lui préconiser d’utiliser le téléphone avec l’autre oreille ou une oreillette. Si on veut
faire de l’électro – stimulation, on le fera avec une surveillance ECG. Les clips magnétiques influent sur le pace maker :
produit un spike.
B. Bloc de branche droit (BBD) ou gauche (BBG fig 5g) : QRS suit normalement P mais il est déformé et
élargi (> 0,10 = incomplet ou > 0,12 = complet) – à distinguer des ESV en cas de BBD ou BBG
intermittent où la confusion est possible. N’ont pas de répercussion clinique par eux-mêmes mais
peuvent signer une intolérance s’ils apparaissent à l’effort.
Attitude 1 si BB connu et 2 si apparaît en cours de séance.
La seule conséquence se fait sur l’ECG, il va élargir l’ECG, le QRS. Si la branche droite est coupée (V1 et V2), l’influx
doit venir du côté gauche donc il est plus lent. Le QRS est souvent de plus de 12/100 de secondes. Lors d’une section de la
branche gauche, il sera visualisé en V5 ou V6.
Attitude : si el bloc est continu, on adopte une attitude 1. S’il arrive en cours de séance, on va adopter une attitude 2.
C. Bloc sino – auriculaire : plus rare – par intermittence absence d’onde P.
IV. Troubles de l’excitabilité (hyper excitabilité).
A. Définition – généralités :
- survenue d’une activité de type spontanée anormale (ectopique c'est-à-dire provenance anormale) se
surajoutant ou se substituant à l’activité électrique normale (naissance dans le tissu nodal). Causes : parfois sur
cœur sain (généralement bénignes), le plus souvent au cours de l’évolution d’une cardiopathie quelconque, en
constitue une complication + ou – sévère ; rôle du potassium – participation stimulus sympathique.
- origine supra ventriculaire (auriculaire ou zone de jonction entre oreillettes et ventricules = jonctionnelle) ou
ventriculaire.
- 3 degrés de sévérité : extra systole, tachycardie non sinusale, fibrillation.
C’est un problème du à l’automaticité du tissu nodal qui se contracte pour rien. Elle consiste en la survenue d’une activité
de type spontanée anormale (« ectopique » c'est-à-dire de provenance anormale) se surajoutant ou se substituant à l’activité
électrique anormale (naissance dans le tissu nodal).
Causes : parfois sur un cœur sain (généralement bénignes), le plus souvent au cours de l’évolution d’une cardiopathie
quelconque, en constitue une complication + /- sévère, rôle du potassium, participation du stimulus sympathique.
L’origine sera supra ventriculaire (oreillette + zone jonctionnelle) ou ventriculaire.
On a 3 degrés de sévérité :
- extra systolie (degré moindre).
- Tachycardie ectopique non sinusale.
- Fibrillation.
B. Extra systoles :
- activité électrique prématurée d’origine anormale (ectopique) portant sur 1 à 3 complexes successifs.
Provoquent des palpitations ou une sensation d’arrêt intermittent du cœur ou sont seulement senties au
pouls (irrégularité, vide) : notion de repos compensateur.
- origine identifiée par l’ECG : à QRS fin (origine su ra ventriculaire) ou à QRS large (presque
toujours ventriculaire).
Ce sont les plus fréquentes. Il s’agit d’une activité électrique prématurée d’origine anormale (« ectopique ») portant sur 1
ou 3 complexes successifs. Ils provoquent des palpitations ou une sensation d’arrêt intermittent du cœur ou sont seulement
sentis au pouls.
L’extra systole est un battement qui a lieu trop tôt puis il y a un repos compensateur donc un arrêt plus long. Quand le
remplissage est plus long, le battement sera plus fort et plus long donc on sent mieux l’onde du pouls.
L’ECG est nécessaire pour identifier l’anomalie en cause.
On doit identifier s’il s’agit d’une extra systole supra ventriculaire = QRS fins ou ventriculaire = QRS large.

4
1. Extra systole supra ventriculaire (ESSV) (auriculaires ou jonctionnelles) : à QRS fin (fig 5e) ou un
peu élargi (fig 5f) couplé à une onde P visible ou non (fig 5g) – bénignes – parfois anticipent TSV
ou ACFA.
Attitude 1 ou 2 si très nombreuses.
QRS fins (5e) : les QRS sont prématurés et fins car le foyer va envoyer un influx vers l’oreillette puis vers le nœud auriculo
– ventriculaire donc les voies de conduction sont normales. Ce sont des extra systoles bénignes mais, si elles sont fréquentes,
elles peuvent signifier une anticipation d’un trouble plus important : TSV ou ACFA.
2. Extra systole ventriculaire (ESV) : QRS élargi et déformé (différent du QRS de base), indépendant
des ondes P – repos compensateur ou non (fig 5h) bi ou trigéminisme (fig 5i) souvent bénignes –
parfois annoncent TV ou FV : valeur péjorative mesurée par des critères de sévérité qui demandent
une vigilance accrue en rééducation.
Le QRS est prématuré mais élargi car le foyer qui produit l’influx va gagner le ventricule par des voies détournées ‘prend
plus de temps). L’extra systole ventriculaire est suivie d’un repos compensateur. Le QRS peut être élargi ou déformé.
Un complexe normal – une extra systole – un complexe normal – une extra systole = bi géminisme.
Deux normales – une anormale = tri géminisme.
Elles peuvent annoncer un trouble plus grave = TV ou FV.
Pour savoir si elles sont à risque, il faut connaître les critères de sévérité.
a. Critère de sévérité non ECG : altération du myocarde (FE basse, galop), anévrisme (cardiaque), antécédents de TV
ou FV, présence d’ischémie importante ou instable (= douleur angineuse pour rien), oubli médicaments (de béta
bloquants).
b. Critère de sévérité ECG : ESV polymorphes (péjoratives surtout si elles son très larges) (fig 5l), répétitives
(doublets, salves) ( par 2 ou 3 successives)(fig 5k), à couplage variable avec R/T (fig 5j), croissant ++ à l’effort.
Importance du Holter pour mesurer sur la journée. On peut faire d’autres examens complémentaires pour analyser
le rythme.
c. Critères de sévérité électrophysiologiques (potentiels tardifs (PT) – stimulation programmée positive).
d. Facteurs extra cardiaques défavorables : facteurs d’hyper sympathicotonie, défaut de couverture thérapeutique
(absence ou oubli de béta bloquants), froid,…
e. Critères de bénignité.
Attitude 1 si ESV bénignes connues et 2 ou 3 si critères de sévérité.
3. Traitement : médicaments anti arythmiques mais pas systématiques. Inconvénients. Traitement des
facteurs favorisants (K, ischémie, adrénergie avec intérêt préventif ++ des béta bloquants).
- prévention.
- Béta bloquants.
C. Tachycardies (autre que sinusale) : activité ectopique répétitive > 100/min. succession de plus de 3 ES,
du court lambeau tachycardique de 4 ou 5 complexes jusqu’à la tachycardie prolongée.
Non soutenue si elle ne dure pas ou soutenue.
1. Tachycardie supra ventriculaire (TSV) : QRS fin (et/ou identique au QRS de base) (fig 6b), parfois
élargi (bloc fonctionnel). Ondes P ou pas d’ondes P visibles – souvent bénigne sauf si se prolonge
ou si cœur fragile – quelque fois déclenchée à l’effort – 180 à 200/min – origine jonctionnelle ou
auriculaire (cas particulier de la tachysystolie auriculaire et du flutter auriculaire) (fig 6c).
Cliniquement, malaise plus ou moins marqué selon rapidité et état cardiaque.
Attitude 2 si épisode bref et 3 si soutenu.
Prévention des récidives (médicaments, technique d’ablation).
Les QRS sont fins, rapides, parfois élargis, pas très déformés, ils sont ectopiques (ce sont déclenchés rapidement). Elles
peuvent induire un malaise, des palpitations, +/- marqué selon la rapidité et l’état cardiaque et la durée.
On va adopter une attitude 2 si l’épisode est bref et 3 s’il est soutenu (4 si le cœur est très altéré en dessous).
Ceci pose un problème quand il arrive chez le sujet jeune et se reproduit souvent on peut réaliser une technique ablative :
avec une sonde, on l’applique contre la région responsable et on envoie un courant de haute fréquence qui va couper la zone
responsable du tissu nodal.
2. Tachycardie ventriculaire (TV) : QRS larges et déformés de type ESV (fig 6d) (< 30 sec = TV non
soutenue, > 3O sec = TV soutenue) – presque toujours grave. Survient généralement sur une
cardiopathie sévère : cliniquement mal supporté (malaise, hypo TA, aggravation IC, risque de
transformation en FV donc traitement d’urgence nécessaire) – entre 100 et 200/min – si plus lent =
RIVA (fig 6e) – différence du tracé avec celui des élargissements de QRS par allongement de la
conduction (fig 20c).
Attitude 3 si non soutenue et 4 si rapide et soutenue.
Prévention des récidives. Défibrillateur implantable : rôle.
Les QRS sont larges et déformés de type ESV (6d).
Si elle est inférieure à 30 secondes, la TV est « non soutenue » et si elle est supérieure à 30 secondes, elle est « soutenue ».
Elle a souvent lieu sur un mauvais cœur, elle est mal supportée et va donner une fibrillation ventriculaire.

5
Le traitement provoque des problèmes mais on aura souvent recours à l’implantation de défibrillateur implantable = choc
électrique interne quand le trouble se produit.
Le mieux est de prévenir par des béta bloquants +/- en préventif un défibrillateur implantable (ils sont très chers). On va
adopter une attitude 3 ou 4 et le médecin va décider si on a recours à un traitement médicamenteux ou choc électrique (sous
AG car il est douloureux).
D. Fibrillations : désorganisation complète de l’activité électrique du cœur : contractions anarchiques des
fibres myocardiques avec disparition de toute synchronisation : il n’y a pas d’efficacité hémo
dynamique.
Il s’agit d’une désorganisation complète de l’activité électrique du cœur : contraction anarchique des fibres myocardiques
avec une disparition de toute synchronisation : il n’y a pas d’efficacité hémodynamique c'est-à-dire que le débit est très
diminué, voire nul.
1. Arythmie complète par fibrillation auriculaire (ACFA) (fig 6f). Formes paroxystiques.
QRS fins (parfois élargi par troubles conductifs) survenant de façon irrégulière, non précédé
d’ondes P qui sont remplacées par des mailles irrégulières – tachy arythmie (TACFA) brady
arythmie.
Cliniquement, on a des palpitations (formes paraoxystiques), dyspnée plus facile (diminution
modérée de la capacité physique). Risque embolique (anti coagulants)
Inconvénients pratiques en séance de rééducation : difficulté d’utilisation du pouls pour le dosage
de l’effort. Diminution du niveau d’entraînement en raison de la dyspnée et de la TACFA.
Attitude 1 à 3 selon le contexte, le déclenchement à l’effort, la rapidité si TACFA.
traitement : soit simple ralentissement (forme ancienne), soit régularisation (médicaments anti
arythmique, choc électrique) – prévention des récidives – prévention embolique.
Elles sont soit paroxystiques (par périodes +/- longues) soit elles sont permanentes.
- Sur l’ECG : les QRS sont fins mais totalement irréguliers dans leur survenue. Les ondes P sont remplacées par des
mailles irrégulières. Il y a des micro courants qui circulent dans l’eau et se collectent dans le nœud auriculo –
ventriculaire avec un rôle ralentisseur (300 à 350 battements/ minute des oreillettes) et il trie (il reçoit des mini
courants et quand la dose est suffisante, il envoie un QRS). Le moment où la dose est atteinte pour laisser passer un
QRS est très variable dans le temps car micro contractions anarchiques.
A l’ECG, il est difficile de différencier les mailles et les interférences musculaires. S’il bat vite, on parle de tachy
arythmie = TACFA très souvent présentes à l’effort et on cherchera à ralentir le rythme par des médicaments. Quand il
bat lentement, on parle ACFA lent = brady arythmie.
- Cliniquement :
on a des palpitations (surtout dans les formes paroxystiques). Généralement, il sera paroxystique ay début de
l’ACFA puis ça devient permanent sauf si la cause est mise en évidence et le traitement de la cause (chirurgie est
une cause fréquente).
Dyspnée et fatigue : diminution de la capacité d’effort. L’ACFA diminue le débit donc diminution du débit dans
les oreillettes donc elles vont moins bien remplir le ventricule donc le débit du ventricule moins bien rempli sera
moins bon. Jusqu’à 20% de la diminution du fait du passage en ACFA.
Risque embolique : oreillette, qui ne se contracte pas bien, sera le siège de la stase sanguine ce qui va produire
un caillot qui risque de migrer. Les plus dangereux sont ceux situés au niveau de l’oreillette gauche ventricule
gauche aorte puis il va migrer dans les organes (cerveau, rein,…).
- inconvénients pratiques en rééducation : difficulté à prendre le pouls. Cette prise au niveau radial est généralement
fausse car certains QRS n’enverront qu’une petite quantité de sang donc l’onde sera mal perçue. La difficulté viendra
également de la dyspnée qui va entraîner une diminution du niveau d’entraînement et TACFA.
- Attitude face à une ACFA :
Attitude 1 si ACFA déjà connue.
Attitude 2 si bat très vite.
Attitude 3 si ACFA apparaît chez un malade fragile.
selon le contexte, le déclenchement à l’effort, la rapidité s’il s’agit de TACFA.
- Traitement :
Soit simple ralentissement par médicaments : cordarone, digitale et béta bloquants + anto coagulants.
Soit régularisation : médicaments anti arythmiques et s’ils ne marchent pas : choc électrique (sous AG).
Prévention des récidives : chirurgie en essayant de supprimer la zone déclenchante + médicaments.
Prévention des embolies : patient sous anti coagulants.
2. Fibrillation ventriculaire.
Elle survient généralement brutalement mais chez un patient chez qui on peut s’y attendre.
a. QRS remplacé par de grandes oscillations anarchiques. Inefficacité des contractions : arrêt circulatoire – perte de
connaissance après quelques secondes anoxie cérébrale rapide (troubles respiratoires, mydriase) avec lésions
irréversibles après 3 ou 4 minutes = cause principale de la mort subite.
Attitude 4.
QRS remplacé par de grandes oscillations anarchiques. Ceci provoque un arrêt circulatoire donc, au bout de quelques
secondes, il perd connaissance ce qui va provoquer une anoxie cérébrale rapide (pas de pouls ni de TA) avec comme signe
une irrégularité respiratoire et mydriase (= dilatation de la pupille). Après 3 ou 4 minutes, les lésions d’anoxie cérébrales
seront irréversibles. C’est la cause principale de la mort subite.
 6
6
1
/
6
100%