La maladie d`Alzheimer

La maladie d'Alzheimer
Demens, étymologiquement, signifie sans esprit.
1726 : 1ère apparition du terme, défini comme "extinction de l'imagination et du jugement".
1754 : on fait la distinction entre démence et manie, et entre délire et démence.
au XIX e s., elle est définie comme la perte des facultés mentales, ce qui est très proche de la
définition actuelle, qui se fait en termes de capacités cognitives.
Emergence de l'intérêt à l'égard des syndromes démentiels.
Dans les années 70, on commence à se rendre compte de l'importance de la MA, et on fait les
premières prédictions catastrophiques pour le IIIe millénaire. Beaucoup d'allocations de
recherche sont alors accordées. Les principales retombées ne sont cependant que d'avoir fait
connaître le danger et d'avoir informé. Un produit important de cette orientation a aussi été la
reconnaissance de la MA comme problème de santé publique.
raisons socio-économiques : le coût de MA est énorme.
Il y a eu un changement qualitatif du concept. Avant cet intérêt, la MA était considérée
comme une "exagération du vieillissement" ; la conceptualisation, et l'approche étaient donc
différentes. Aujourd'hui, MA mérite d'être considérée comme une maladie à part entière.
Une étude menée sur 12 centenaire montré qu'il ne présentaient pas de signe de MA.
Définition actuelle : détérioration des fonctions supérieures due à une atteinte du SNC, d'une
sévérité suffisante pour compromettre l'autonomie du malade aussi bien dans sa vie sociale
que professionnelle.
Il faut aussi noter que la détérioration des fonctions supérieures doit être la cause directe des
pb sociaux et professionnels.
Le cursus est progressif et lent (dans la très grande majorité des cas). Le début est insidieux ;
les premiers symptômes peuvent donc souvent être mis sur le compte de l'âge.
La progression des détériorations est graduelle, càd que d'une part elle ne présente pas de
paliers, et que d'autre part, le différentiel par rapport au vieillisement normal ne fait que
croître.
Un condition pour pouvoir poser le diagnostic de MA est l'absence de troubles majeurs de la
vigilance.
Le diagnostic certain ne pourra être posé que sur la base de marqueurs caractéristiques
observables dans un autopsie post-mortem.
Rappel historique :
1906 : Aloïs Alzheimer, élève de Kraepelin a Munich, a suivi la patiente Augusta D., 51 ans.
Il l'a décrite, ainsi que ses symptômes sans donner de nom à son mal. C'est Kraepelin qui l'a
nommée MA, ou démence du sujet jeune (sic), décrite comme rare et dégénérative. En réalité,
AD était un cas exceptionnellement précoce de MA.
En 1907, Fisher, élève de Pick à Prague a décrit 12 cas de presbyophrénie (presby = court,
phrénie = intelligence).

Données démographiques
Les statistiques ne sont basées que sur 30 à 50 % des patients, car les autres ne sont pas
diagnostiqués ni suivis !
Ceci implique souvent une méconnaissance des antécédents familiaux, alors que c'est un
indice précieux pour le diagnostic. Il commence à être possible de pratiquer des analyses
génétiques, mais c'est encore trop lourd comme méthode pour être employé en routines.
La prévalence se réfère au nombre de cas à un temps T.
L'incidence, elle, correspond au nombre de nouveaux cas par unité de temps.
La prévalence est de 1,17 % de sujets diagnostiqués pour la tranche d'âge 65 - 69 ans (1994 -
2000). Elle est de 54,83 % pour les plus de 95 ans.
En France, la démence en général concerne6,4 % de personnes après 65 ans. La MA
uniquement, en touche 400 000.
L'incidence annuelle des états démentiels :
1,94 %, dont 64 % de MA.
On observe un net accroissement en fonction de l'âge.
de 1,12 pour 1000pour la tranche d'âge 65 - 69 ans,
on passe à 53, 5 pour 1000 après 90 ans.
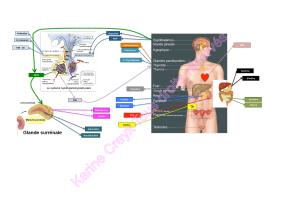
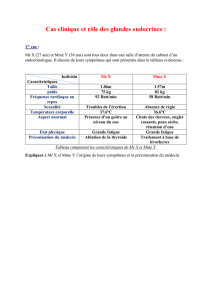
Influence du genre
Les femmes sont 1,5 à 2 fois plus touchées que les hommes, indépendamment de la durée de
vie. On ne connaît pas les causes.
Une hypothèse téméraires serait de se baser sur l'importance connue du niveau culturel pour le
diagnostic. A niveau d'atrophie corticale égal (IRM), deux sujets peuvent obtenir des scores
différents qui amènent à en diagnostiquer un comme A modéré, et l'autre comme sain : c'est
souvent le niveau culturel (not. de scolarisation, etc.). Or les femme n'ont eu accès à la
scolarisation que depuis peu de temps, et l'on diagnostique des personnes qui ont aujourd'hui
70 ou 80 ans. Cette hypothèse est à prendre avec prudence.
Si on ne progresse pas dans le soin de MA, en 2050 on prévoit 100 millions de patient
diagnostiqués..
Aux USA, 100 milliards d'euros par ans sont dépensés pour traiter les MA (ceux qui sont
traités !).
Il ne semble pas y avoir de disparité géographique.
Neuropathologie
Approche macroscopique
Atrophie du Cx :
Elle suit toujours une séquence identique.
Il y a d'abord atteinte du Cx limbique : c'est le Cx entorhinal qui est le premier touché. Ceci se
comprend puisque ce Cx e est un relais entre la F° hippocampique et le néoCx (≈ entonnoir).

Elle entretient des connexions réciproques avec le Cx, donc en cas de lésion, les effets se font
rapidement sentir sur le plan cognitif, principalement la M.
Le Cx limbique se compose de la F° hippocampique (Cx ento- et péri-rhinal + hippocampe
proprement dit), du Cx cingulaire, du Fimbria-fornix, des corps mamillaires, du thalamus, de
l'amygdale et du bulbe olfactif.
La région suivante serait le pôle T du Cx temporal (BA 38), qui sous-tendrait le système
sémantique.
Cx sensoriel et moteur sont préservés longtemps.
Approche microscopique
Présence de plaques séniles
On a des constations solides que la concentration de PS augmente, corrélativement avec la
détérioration cognitive.
Les PS sont formées d'amyloïdes bêta. On observe 2 types de dépôts (d'A bêta) :
des dépôts diffus : uniquement le cœur (d'A bêta),
des dépôts focaux : le cœur ainsi qu'une couronne de protéines tau. C'est ce type de
dépôt qui provoque des détériorations cognitives.
L'A b est un peptide présent dans le cerveau normal, qui précipite de façon pathologique à un
moment donné.
Les PS peuvent être utilisées comme indices de sévérité
Bussière & al. (2002) ont analysé PM des parties du Cx frontal et du système limbique, et ont
mesuré le volume occupé par les plaques séniles. Dans les cas sévères, c'est le volume de PS
dans le Cx entorhinal et dans le subiculum qui sont le plus corrélés avec l'état de
dégénérescence cognitive.
Les plaques séniles sont aussi présentes dans la trisomie 21, la démence pugilistique. ??
Présence de dégénérescences neurofibrilaires
La concentration de DNF augmente dans l'hippocampe (surtout postérieur) et dans le Cx
entorhinal parallèlement à la détérioration cognitve.
Les DNF ne sont pas non plus exclusives de MA, puisqu'on en remarque dans les cas de
démence pugilistique et de M parkinson à forme démentielle.
La non exclusivité des PS et DNF dans la MA impose de tenir compte de la MA dans sa
dimension syndromique. Il n'y a sans doute pas de facteurs génétiques simple. ???
Nous n'avons pas aujourd'hui de concept clair, directeur pour guider la recherche, mais plutôt
un faisceau d'hypothèse et d'indices.

Mort neuronale
L'atrophie corticale peut se traduire par une mort neuronale, mais on ne peut pas dire que la
mort n/ est la cause de, ou provoque la MA (Regeur, 1994).
Spécifique de MA ?
Entraîne systématiquement des déficits cognitifs.
Quelle est l'origine, le déclencheur qui fait que dans un cerveau avec atrophie cérébrale il y ait
ou non dégénérescence.
Il n'y a pas de relation entre la perte de n/ cholinergiques en phase précoce et les troubles
mnésiques. Il faut donc se demander les chgangements qui peuvent intervenir avant cette
phase.
Deux théories
La théorie de l'agression externe :
accumulation d'A b, qui remplissent l'espace intercellulaire
forme des fibrilles amyloïdes, qui se rassemblent, se dirigent
et forment des plaques séniles
Lésion.
La théorie des lésions internes :
Des changements n/chimiques, au niveau des protéines tau
assemblages des paires de filaments hélicoïdaux
Origine des DNF
Altération du fonctionnement
Mort neuronale.
Stades de la MA
PS :
1. des dépôts A b dans le Cx entorhinal provoquent des déficits a minima,
2. une extension vers l'§ : perte de la M, decelable en NP,
3. généralisation.
DNF :
1.
2. Phase présymptômatique (NP), ou sous-clinique : apparitions dans le Cx entorhinal et
l'§,
3.
4. Phase prodromique, ou Mild Cognitive Impairment : étape où le sujet diffère de son
groupe d'âge en tests M, mais n'a pas les caractéristiques de l'A léger. C'est à ce niveau
qu'on peut espérer freiner la maladie (avec des molécules).
Il y a déconnexion de la boucle limbique, ce qui perturbe le passage de l'info vers les
zones corticales. Atteinte des noyaux amygdalien et de Meynert
5.
6. Les DNF ont envahi toute l'étendue n/ corticale ; démence sévère.

Etudes génétiques
La partie clinique sera la même que la MA soit génétique ou sporadique. L'âge moyen
d'apparition, par contre, diffère : il est de 60 ans minimum pour MA sporadique, et peut être
de 30 ans, voire moins, pour MA génétique.
Des mutations ont été identifiées sur 5 chromosomes :
21 : sur le locus de la protéine précurseur de A b (APP)
14 : production de préséniline1, facteur de protection contre MA.
1 : préséniline2, au rôle présumé identique.
12 : dégradation de l'A b.
19 : Apolipoprotéine-E (Apo-E).
On distingue 3 types d'apo-E chez l'homme, 2 et 3 et 4.
On n'a pas de conclusion sur l'apo-E 2.
La 3 semble être un facteur de protection, mais on n'a pas non plus de conclusion, ce sont des
inférences.
L'apo-E 4 est un facteur de risque élevé. Avec des allèles homozygotes codant pour l'apo-E 4,
on trouve une forte augmentation du risque. Quand MA est d'origine génétique, la précocité
en est sans doute due à cette molécule.
Lévi & al. ont étudié des souris transgéniques, qu'ils ont placées très précocément dans un
environnement très enrichi. Le bénéfice pour l'apprentissage n'était visible que chez les souris
apo-E 3, et pas chez les apo-E 4. (par rapport aux sans 3 et sans 4???????????)
Ils concluent donc : "l'apo-E altère la plasticité hippocampique et bloque la stimulation
environnementale de la M et la synaptogenèse."
Attention : ici, on ne parle pas de pathologie.
Pharmacochimie
Sur la base des réussites de la théorie DA dans la M de Parkinson, de nombreuses études se
sont portées sur la voie cholinergique. Les résultats ont été beaucoup plus modestes qu'en MP.
Les dégénérescences des réseaux n/x ont lieu dans les parties du cerveau qui sont riches en
ACTH (le Cx §q et structures adjacentes sont très riches en ACTH).
Des analyses PM chez l'homme ont mis en évidence :
une réduction de l'ACTH-transférase,
une diminution du nombre de n/ ACTH et des récepteurs ACTH et nicotiniques dans
le cerveau antérieur de la base. (Il n'est pas étonnant que le premiers troubles soient
mnésiques).
Chez l'animal, des antagonistes muscariniques et nicotiniques provoquent une aggravation
très claire des troubles mnésiques. A l'inverse, des agonistes muscariniques et nicotiniques
améliorent la M et l'apprentissage.
 6
6
 7
7
 8
8
1
/
8
100%