L’ Prise en charge thérapeutique de l’HTAP en situation d’urgence

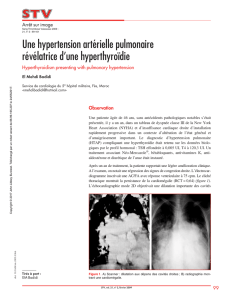
PAPm
RVP
VES au repos
VES à l ‘exercice
NYHA I NYHA IVNYHA II-III
Figure. Dès que les patients sont en classe II de la NYHA, le volume d’éjection systolique
(VES) diminue à l’exercice. Le VES de repos s’altère un peu plus tardivement au fur et à
mesure du temps qui passe. La résistance vasculaire pulmonaire (RVP) et la pression
artérielle pulmonaire moyenne (PAPm) augmentent peu alors que, dès la classe III, le
VES est déjà très altéré.
82 | La Lettre du Pneumologue • Vol. XIV - n° 3 - mai-juin 2011
MISE AU POINT
Prise en charge thérapeutique
de l’HTAP en situation
d’urgence
Emergency treatments of pulmonary arterial
hypertension
B. Degano*, G. Rival**, M.F. Séronde***, Y. Bernard***, A. Gondouin**, J. Regnard*,
J.C. Dalphin**
* Explorations fonctionnelles-
Physiologie, hôpital Jean-Minjoz,
CHU de Besançon.
** Service de pneumologie, hôpital
Jean-Minjoz, CHU de Besançon.
*** Service de cardiologie, hôpital
Jean-Minjoz, CHU de Besançon.
L’
hypertension artérielle pulmonaire (HTAP)
est une maladie consécutive à l’obstruction
de vaisseaux pulmonaires de petit calibre
(artérioles ou veinules dont le diamètre est inférieur
à 100 μm) [1]. Le ventricule droit est soumis à une
postcharge anormalement élevée, ce qui aboutit
souvent à une défaillance ventriculaire droite (2, 3).
Toutes les formes d’HTAP (idiopathique, héritable ou
associée) sont classées dans le groupe 1 ou 1’ de la
classification de Dana Point. Les patients classés dans
le groupe 1 ont des lésions qui prédominent au niveau
des artérioles pulmonaires. Les patients classés dans
le groupe 1’ (maladie veino-occlusive pulmonaire et/
ou hémangiomatose capillaire pulmonaire) sont ceux
dont les lésions vasculaires pulmonaires prédominent
au niveau des veinules pulmonaires (4).
L’HTAP est une maladie rare dont la prise en charge
diagnostique et thérapeutique est très spéci-
fique (5). Ces 10 dernières années, de nombreux
travaux ont été consacrés à l’optimisation des
procédures de dépistage et de suivi en centre de
compétence. Cependant, il existe peu de recom-
mandations quant au suivi de proximité et aux
traitements d’urgence de l’HTAP (6). L’objectif de
cette mise au point est de proposer des conduites
à tenir à l’attention de praticiens non spécialistes
de l’HTAP mais pouvant être confrontés à une
“situation d’urgence” touchant un patient atteint
de cette maladie.
Insuffisance cardiaque
dans l’HTAP
Éléments de physiopathologie
et d’épidémiologie
À plus ou moins long terme, le cœur des patients
souffrant d’HTAP subit les conséquences de l’aug-
mentation de la résistance à l’écoulement du sang
dans les vaisseaux pulmonaires (figure) [7, 8]. Une
défaillance cardiaque survient lorsque la post-

La Lettre du Pneumologue • Vol. XIV - n° 3 - mai-juin 2011 | 83
Points forts
»
L’hypertension artérielle pulmonaire (HTAP) est une maladie rare dont les stratégies de prise en charge sont
définies dans un nombre restreint de centres de référence ou de compétence. Toutefois, un certain nombre
d’événements médicaux peuvent nécessiter une prise en charge rapide, en dehors d’un centre référent.
»
Il est important de reconnaître et, si possible, d’identifier la cause d’une poussée d’insuffisance cardiaque
chez un patient atteint d’HTAP et d’en instaurer le traitement au plus tôt.
»Un traitement “spécifique” de l’HTAP ne doit pas, en règle générale, être interrompu.
»L’infection d’un cathéter veineux “tunnelisé” peut prendre le masque d’une aggravation de l’HTAP.
Mots-clés
Hypertension
artérielle pulmonaire
Traitement d’urgence
Insuffisance cardiaque
Anesthésie
Hémoptysie
Highlights
»
Management of pulmonary
arterial hypertension (PAH)
is most often restricted to a
limited number of specialised
centres. However, some emer-
gency cares have to be dele-
gated to first line centres.
»
Acute episodes of heart
failure, sometimes called
“PAH exacerbations”, have to
be recognized, and a treatment
must be initiated rapidly.
»
In most cases, it is not
recommended to interrupt so
called “specific” PAH therapies,
even in case of heart failure.
»
Bloodstream infections of
central venous catheter can
mimic an deterioration of PAH
in patients with prostanoid
therapy .
Keywords
Pulmonary arterial
hypertension
Emergency treatment
Heart failure
Anaesthesia
Haemoptysis
charge devient trop importante pour la contractilité
myocardique. À terme, il existe une rétention hydro-
sodée liée à une réduction du flux sanguin rénal.
Des épisodes aigus d’insuffisance cardiaque, parfois
appelés “crises d’HTAP”, peuvent émailler l’évolu-
tion de la maladie. Les paramètres associés à une
mortalité élevée en cas d’épisode aigu sont une
concentration plasmatique élevée du brain natriu-
retic peptide (BNP), une protéine C réactive (CRP) et
une créatininémie élevées, une natrémie basse, une
pression artérielle systémique basse et une dose de
dobutamine nécessaire élevée. La mortalité intra-
hospitalière de tels patients est de 32 à 41 % selon
les séries (9, 10).
Prise en charge thérapeutique
La prise en charge de l’insuffisance cardiaque aiguë
de l’HTAP ne peut se concevoir que dans un service
de réanimation ou de soins intensifs. Elle poursuit
plusieurs objectifs que sont l’optimisation de la
volémie, le maintien d’une contractilité myocar-
dique suffisante, celui d’un rythme sinusal et la
résistance vasculaire pulmonaire la plus basse
possible.
◆Moyen de surveillance et d’évaluation
Classiquement, on réalise une mesure “sanglante”
de la pression artérielle grâce à la mise en place
d’un cathéter artériel, ainsi qu’une mesure de la
pression veineuse centrale via une voie veineuse
centrale. Une surveillance des pressions pulmo-
naires est exceptionnellement nécessaire. De plus
en plus d’équipes utilisent l’échocardiographie-
doppler pour mesurer les paramètres de remplis-
sage (taille et compliance de la veine cave) et
de fonction cardiaque droite (aspect du septum
interventriculaire, excursion systolo-diastolique
de l’anneau tricuspidien, indice de Tei) [7].
◆Traitement de la rétention hydrosodée
La lutte contre la rétention hydrosodée est fonda-
mentale et le rôle des diurétiques majeur, même
s’il existe une insuffisance rénale (11). Il peut être
nécessaire d’associer plusieurs classes de diuré-
tiques. Dans la mesure où il existe fréquemment
chez les patients en insuffisance cardiaque une
diminution de l’absorption digestive des médi-
caments, il est souvent nécessaire de recourir à
une voie d’administration intraveineuse. Lorsque
l’objectif n’est pas atteint malgré un traitement
optimal par diurétiques, il peut être nécessaire
d’avoir recours à une hémofiltration veino-veineuse
continue.
◆Traitements inotropes positifs
➤Le traitement inotrope positif le plus employé
est la dobutamine (agoniste des récepteurs
β1-adrénergiques). Utilisée à de relativement faibles
doses (5 à 10 μg/kg/mn), la dobutamine permet
d’améliorer le couplage ventriculo-artériel à la fois
en augmentant la contractilité myocardique et en
entraînant une vasodilatation artérielle pulmo-
naire (12).
La dopamine (agoniste des récepteurs α- et
β-adrénergiques) a des effets hémodynamiques
semblables à ceux de la dobutamine, mais avec
moins d’effets vasodilatateurs systémiques.
La noradrénaline (agoniste des récepteurs α1- et
β1-adrénergiques) permet d’augmenter la pression
artérielle systémique (et par conséquent la post-
charge du ventricule gauche). Ce médicament offre
également la possibilité, à des doses comprises
entre 0,1 et 0,5 μg/kg/mn, d’améliorer le couplage
ventriculo-artériel (13).
La milrinone (inhibiteur des phosphodiestérases de
type 3) est un médicament améliorant la contracti-
lité myocardique, au prix toutefois d’une vasodila-
tation périphérique parfois intense. Son utilisation
peut nécessiter l’ajout d’un traitement vasocons-
tricteur (noradrénaline, par exemple).
Le levosimendan est un agent inotrope positif qui
agit en augmentant la sensibilité au calcium des
fibres myocardiques, sans augmenter la concen-
tration intracellulaire de calcium. L’action inotrope
positive ne s’accompagne donc pas d’un risque
accru de trouble du rythme et ne provoque pas
une augmentation significative de la consomma-
tion d’oxygène par le myocarde. Ce médicament
possède également une action vasodilatatrice due à
l’ouverture de canaux potassiques ATP-dépendants,
ce qui pourrait contribuer à diminuer la résistance
vasculaire pulmonaire (14). La posologie est de

84 | La Lettre du Pneumologue • Vol. XIV - n° 3 - mai-juin 2011
Prise en charge thérapeutique de l’HTAP en situation d’urgence
MISE AU POINT
0,2 µg/kg/mn ; il n’est pas administré de dose de
charge, celle-ci étant souvent mal tolérée à cause
d’une vasodilatation systémique. La prescription
de ce médicament reste, en France, soumise à
une procédure d’autorisation temporaire d’utili-
sation (ATU).
◆Traitement des arythmies
L’incidence des arythmies supraventriculaires chez
les patients atteints d’HTAP est estimée à 2,8 %
par an (15). Leur tolérance est mauvaise, car la
compliance du ventricule droit est altérée chez les
patients atteints d’HTAP ; de ce fait, le remplissage
du ventricule droit est très dépendant de la systole
atriale.
Les bêtabloquants sont plutôt à éviter, car ils ont
une action inotrope négative et peuvent provoquer
une contraction des vaisseaux pulmonaires. L’amio-
darone est la molécule recommandée pour obtenir
la réduction d’un trouble du rythme supraventri-
culaire. Un choc électrique externe peut s’avérer
nécessaire si le trouble du rythme est particuliè-
rement mal toléré et n’est pas réduit par une dose
de charge d’amiodarone.
◆Traitements vasodilatateurs pulmonaires
➤
L’inhalation de monoxyde d’azote (NO) est
utilisée chez des patients présentant une poussée
d’insuffisance cardiaque droite, et ce même s’il
a été précédemment avéré, à l’occasion d’un
cathétérisme cardiaque droit avec test aigu de
réversibilité au NO, qu’ils ne présentaient pas les
critères de réversibilité de leur HTAP (16). Le NO
est administré via un masque naso-buccal ou via
des “lunettes” nasales, à la concentration d’en-
viron 10 ppm. En pratique, si on estime le débit
ventilatoire d’un patient aux environs de 10 à 20 l/
mn et si la concentration de NO dans la bouteille
est de 450 ppm, le débit de NO à administrer est
de l’ordre de 0,5 à 1 l/mn. Il convient d’anticiper
d’éventuels “rebonds d’HTAP” à l’arrêt du NO, et
donc d’arrêter ce médicament sous surveillance
étroite.
Chez des patients ne recevant pas cette thérapeu-
tique, la survenue d’une insuffisance cardiaque
droite peut faire discuter la mise en route d’un trai-
tement par époprosténol par voie systémique (9).
Chez les patients recevant déjà cette thérapeu-
tique, il peut être indiqué de majorer les doses
administrées.
À l’occasion d’un épisode d’insuffisance cardiaque,
il est également souhaitable de ne pas interrompre
les traitements “spécifiques” de l’HTAP déjà admi-
nistrés, afin que cette dernière ne connaisse pas un
rebond comme lors de l'arrêt de No. Cependant, la
poursuite d’une administration thérapeutique par
voie orale n’est pas toujours aisée, et l’absorption
digestive des médicaments est altérée en cas de
défaillance cardiaque en raison d’une diminution
du débit sanguin splanchnique. Parmi les traite-
ments “spécifiques” administrés par voie orale, le
sildénafil pourrait être bientôt disponible par voie
intraveineuse en relais temporaire d’un traitement
au long cours.
Arrêt cardiaque
Il est rare qu’un patient atteint d’HTAP survive
à un arrêt cardiaque. Dans une étude rétrospec-
tive portant sur 3 130 patients suivis pour une
HTAP dans 17 centres de référence en Europe et
aux États-Unis entre 1997 et 2000, Hoeper et al.
ont identifié 513 patients ayant présenté un arrêt
cardiaque (17). Une réanimation a été entreprise
chez 132 de ces 513 patients (26 %). Malgré une
réanimation effectuée dans 74 % des cas en unité
de soins intensifs et dans 96 % des cas en milieu
hospitalier, la reprise d’une activité cardiaque
spontanée n’a été possible que dans 21 % des
cas. Seuls 8 patients étaient encore vivants 3 mois
après la réanimation ; chez 7 d’entre eux, on avait
pu identifier une cause rapidement réversible à
leur arrêt cardiaque. Dans leur revue générale,
Delcroix et Naeije (6) ont proposé de ne pas entre-
prendre de réanimation cardio-circulatoire chez les
patients présentant l’ensemble des caractéristiques
suivantes :
– patients en classe IV de la New York Heart Asso-
ciation (NYHA) ;
– insuffisance cardiaque droite réfractaire ayant
nécessité au moins 2 hospitalisations durant les
6 derniers mois ;
– patient recevant, au moment de l’épisode, un
traitement spécifique de l’HTAP maximal compre-
nant de l’époprosténol par voie intraveineuse ;
– patient ayant bénéficié d’une atrio-septostomie
si celle-ci est indiquée ;
– patient ne pouvant pas bénéficier d’une trans-
plantation.
Insuffisance respiratoire
Dans l’HTAP du groupe 1, la survenue d’une
hypoxémie découle le plus souvent de la conjonc-

La Lettre du Pneumologue • Vol. XIV - n° 3 - mai-juin 2011 | 87
MISE AU POINT
tion d’une saturation basse en oxygène dans le sang
veineux mêlé (conséquence du bas débit cardiaque
et de l’importante extraction périphérique de l’oxy-
gène) et de zones pulmonaires à bas rapport venti-
lation/perfusion (zones d’atélectasie consécutives à
la dilatation cardiaque, rétention hydrosodée, etc.).
Dans la plupart des cas, il existe une hyperven-
tilation alvéolaire. Une oxygénothérapie à faible
débit est alors souvent suffisante pour améliorer
l’hématose en attendant une amélioration de la
fonction cardiaque.
Dans certains cas, l’hypoxémie est due à la réouver-
ture d’un foramen ovale, lorsque la pression dans
les cavités droites devient suprasystémique. Il y a
alors un shunt anatomique, et l’oxygénothérapie est
inefficace. Seule une diminution de la pression dans
les cavités droites (et parfois une augmentation de
la pression dans les cavités gauches) permet, dans
ces conditions, de corriger l’hypoxémie.
Une hypoxémie est habituelle chez les patients
ayant une HTAP du groupe 1’. Ces patients sont
à risque de présenter un œdème pulmonaire, en
particulier à l’occasion de la mise en place d’un
traitement spécifique de l’HTAP. L’hypoxémie peut
alors s’aggraver rapidement. Outre une oxygéno-
thérapie, il est nécessaire de recourir aux diuré-
tiques et, parfois, d’interrompre le traitement
spécifique.
Hémoptysies
Dans l’HTAP, une très grande majorité des hémop-
tysies provient des vaisseaux systémiques (branches
des artères bronchiques et/ou médiastinales). En
effet, plus les vaisseaux pulmonaires sont occlus,
plus le sang destiné aux échanges gazeux est ache-
miné jusqu’aux capillaires pulmonaires par des vais-
seaux systémiques via l’ouverture d’anastomoses
entre le réseau vasculaire artériel pulmonaire et
le réseau vasculaire systémique. Ces hémoptysies
sont à différencier de celles qui surviennent chez
des patients ayant une HTAP du groupe 1’, en parti-
culier au décours de l’instauration d’un traitement
“spécifique” de l’HTAP.
Jaïs et al. ont rapporté leur expérience à partir de
20 patients atteints d’HTAP ayant présenté une
hémoptysie nécessitant une hospitalisation (18).
Chez ces patients, le volume de l’hémoptysie allait
de 20 à 300 ml. Ces patients avaient un pronostic
réservé, leur survie à 1 an étant de seulement 36 %.
Toutefois, la majorité des décès n’était pas une
conséquence directe, dont le taux de récidive de
l’hémoptysie était de 75 %, que le traitement ait
été médical ou qu’il ait comporté une embolisation
artérielle bronchique.
Anesthésie et chirurgie
Épidémiologie
La pratique d’une anesthésie et d’une chirurgie
chez les patients ayant une HTAP est grevée d’une
morbi-mortalité pouvant aller jusqu’à 10 % dans
certaines séries.
Une série portant sur 28 procédures (75 % des
patients étaient en classe fonctionnelle I ou II
de la NYHA) a été publiée récemment par Price
et al. (19). La moitié des procédures avaient lieu
sous anesthésie générale. Les auteurs ont iden-
tifié comme facteurs de risque de complications
le fait de pratiquer une chirurgie en urgence, celui
de pratiquer une chirurgie “majeure” et celui de
pratiquer une chirurgie longue.
Quelle anesthésie pratiquer ?
Classiquement, l’anesthésie générale est préférée
à l’anesthésie péridurale dans la mesure où cette
dernière entraîne de façon aiguë une vasodilata-
tion artérielle et veineuse périphérique, respon-
sable d’une diminution du retour veineux, de
la postcharge du ventricule gauche et donc du
débit cardiaque (6). Des données plus récentes
conduisent cependant à nuancer ce point de vue.
Lorsqu’elle est réalisée par une équipe médico-
chirurgicale entraînée, une anesthésie péridurale
paraît au moins aussi sûre qu’une anesthésie géné-
rale. Mais il faut alors prendre la précaution d’effec-
tuer un parfait contrôle de la volémie.
Que faire des médicaments de l’HTAP
au moment d’une chirurgie ?
Les dernières recommandations insistent sur la
nécessité de poursuivre les thérapeutiques spéci-
fiques de l’HTAP même (voire surtout) dans un
contexte de chirurgie (2). Les médicaments utilisés
par voie intraveineuse doivent être poursuivis à
l’identique. Une majoration de leur dose peut être
discutée avec un centre expert. Si les thérapeu-

88 | La Lettre du Pneumologue • Vol. XIV - n° 3 - mai-juin 2011
Prise en charge thérapeutique de l’HTAP en situation d’urgence
MISE AU POINT
bandeaux à placer en pied
dans la petite colonne
bandeau à placer en pied
sous les deux colonnes
Selon demande de la secrétaire de rédaction
sur le choix du /des bandeau(x) à faire paraître
La Lettre du Rhumatologue • Supplément 1 au n° 344 - septembre 2008 | 33
MISE AU POINT
Annoncez-vous !
Annoncez
vous !
Annoncez
vous !
Annoncez
vous !
Annoncez
vous !
Contactez Valérie Glatin au 01 46 67 62 77 ou faites parvenir votre annonce par mail à [email protected]
Une deuxième
insertion gratuite
pour
les abonnés
Les annonces professionnelles : un service fait pour vous !
^
une deuxième insertion gratuite pour les abonnés
^
des tarifs dégressifs pour les collectivités
^
des annonces professionnelles gratuites pour les étudiants
Des annonces
professionnelles
gratuites
pour
les étudiants
Des tarifs
dégressifs
pour
les collectivités
Contactez Valérie Glatin
au 01 46 67 62 77
ou faites parvenir
votre annonce par mail
Contactez Valérie Glatin
au 01 46 67 62 77
ou faites parvenir
votre annonce par mail
Contactez Valérie Glatin
au 01 46 67 62 77
ou faites parvenir
votre annonce par mail
Contactez Valérie Glatin
au 01 46 67 62 77
ou faites parvenir
votre annonce par mail
tiques administrées par voie orale ne peuvent être
prises, leur interruption doit être la plus courte
possible. Les patients prenant du sildénafil par voie
orale pourront bénéficier, dès que ce produit sera
mis à leur disposition sous la forme intraveineuse,
du remplacement transitoire de la forme orale par
une voie intraveineuse.
Effets indésirables
des médicaments
Les traitements spécifiques de l’HTAP peuvent
poser des problèmes de tolérance parfois sévères.
Les antagonistes des récepteurs de l’endothéline
(ARE) posent comme principal problème celui de
la tolérance hépatique. Dans l’immense majorité
des cas, la toxicité est réversible à la suite de la
diminution ou de l’arrêt du traitement. Une cytolyse
hépatique consécutive à une aggravation de l’HTAP
doit systématiquement être évoquée.
Des œdèmes peuvent survenir sous ARE ; ils sont
dus à une rétention hydrosodée, qui est le plus
souvent réversible moyennant de petites doses de
diurétiques. La rétention hydrosodée peut égale-
ment être responsable d’une baisse, en générale
modeste, de l’hémoglobinémie.
Une rétention hydrosodée et une anémie sont
également des effets indésirables possibles des
inhibiteurs de la phosphodiestérase 5 (IPDE5). Des
céphalées et des bouffées vasomotrices sont égale-
ment décrites avec cette classe thérapeutique. Il est
exceptionnel que ces effets indésirables imposent
l’arrêt des traitements.
Les analogues de la prostacycline peuvent provo-
quer ou aggraver une hyperthyroïdie, surtout si un
traitement par amiodarone est associé. L’hyper-
thyroïdie peut justifier un traitement par propyl-
thiouracile.
Les patients traités par époprosténol sont soumis
au risque de complications lié à la présence d’un
cathéter intraveineux. L’une de ces complications
est l’occlusion du cathéter. Compte tenu de la
courte demi-vie de l’époprosténol, la conduite à
tenir consiste à mettre en place au plus tôt une
voie veineuse périphérique sur laquelle on branche
la ligne de perfusion (en évitant le pli du coude ou
tout autre site pouvant provoquer des à-coups du
débit de perfusion). La fracture du raccord qui relie
la voie veineuse et la perfusion est une complication
possible. Si ce raccord ne peut être changé rapide-
ment, il convient là aussi de mettre en place une
voie veineuse périphérique. Enfin, la complication
la plus redoutée est l’infection du cathéter. Elle se
reconnaît à la fois par des signes locaux (douleur,
rougeur, pus au niveau du point de sortie cutané
du cathéter) et des signes généraux. Une infection
du cathéter peut également exister en l’absence de
ces signes, et se manifester uniquement par une
aggravation inexpliquée de l’HTAP. Dans tous ces
cas, il importe de pratiquer plusieurs hémocultures
en prélevant le sang dans une veine périphérique.
En présence de signes infectieux, les 3 bactéries
les plus fréquemment rencontrées sont les staphy-
locoques coagulase-négatifs, Micrococcus species
et Staphylococcus aureus. En l’absence de signe
infectieux, il importe de laisser le sang en culture
suffisamment longtemps pour pouvoir identifier des
bactéries à croissance lente ; dans ce contexte, des
bactéries du genre Corynebacterium sont parfois
identifiées. Dans tous les cas, en plus d’un traite-
ment antibiotique adapté, il faut impérativement
changer le cathéter (20). ■
Remerciements. De vifs et chaleureux remerciements
sont adressés au Dr Karine Nubret-Le Coniat pour sa
relecture critique et attentive du manuscrit.
 6
6
1
/
6
100%