Compte-rendu du groupe de travail « Familles et patients »

S 866
L’Encéphale, 2006 ;
32 :
866-9, cahier 3
Compte-rendu du groupe de travail « Familles et patients »
D. LEGUAY
(1)
(1) CH Centre Santé Mentale Angevin, CESAME, Secteur 4, Route Bouchemain, BP 89, 49137 Les Ponts de Ce cedex.
MÉTHODE
La première réunion de discussion ouverte du groupe
a eu lieu en juin
2004, une synthèse a été rédigée, dont
le compte-rendu a été communiqué aux membres du
groupe de travail, puis a ensuite été à nouveau discuté en
janvier
2005, afin de structurer les conclusions. Enfin,
deux nouvelles réunions ont eu lieu en décembre
2005,
à l’UNAFAM, avec les familles.
L’approche du groupe de travail n’était pas de type
scientifique, mais sa validité était liée à sa dimension qua-
litative, sans que les réponses aient été induites d’une
quelconque façon.
Les préoccupations prédominantes des membres du
groupe de travail ont pu être exprimées, et une validation
a été réalisée dans une démarche dynamique.
Les questions posées étaient celles des attentes des
patients et des familles dans le domaine de l’efficacité et
de la tolérance, des nouveaux objectifs à viser du point
de vue des patients et de leurs proches en terme d’amé-
lioration clinique, de la place de la qualité de vie, de l’adap-
tation sociale, de l’évolution à long terme ; les demandes
du comité d’organisation portaient également sur la
manière de gérer l’observance, et sur la part à réserver
aux aidants dans la prise en charge.
Les griefs contre les neuroleptiques classiques
Tous les neuroleptiques prescrits ont été cités par les
patients ; aucun ne trouve grâce à leurs yeux.
D’une façon générale, les traitements à visée sympto-
matique sont mieux perçus que les traitements de fond,
et la chimiothérapie est globalement récusée dans son
objectif de contrôle des symptômes, et dans ce qui est
perçu comme un objectif de contrôle des personnes, der-
rière celui des symptômes.
Pour les patients, l’événement le plus pénible avec les
antipsychotiques est l’effet de blocage mental et physique
qu’ils ressentent, avec une sensation d’effacement de la
personnalité, d’abrasion des affects, de ralentissement,
de perte d’assurance ; les patients décrivent ainsi être
empêchés de se sentir eux-mêmes, de vivre. Ils mettent
également en avant une difficulté à trouver la bonne poso-
logie du produit, permettant de contrôler les angoisses
sans altérer la concentration.
Quelques phrases dites par les patients illustrent ce
vécu des neuroleptiques :
« Avec les anciens médicaments, on n’est pas mort,
mais on n’est pas en vie non plus… » ;
« Sous neuroleptique, on est mort psychiquement… » ;
« Le traitement, c’est une camisole
! » ;
« Les neuroleptiques, c’est comme du désherbant
total
: ça tue tout et ça empêche de repousser. Il faudrait
inventer du désherbant sélectif
! » ;
« Les traitements, c’est comme la chimiothérapie dans
le cancer : ça tue les bonnes et les mauvaises cellules.
C’est pareil pour les idées ! »
;
« Un médicament, ça ne régule pas
: ça stoppe… ça
fait comme un barrage sur une rivière… » ;
« Avec les traitements, on vit, mais on a perdu l’inspi-
ration
»
;
« À l’hôpital, on est dans un cocon : les médicaments
qui calment correspondent bien au rythme ralenti de l’hôpi-
tal. Mais quand on sort, ils ne correspondent pas au stress
de la vie en ville ».
Avantages et inconvénients des antipsychotiques
de seconde génération
Pour les patients, les antipsychotiques de seconde
génération génèrent moins de ralentissement, laissent les

L’Encéphale, 2006 ;
32 :
866-9, cahier 3 Compte-rendu du groupe de travail « Familles et patients »
S 867
idées plus fluides, mais ils ne sont pas totalement dépour-
vus d’effet sédatif. Ils permettent un retour du question-
nement philosophique et religieux, mais induisent néan-
moins toujours un certain écrasement de la personnalité
et des croyances.
Ce questionnement existentiel est vécu comme angois-
sant mais néanmoins positif car traduisant une possibilité
de penser. Les idées de persécution et l’angoisse ne dis-
paraissent pas totalement, et il persiste une certaine abra-
sion des sentiments, mais les patients mettent en avant
une meilleure capacité de socialisation, et surtout moins
d’effets secondaires. Familles et patients insistent
d’ailleurs sur la nécessité que les effets secondaires soient
clairement annoncés, et que des solutions soient propo-
sées pour les réduire ou les rendre acceptables.
Place du médicament dans la relation médecin/patient
Le traitement médicamenteux prend pour les patients
et leurs proches, une place à la fois centrale et complexe,
largement teintée d’ambivalence. Pour les patients, le trai-
tement est souvent perçu comme une « punition », senti-
ment renforcé par le fait qu’il est administré ou augmenté
en cas de crise ou en situation d’urgence ; ce sentiment
est suffisamment prégnant pour s’accompagner d’une
crainte de dire la vérité à son médecin.
Le traitement est également souvent perçu comme un
stigmate de la maladie, avec des effets secondaires trop
visibles, une incapacité à travailler ; une différence est per-
çue entre les anciens et les nouveaux antipsychotiques.
Le traitement est ressenti comme une « preuve » de la
maladie, et sa suppression est associée à l’idée de gué-
rison. Il est aussi perçu comme à double tranchant : il sou-
lage des symptômes gênants, comme l’agitation,
l’angoisse, le délire, le syndrome d’influence ; mais il
entraîne aussi la perte des effets positifs de la maladie,
en particulier le sentiment, en période floride, d’exister
réellement, d’être présent.
Cette ambivalence existe peut-être également chez le
médecin, qui dans la relation thérapeutique accueille la
subjectivité du patient, mais en même temps récuse ce
vécu et ce comportement, en cherchant à les faire dispa-
raître par le traitement.
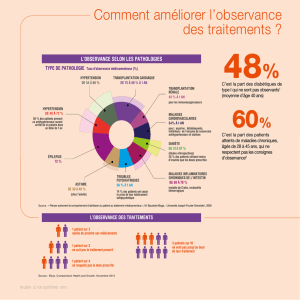
La question de l’observance est également condition-
née par ces mouvements différents : prendre les médica-
ments signifie reconnaître la maladie et faire le deuil de ses
effets positifs, en cherchant à les faire disparaître.
Dans le discours des patients, le point le plus important
concernant l’observance est la difficulté à prendre des trai-
tements au très long cours. La conviction de la nécessité
d’un traitement prolongé est longue à acquérir, elle fait
souvent suite à de nombreuses crises et rechutes ; le
doute est permanent sur la maladie et sur la nécessité du
traitement. L’importance des mots est ici soulignée : être
schizophrène souligne une atteinte de l’identité, de la
« nature profonde », de l’essence de l’individu, ce qu’épar-
gne la formulation « souffrir de schizophrénie ».
Les patients demandent donc également des moyens
pour aider à l’observance. L’image qu’ils ont de leur mala-
die et du traitement est importante : le fait de prendre un
traitement est vécu comme un stigmate de la maladie, le
traitement rappelle aux patients qu’ils sont « différents des
autres ». Interrompre le traitement est donc une façon de
dire qu’on est guéri.
Parmi les phrases illustrant la place du médicament
dans la relation médicale, on peut citer :
« Je ne dis pas tout à mon médecin… je ne veux pas
qu’il me change le traitement et surtout qu’il n’augmente
pas les doses… »
;
« Je n’ai pas envie qu’on voit que je suis malade
! » ;
« Si je prends un médicament, c’est que je suis
malade… Quand je l’arrête, c’est que je ne suis plus
malade
! » ;
« Accepter d’être malade à vie, c’est difficile »
;
« On arrête le médicament pour redevenir comme
avant… »
;
« On vit une extinction des sentiments sous traite-
ment… C’est pour ça qu’on arrête
: pour revivre
! ».
Les attentes des familles
Les attentes des familles diffèrent en partie de celles
des patients. Elles demandent en premier lieu à être infor-
mées plus clairement du diagnostic et des caractéristiques
de la maladie, et plus précocement des innovations thé-
rapeutiques. Le sentiment d’un manque d’information de
la part des médecins, et en particulier d’une gêne à annon-
cer le diagnostic, est quasi constant dans les familles de
patients psychotiques.
Les familles soulignent la difficulté de convaincre le
patient qu’il souffre d’une maladie chronique si on ne lui
annonce pas le diagnostic, et donc la difficulté à travailler
dans la continuité.
Elles ont souvent l’impression que la prescription est
réalisée de manière empirique ; elles considèrent par
ailleurs que l’incidence des effets secondaires n’est pas
assez prise en compte par les psychiatres. Pour mieux
gérer les effets secondaires, les familles proposent de
favoriser les relations entre médecin généraliste et psy-
chiatre, en impliquant de manière plus importante les
généralistes dans la prise en charge et en améliorant leur
connaissance et leur compréhension des troubles
psychiques ; de même, il faut améliorer la connaissance
des troubles somatiques par le psychiatre. Il paraît utile
d’informer clairement patients et familles du risque d’effets
secondaires. Par ailleurs, les familles soulignent la néces-
sité que psychiatres, patients et familles abandonnent
l’idée que les effets secondaires sont le prix à payer de
l’efficacité d’un traitement.
Les familles se satisfont moins facilement que les
médecins d’un traitement donnant des résultats « à peu
près » satisfaisants : une innovation thérapeutique doit
être tentée, sans se contenter d’un traitement qui tranquil-

D. Leguay L’Encéphale, 2006 ;
32 :
866-9, cahier 3
S 868
lise le comportement. Les familles se plaignent par ailleurs
d’un relatif manque de conviction des médecins par rap-
port à ce qu’ils peuvent attendre d’une innovation théra-
peutique, d’une relativisation excessive de l’apport des
nouveaux médicaments ou de nouvelles stratégies médi-
camenteuses. Les familles souhaitent tenter la chance
d’une amélioration, même s’il existe un risque de rechute
ou d’effet indésirable majeur.
La monothérapie neuroleptique semble aux familles un
objectif à atteindre, même si cela est difficile. Pour favo-
riser cet objectif, il leur semble qu’il faut des entretiens de
bilan plus longs, au moins une fois par an, et de toute façon
à chaque changement de traitement. Un bilan médical
annuel est également souhaitable. Surtout, il est néces-
saire de prendre le temps d’instaurer de manière optimale
le traitement, avec une mise en place très progressive, une
écoute des réactions du patient et de la famille, des expli-
cations quant aux raisons de changements et quant aux
doses utilisées.
Selon les familles, toute modification importante du trai-
tement devrait se faire à l’hôpital. Elles souhaitent que
dans ces moments-là, les médecins ne responsabilisent
pas trop la famille, et ne lui demandent pas de choisir les
stratégies thérapeutiques. Dans tous les cas, elles sont
attentives à éviter un arrêt brutal du traitement, par une
substitution progressive d’un produit à l’autre.
Les proches des patients souhaitent également par-
ticiper de façon régulière à un bilan complet, et être pris
en compte à part entière comme des aidants autant que
comme des observateurs, pour ce qui concerne la
symptomatologie, les effets des traitements, et l’obser-
vance.
Ce dernier point semble particulièrement important aux
familles. Une des principales causes de mauvaise obser-
vance est l’absence de reconnaissance de la maladie par
le patient, en particulier du fait du défaut de diagnostic :
les patients ne sont alors souvent pas convaincus de la
nécessité du traitement. Il semble cependant s’établir une
différence entre les patients à symptomatologie positive
(hallucinations, délires) et ceux dont la maladie s’exprime
sur un mode plus déficitaire : ces derniers semblent mieux
comprendre l’utilité d’un traitement.
Parmi les principales causes évoquées par les patients
pour l’arrêt du traitement, les familles rapportent le blo-
cage de la créativité, les pertes de mémoire, la prise de
poids, les troubles de la sexualité ; elles craignent aussi
l’influence négative des discussions entre patients,
qu’elles estiment responsables de plus de la moitié des
arrêts de traitement.
Les familles pensent toutefois qu’elles ne doivent pas
s’impliquer directement dans la surveillance de l’obser-
vance, mais renvoyer systématiquement le patient vers
l’équipe médicale : plus une famille insiste sur la prise du
traitement auprès du patient, plus l’échec est proche.
Les familles proposent également la mise à disposition
d’un cahier de suivi quotidien, qui pourrait porter sur
l’observance du traitement, mais aussi sur les faits et évé-
nements de la vie quotidienne : certaines familles utilisent
individuellement des agendas où elles notent des infor-
mations quotidiennes, « à la façon d’un journal intime ».
Parmi les phrases emblématiques recueillies :
« Mon fils n’a pas le même comportement dans le cabi-
net du médecin, à l’hôpital et quand il est chez nous… » ;
« Quelquefois, nous informons le médecin d’une
nouveauté
: on a l’impression qu’il n’est pas au courant,
voire même que ça ne l’intéresse pas
! » ;
« Quand il accepte d’essayer un nouveau traitement
sous notre influence, la façon dont il le prescrit conduit évi-
demment à l’échec (comme s’il voulait nous prouver notre
erreur…) ».
Recommandations de prise en charge
Dans le cadre d’une prise en charge globale, les
patients et les familles demandent que soit faite une ana-
lyse complète et multifactorielle avant la prescription, que
le traitement chimiothérapique soit accompagné d’une
approche psychothérapique, que les questions de vie en
général, de loisirs, de sports, de vie affective, de culture,
d’argent soient abordées, et enfin que les soignants puis-
sent proposer des occupations, le vide conduisant au ris-
que de suicide.
En ce qui concerne les médicaments, patients et
familles souhaitent que, dans sa prescription, le médecin
puisse adapter la posologie avec finesse et stabiliser la
maladie avec la plus petite dose efficace, afin de permettre
la reconstruction avec le médicament, d’éviter la sédation
et tous les signes qui stigmatisent le patient, soulignant
ainsi son rôle social, et d’éviter ce qui supprime la volonté
et les idées, car c’est ce qui conduit à arrêter le traitement.
Pour eux, le rôle du médecin est aussi de faire ressentir
au patient le besoin du médicament, car à chaque arrêt,
le délire repart toujours ; lors des changements de traite-
ment, son rôle est de bien encadrer la substitution pour
donner toutes les chances au patient, et de garder à l’esprit
que les patients sont toujours prêts à essayer un nouveau
traitement, s’il y a un espoir de mieux-être.
D’autres recommandations apparaissent également
autour du médicament : éviter les formes galéniques qui
sont douloureuses ou qui ont un rituel angoissant (comme
les neuroleptiques d’action prolongée) lorsqu’elles ne sont
pas nécessaires ; proposer des aides à l’observance,
avec des piluliers qui ne soient pas archaïques ; enfin, être
plus précis dans les notices des médicaments, qui disent
toutes la même chose, alors que les produits sont diffé-
rents…
Pour ce qui concerne la famille, les recommandations
apparues soulignent la nécessité de prendre en compte
les problèmes familiaux car ils sont liés à ceux du patient,
de s’appuyer quand elle est disponible sur la famille car
elle peut représenter une aide importante, d’écouter la
famille car elle peut transmettre des informations essen-
tielles sur le comportement du patient, qui est différent au
domicile et face au médecin. Il apparaît également impor-
tant de mieux expliquer ce que sont les décompensations

L’Encéphale, 2006 ;
32 :
866-9, cahier 3 Compte-rendu du groupe de travail « Familles et patients »
S 869
à la famille, de leur proposer un soutien permanent, éven-
tuellement au travers d’un numéro vert, et enfin de savoir
leur dire les limites de nos connaissances et de nos trai-
tements.
Les familles regrettent un manque d’information sur les
différentes psychothérapies, ce qu’elles peuvent apporter,
et les possibilités d’y accéder : elles pensent que les
médecins ne les informent pas suffisamment sur ce sujet.
Le grand public doit également être sensibilisé à la
maladie, de façon à lutter contre la stigmatisation. Une
cible privilégiée de ce travail pourrait être les médecins
généralistes, mais également les personnels des écoles,
comme les enseignants, les infirmières scolaires…
D’une façon générale, il est important d’entendre de la
part des patients et de leurs proches que leur ambition est
avant tout de sortir totalement de la maladie.
1
/
4
100%