Risque d`erreur d`identité / homonyme

F. Delaperche1, J.-L. Quenon1, A. Viroulaud2,
K. Lavaud2
1 - Comité de coordination de l’évaluation clinique et de la
qualité en Aquitaine
2 - Centre hospitalier Montpon-Menesterol, spécialisé en
santé mentale
i Florence Delaperche - CCECQA - Hôpital Xavier
Arnozan - 33604 Pessac cedex - E-mail : [email protected]
Chronique d’un malentendu en psychiatrie
L’objectif de cette analyse était de retrouver les causes
immédiates (défauts de vérifications) et profondes
(absence de barrière) de l’erreur d’identité dans le but
de mettre en place des actions d’amélioration au sein
de l’établissement.
Le cas présenté illustre l’importance d’une bonne identi-
cation du patient. Il contribue à une meilleure prise en
compte d’un risque mal connu et encore sous-estimé par
les professionnels de santé et les usagers.
La méthode d’analyse utilisée
La méthode utilisée pour l’analyse est basée sur le modèle
de l’erreur humaine développé par James Reason [10-12].
Ce cogniticien a établi des liens entre les théories de la
psychologie cognitive et celles des spécialistes de la a-
bilité des systèmes. Il a largement introduit la notion de
facteur humain dans les analyses d’accidents.
L’analyse approfondie des causes s’est inscrite dans une
approche qualitative, descriptive et rétrospective basée
sur la méthodologie développée dans le cadre d’ENEIS,
l’Étude nationale sur les événements indésirables liés aux
soins, réalisée en France en 2004 [13-14].
Les établissements participant au projet PERILS ont utilisé
leur système de signalement des événements indésirables
an d’identier sur une période de sept jours des événe-
ments avec des erreurs d’identité en privilégiant les plus
graves et les presque-accidents.
La responsable qualité gestion des risques de l’établisse-
ment et son assistante, formées à la méthodologie d’ana-
lyse approfondie des causes d’erreurs d’identité dans le
cadre du projet PERILS, se sont chargées de conduire
l’analyse. Deux mois après l’événement, elles ont animé
un entretien collectif dans une salle au calme dans l’éta-
blissement avec les professionnels concernés. L’analyse
a duré deux heures.
La recherche et l’analyse des causes ont pu aboutir grâce
à la participation de l’ensemble des professionnels pré-
sents lors de l’entretien : un médecin chef de pôle, pré-
sident de la commission médicale d’établissement, un
praticien hospitalier, le directeur chargé de la clientèle,
deux cadres de santé, une inrmière, deux secrétaires
du département d’information médicale, un agent du
bureau des admissions, une secrétaire médicale, l’assis-
tante et la responsable qualité gestion des risques.
Le dossier de la patiente, les documents transmis par l’éta-
blissement adresseur et la che de signalement d’événe-
ment indésirable ont pu être consultés pendant l’analyse.
L
e secteur hospitalier, comme tout secteur d’activité
est soumis à une multitude de risques mais la parti-
cularité de l’activité médicale place la sécurité des soins
au cœur des dispositifs de gestion des risques. Parmi
les risques liés aux soins, il en est un qui concerne tous
les établissements, toutes les spécialités et de nombreux
acteurs : c’est le risque d’erreur d’identité.
L’évolution des technologies de l’information, l’augmen-
tation du nombre de patients, de soins, d’interventions
techniques et de documents les concernant a complexi-
é l’identication des patients dans les établissements
de santé.
Elle est devenue une problématique hospitalière impor-
tante en raison de la fréquence élevée [1-3] et de la gra-
vité potentielle de ces erreurs [4-6]. Une identication
sûre est une condition pour délivrer le bon soin au bon
patient. Dès lors, une erreur d’attribution de soin est
dangereuse. Les erreurs d’identité sont liées aux vulné-
rabilités du processus d’identication des patients. Elles
sont considérées comme souvent évitables.
L’Organisation mondiale de la santé (OMS) place l’identi-
cation able des patients parmi les neuf solutions pour
la sécurité des patients [7], et dans la version V2010 du
manuel de certication des établissements de santé (cri-
tère 15.a), elle est dénie comme une pratique exigible
prioritaire [8].
Cet article présente l’analyse d’une erreur d’identité lors
de l’admission d’une patiente transférée d’un autre éta-
blissement sous l’identité d’une homonyme.
Une analyse approfondie des causes de cette erreur
d’identité a été réalisée dans le cadre du projet PERILS
(Prévention des erreurs d’identité liées aux soins), un pro-
jet aquitain de gestion des risques pour évaluer et amé-
liorer la maîtrise du risque d’erreur d’identité en milieu
hospitalier [9]. Cette analyse approfondie a été menée
dans un centre hospitalier spécialisé en santé mentale,
engagé dans une démarche d’amélioration de la qualité
et de la sécurité.
RISQUES & QUALITÉ • 2010 - Volume VII - N°3
169
Leçon pour la sécurité des soins
Une rubrique d’analyse de cas pour comprendre les erreurs survenues lors des soins
et apprendre pour la sécurité des patients

deux agents hospitaliers. L’information prise en compte
à l’arrivée est basée sur un document manuscrit com-
prenant un courrier du médecin du CH d’origine et les
coordonnées erronées de la patiente, celle-ci ne portant
ni pièce d’identité ni carte Vitale sur elle. En l’absence
de personnel administratif la nuit, son admission est
réalisée par les soignants de l’unité d’hospitalisation.
L’enregistrement se fait a minima (selon l’expression du
personnel) à partir des traits d’identication suivants :
nom, prénom, date de naissance, sexe et adresse, pro-
venant des données fournies par l’établissement d’ori-
gine. La patiente n’est pas en état d’avoir un échange
avec le personnel.
Le surlendemain, le lundi, le personnel du bureau des
admissions reprend les données pour établir un dossier
encore provisoire dans l’attente des papiers d’identité. Il
prend contact avec l’établissement adresseur pour obte-
nir des informations complémentaires mais sans suspi-
cion d’erreur d’identité.
Les jours suivants, à plusieurs reprises, la patiente signale
à l’équipe soignante que la date de naissance mention-
née sur les documents administratifs est erronée. Au
bout de quelques jours, le service de soins en informe
le bureau des admissions qui reprend alors contact avec
l’établissement adresseur.
Treize jours après l’arrivée de la patiente en psychiatrie et
après des recherches et vérications, l’erreur d’identité
sera comprise puis corrigée.
Conséquences
Cette erreur d’identité n’a pas eu de conséquence par-
ticulière pour la patiente mais elle en a eu pour l’homo-
nyme en raison de l’apparition, dans son dossier, d’une
décision administrative (hospitalisation d’ofce) ne la
concernant pas.
L’analyse approfondie des causes
Les causes immédiates
L’analyse a permis d’identier cinq causes immédiates
de l’erreur en lien avec la patiente et les professionnels :
• état d’ébriété et d’agitation, troubles du comporte-
ment de la patiente ;
• absence de pièce d’identité, de carte Vitale de la
patiente et de coordonnées de membres de sa famille ;
• enregistrement de la patiente dans le dossier d’une
homonyme aux urgences de l’établissement adresseur
(collision) ;
• absence de vérication des traits d’identication de la
patiente par les admissionnistes et lors des soins ;
• identication tardive de l’erreur malgré les dires de la
patiente.
Les causes profondes identifiées
dans le CH spécialisé et les mesures correctives
Elles représentent les facteurs latents ou terrains favo-
rables à l’erreur d’identité. Elles sont classées par catégo-
La recherche des défaillances a été réalisée à l’aide d’une
grille d’entretien semi-directif adaptée de celle d’ENEIS.
Les causes profondes ont été retrouvées à partir des
causes immédiates en remontant aux causes qui leur
ont préexisté ou qui en sont éloignées.
La grille d’entretien a été structurée de façon à recueillir
des informations démographiques et médicales concer-
nant la patiente, comprendre les circonstances et les
conséquences de l’erreur, rechercher la chronologie des
faits, analyser les causes immédiates et profondes de l’er-
reur, les barrières contre les risques d’erreurs existantes
ou manquantes, étudier l’évitabilité de l’événement, hié-
rarchiser les causes profondes, discuter des actions cor-
rectives et préventives déjà mises en œuvre ou de nou-
velles actions.
Les résultats de cette analyse ont ensuite été transmis au
chef de projet du Comité de coordination de l’évaluation
clinique et de la qualité en Aquitaine (CCECQA) sous la
forme d’une che de synthèse anonymisée reprenant la
description de l’événement, l’analyse des causes et les
actions correctives et préventives proposées par l’éta-
blissement. Le soutien et l’apport méthodologique du
CCECQA ont aidé l’établissement dans la réalisation de
l’analyse approfondie et de sa synthèse. Cette démarche
pouvait être valorisée dans le cadre de l’évaluation des
pratiques professionnelles pour les médecins qui ont par-
ticipé à l’analyse.
Les faits
Une patiente de 51 ans est admise à 0 h 40 dans la nuit
du vendredi au samedi, au centre hospitalier (CH) de
Montpon. Elle est adressée par le service des urgences
du CH général, selon une procédure d’hospitalisation
d’ofce1. Elle arrive, identiée par erreur sous l’identité
d’une homonyme. Cette identité erronée sera utilisée
pendant treize jours.
Chronologie des faits
Quelques heures auparavant, le vendredi, cette femme a
été retrouvée sur la voie publique dans un état d’ébriété
et d’agitation avancé, engendrant des troubles du com-
portement. La patiente a été amenée par les pompiers
au service des urgences du CH. Au moment de son
admission, elle est enregistrée par erreur dans le dossier
d’une patiente homonyme dont le nom et le prénom
sont identiques aux siens, mais pas la date de naissance,
ni l’adresse. Une collision a ainsi été engendrée, les don-
nées concernant deux personnes différentes se retrou-
vant dans un même dossier patient de l’hôpital.
Le samedi, à la suite de la décision d’hospitalisation
d’ofce, elle a été accompagnée au CH de Montpon par
1- L’hospitalisation d’ofce est une décision d’hospitalisation prise
par le préfet du département subordonnée à trois conditions : l’exis-
tence d’un trouble mental, la nécessité de soins de ce trouble et une
atteinte grave à l’ordre public. Le maire de la commune et les com-
missaires de police des grandes métropoles peuvent signer un arrêté
provisoire sur lequel le préfet statue sous 24 heures.
RISQUES & QUALITÉ • 2010 - Volume VII - N°3
170
Leçon pour la sécurité des soins

la persistance de l’erreur pendant treize jours alors que
la patiente s’était exprimée à plusieurs reprises sur sa
date de naissance erronée. Comment pourrait s’expli-
quer ce faux sentiment de sécurité ? Dans quelles condi-
tions peut-il survenir à nouveau ? Qu’est-ce qui fait que
la patiente n’a pas été immédiatement entendue ? Est-ce
simplement dû aux circonstances, aux individus ou peut-
on trouver d’autres explications, voire des mécanismes,
qui peuvent concerner tout un chacun ?
L’apport des sciences sociales peut être intéressant et
notamment celui de la psychologie cognitive. Cette dis-
cipline étudie les processus de la pensée, parmi lesquels
la perception, la mémoire, le raisonnement ou la réso-
lution de problèmes. Elle nous permet de comprendre
comment certaines étapes du raisonnement, parasitées
par des biais cognitifs, peuvent s’avérer erronées [15-16].
Il existe une multitude de biais cognitifs. Le tableau I met
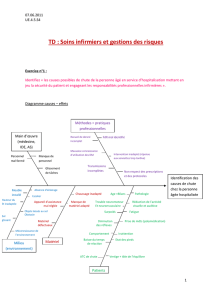
ries de facteurs. La gure 1 illustre les causes retrouvées
ainsi que les mesures correctives prises par l’établisse-
ment.
Deux événements expliqués
par des biais cognitifs
L’analyse de cette erreur peut laisser certaines interroga-
tions, notamment sur des points-clés qu’on ne semble
pas pouvoir maîtriser facilement.
Par exemple, le personnel du centre spécialisé en faisant
conance a priori aux données qui leur venaient de l’éta-
blissement adresseur concernant la patiente arrivant chez
eux, a eu, ce qu’il est communément appelé en gestion
des risques, un faux sentiment de sécurité. Ce sentiment
était d’ailleurs si ancré que lorsqu’ils ont appelé l’hôpital
d’origine pour avoir plus d’informations, ils n’ont pas
soupçonné une éventuelle erreur. Un autre exemple est
Causes immédiates
Causes profondes
Causes profondes plus éloignées
**Facteurs forts
* Facteurs plutôt forts
Mesures correctives
Etat d’ébriété,
agitation
de la patiente
*Troubles
psychiques,
désocialisation
Facteurs liés
à la patiente
Identication
tardive de
l'erreur
Absence
de papiers
de la patiente
Absence de vérication
des traits d’identication
aux admissions et
lors des soins
Collision
avec une
homonyme
Facteurs liés
au personnel
**Insufsance
d’échange
d’informations
avec la patiente
Facteurs liés
aux tâches
Environnement de travail
Gestion des
risques dans
le service
Organisation
Contexte
institutionnel
*Enregistrement
dans un autre
établissement
*Absence
d’admissionniste
la nuit,
le week-end
*Admission
réalisée
par un soignant
**Absence de
règle formalisée
pour
l’identication
*Interruption
de tâches aux
admissions
*Charge de
travail,
ux tendu
Erreur d’identité
pendant 13 jours
*Polyvalence
des inrmiers
pour des tâches
administratives
Création d’une
procédure
d’identication
sécurisée
**Absence de politique
d’identication
des patients
*Absence
de procédure
entre établissements
pour les transferts
de patients
*Perception
insufsante du
risque d’erreur
d’identité
*Culture
de sécurité
trop peu
développée
*Absence de
signalement de
situations
dangereuses
*Absence
d’actions de
réduction des
risques
Pièce d'identité
demandée
Explications dans
le livret d’accueil Recherche
d’antériorité
par un logiciel
plus performant
Implication du
patient, questionné
et écouté
Afchette
« Bien identié,
bien soigné »
Création d’une
cellule
d’identitovigilance
Suivi trimestriel
des erreurs
d’identité
Création d’un volet
Identication du
patient dans les
protocoles
Création d’une charte
d’identication
du patient
Élaboration d’une
politique
d'identication
du patient
*Défaut
d’adaptation à
une situation
inhabituelle
Figure 1 - Facteurs contributifs de l’erreur et mesures correctives mises en place par l’établissement.
RISQUES & QUALITÉ • 2010 - Volume VII - N°3
171
Leçon pour la sécurité des soins

Consensus
C’est la recherche de penser et agir comme l’ensemble
du groupe, en y trouvant du confort et d’apparentes cer-
titudes et, en cas de problème, la faculté de se retrancher
derrière le fait que la responsabilité était collective. Cette
vision renforce le sentiment d’appartenance au groupe.
Dans le service, on a l’habitude de patients délirants et
quand il y a quelque chose d’incohérent dans la commu-
nication avec eux, je fais comme mes collègues, je pense
facilement que le problème vient du patient.
Discussion - Conclusion
La question de départ était de savoir pourquoi l’erreur
d’identité était survenue. Quels sont les facteurs contri-
butifs de l’erreur ? À quels niveaux les retrouve-t-on ?
Que peut-on faire pour réduire les risques ?
Le travail d’analyse réalisé a permis de répondre à ces
questions. Il a montré en même temps l’engagement des
professionnels qui se sont chargés de l’analyse ou qui y
ont participé, et la réelle implication de l’établissement
dans le projet PERILS.
Les causes retrouvées ont déjà permis, avec la dynamique
du projet PERILS, de mettre en œuvre un ensemble cohé-
rent de mesures correctives. Ainsi l’établissement répond
à un certain nombre d’incitations (de l’OMS, de la Haute
Autorité de santé…) comme l’implication du patient
dans le processus d’identication ou la mise en place
d’une cellule se chargeant de l’identitovigilance.
Parallèlement à ces aspects normatifs, la démarche a
abouti à certains changements dans les pratiques pro-
fessionnelles, comme le fait de demander une pièce
d’identité à l’arrivée du patient. Cette nouveauté dans
un établissement n’est pas anodine. Elle représente un
changement culturel.
L’analyse de l’erreur d’identité avec la transmission d’un
dossier erroné a mis l’accent sur l’importance des rela-
tions inter-établissements. L’incitation aux coopéra-
tions entre établissements, préconisée par la loi Hôpi-
tal, patient, santé, territoire2 pourrait intégrer un volet
de gestion commune des risques notamment pour les
échanges d’informations ou les transferts de patients.
Ici, l’établissement spécialisé pourra mettre au point
un dispositif cohérent avec la structure qui a adressé la
patiente.
Le cas étudié a montré l’importance de la récupération
en relation deux points-clés tirés des causes profondes
identiées, avec différents biais cognitifs qui ont contri-
bué à l’erreur d’identité.
Enregistrement de la patiente sous l’identité
donnée par le CH d’origine
Excès de confiance ou surconfiance
Certaines croyances peuvent créer un excès de conance,
voire une certaine crédulité.
L’établissement d’origine est plus grand que l’établisse-
ment spécialisé, le personnel a l’habitude de travailler
avec lui, il est intervenu dans la décision de l’hospitali-
sation d’ofce : le dossier créé au sein de cette structure
et les documents (parmi lesquels une décision du pré-
fet) sont présumés sans erreur. Ainsi, on admet comme
vérité certaine, un élément non vraiment prouvé. C’est
cet excès de conance qui représente le faux sentiment
de sécurité. Dans certaines circonstances, la croyance
que les autres connaissent mieux la situation incite à
agir comme eux.
Recherche de certitudes
L’être humain n’apprécie pas l’incertitude, l’ambiguïté
ou l’inconnu et tend à rechercher des certitudes, quitte
à les imaginer. Il peut se raccrocher à des histoires ou
des principes lui servant d’antidote à ses doutes. Ici, il
n’y a pas de raison pour que le CH d’origine se trompe.
Ancrage mental
L’ancrage mental ou xation mentale consiste à nier
les faits qui vont contre notre croyance et à limiter nos
recherches d’information à celles qui la confortent. Il y a
absence d’ajustement mental aux nouvelles situations.
Bien que la patiente n’ait pas de papiers sur elle et qu’elle
ne soit pas en état de communiquer avec le personnel, je
persiste à penser que le dossier provenant du CH d’ori-
gine est sans erreur même lorsque je les appelle pour
avoir des informations complémentaires.
Non-prise en compte des dires de la patiente
au sujet de ses traits d’identification
Biais de confirmation
Attitude sélective consistant à ne s’intéresser qu’aux
informations qui conrment ses propres croyances.
Ma croyance est double : les données concernant la
patiente sont justes, les patients de cet établissement
peuvent être incohérents, opposants ou délirants. Je ne
m’intéresse pas a priori à ce qui contredirait ces infor-
mations, je ne prends pas en considération ce que me
dit la patiente. 2- Loi n° 2009-879 du 21 juillet 2009 portant réforme de l’hôpital
et relative aux patients, à la santé et aux territoires. Art. L162-22-13.
RISQUES & QUALITÉ • 2010 - Volume VII - N°3
172
Leçon pour la sécurité des soins
Tableau I - Biais cognitifs étant intervenus dans deux événements.
Événements Biais cognitifs Conséquences
Enregistrement de la patiente sous l’identité
donnée par le CH d’origine et conservée
même après la première vérication
• Surconance
• Pseudo-certitude
• Ancrage mental
Les renseignements me sont fournis par des professionnels et un
établissement en lequel j’ai conance: je ne les vérie pas
Non-prise en compte des dires de la patiente
au sujet de ses traits d’identication
• Biais de conrmation J’ai l’expérience de patients incohérents, opposants ou délirants:
je ne prends pas en considération ce que me dit la patiente
• Consensus Personne n’écoute la patiente à ce sujet dans l’équipe,
moi non plus

3- Damais-Cepitelli a, sayaRet F, Dumesnil G, pRieuR B, GRipols
C, et al. Stratégie d’amélioration de l’identication des patients
à l’admission au Groupe Hospitalier du Havre. Risques et Qua-
lité 2005; 2(4): 245-248.
4- H
eRReRa
mp, s
iGnaC
e, t
estaRD
-e
squiRol
ma, R
oGeR
i, F
ia
-
lon
p, et al. Attention, un patient peut en cacher un autre,
méez-vous, ce n’est peut-être pas celui que vous croyez !
Risques et Qualité 2007; 4(4): 235-238.
5- sFez M. Sécurité transfusionnelle ? Risques et Qualité 2005;
2(3): 186-189.
6- C
Hassin
mR, B
eCHeR
eC. The wrong patient. Ann Intern Med
2002; 136: 826-833.
7- WHo C
ollaBoRatinG
C
entRe
FoR
p
atient
s
aFety
s
olutions
.
Patient identication, Patient Safety Solutions volume 1, solu-
tion 2, may 2007.
8- Haute Autorité de Santé. Manuel de Certication des éta-
blissements de santé. Edition novembre 2008, 99 pages.
9- quenon JL. Maîtrise du risque d’erreur d’identité en milieu
hospitalier. Communications scientiques MAPAR 2008, pages
481-486.
10- R
eason
J. Human error: models and management. BMJ
2000; 320: 768-770.
11- Reason J. Understanding adverse events: human factors.
Qual Health Care 1995; 4: 80-89.
12- R
eason
J. Human error. Cambridge, MA: Cambridge Uni-
versity Press; 1990, 316 pages.
13- miCHel p, quenon Jl, DJiHouD a, tRiCauD-Vialle s, De saRas-
queta
am, et al. Les événements indésirables graves liés aux
soins observés dans les établissements de santé : premiers
résultats d’une étude nationale. Études et Résultats 2005;
398: 1-15.
14- aDJeoDa K, miCHel p, De saRasqueta am, poHié e, quenon
Jl. Analyse approfondie des causes d’événements iatrogènes
en milieu hospitalier : étude de la reproductibilité des analyses
réalisées dans l’étude ENEIS. Risques et Qualité 2004; 4: 9-15.
15- D
e
B
RaBanDeRe
l, m
iKolaJCzaK
a. Petite philosophie de nos
erreurs quotidiennes, comment nous trompons-nous ? Eyrolles;
avril 2009, 94 pages.
16- B
RonneR
G. L’empire de l’erreur. Eléments de sociologie
cognitive. PUF Collection sociologie; août 2007, 272 pages.
des erreurs : entre le CH général et le CH de Montpon,
puis auprès de la patiente lors de son identication.
L’analyse a également mis au jour un problème cou-
ramment rencontré dans les établissements et qui surgit
bien souvent à l’occasion des analyses d’erreurs d’iden-
tité : l’absence d’admissionniste lors des heures de fer-
meture du bureau des admissions. Ce problème se ren-
contre dans beaucoup d’établissements et mériterait une
réexion globale.
L’approfondissement de l’analyse à partir de la psycho-
logie cognitive a permis de montrer que l’erreur n’est
pas due à des défauts de compétences et encore moins
à des questions de motivation des professionnels mais à
ce qu’on appelle des travers et erreurs de raisonnement
qui sont liés à la nature même de notre fonctionnement
cognitif.
Tout s’est passé comme si dans l’esprit des profession-
nels, l’établissement adresseur avait été « trop bien pour
mal faire » et la patiente « trop mal pour bien faire ».
Le paradoxe de ces deux erreurs trouve une proposition
d’explication par les biais cognitifs. La compréhension
de ces mécanismes facilite une déculpabilisation, invite à
davantage d’humilité par un changement de regard sur
des erreurs de raisonnement qu’on peut tous commettre.
Puisse cet approfondissement ouvrir une réexion per-
mettant de produire des actions en meilleure adéquation
avec les situations rencontrées.
Références bibliographiques
1- m
annos
D. NCPS patient misidentication study : a sum-
mary of root cause analyses. VA NCPS Topics in Patient Safety.
Washington, DC, United States Department of Veterans
Affairs, June–July 2003 (http://www.va.gov/ncps/TIPS/Docs/
TIPS_Jul03.doc, accessed 19 July 2010).
2- Wristbands for hospital inpatients improves safety. National
Patient Safety Agency, Safer practice notice 11, 22 Novem-
ber 2005.
(http://www.npsa.nhs.uk/site/media/documents/1440_Safer_
Patient_Identication_SPN.pdf)
RISQUES & QUALITÉ • 2010 - Volume VII - N°3
173
Leçon pour la sécurité des soins
Inclus dans
l’abonnement
7 ans
d’archives !
1
/
5
100%