FRACTURES du BASSIN

FRACTURES du BASSIN.
On distingue deux critères d’évaluation :
- la stabilité de la ceinture pelvienne : atteinte ou non du carrefour entre le sacrum, les deux articulations
sacro-iliaques + la partie attenante de l’aile iliaque.
- Atteinte ou non de l’articulation coxo-fémorale.
I. Fractures de la ceinture pelvienne.
1. Rappel anatomique.
La ceinture pelvienne est constituée de 3 pièces osseuses : les deux os iliaques et le sacrum.
Le bassin permet la suspension de tous les organes génitaux, urinaux, … et si le bassin est fracturé, il ne peut
plus assurer cette fonction.
2. Etiophysiopathologie.
En général, chez un sujet jeune, ces fractures interviennent lors de traumatismes violents comme les gros
accidents de la voie publique.
Chez les personnes âgées, elles peuvent survenir après une simple chute de leur hauteur.
On distingue deux mécanismes de survenue :
- par un mécanisme de compression antéropostérieure ou latérale.
- Par un cisaillement entraîné par un mécanisme de rotation du bassin.
Chez le sportif, une forte contraction musculaire peut également entraîner l’arrachement d’un bout d’os.
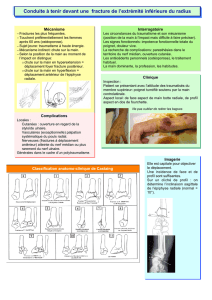
3. Diagnostic clinique.
a. Signes fonctionnels.
Les signes fonctionnels sont les signes dont se plaint le patient.
- une douleur très vive.
- Impotence fonctionnelle : elle peut varier le contexte : pour les personnes âgées, il est possible qu’elles se
relèvent pour téléphoner et on ne se rend compte de la fracture du bassin qu’au moment de la radiographie.
Au contraire, chez le sujet jeune, les fractures du bassin intervenant généralement lors des AVP, le patient
ne se relève pas.
b. Signes physiques.
- hématome tardif au niveau du périnée, de la symphyse pubienne ou des organes génitaux.
c. Signes à la palpation.
La palpation doit être faite de manière prudente et elle va entraîner une douleur très vive.
d. complications immédiates et lésions associées.
- urinaire : on va demander tout de suite si le patient a envie d’uriner et si il pense qu’il pourrait y arriver et
si oui, on va regarder la présence éventuelle de sang dans les urines.
- Vasculaire : surtout au niveau veineux avec un risque au niveau des vaisseaux vésicaux, iliaques et
hypogastriques.
- Neurologiques : de type compression ou élongation (section rare) du plexus sacré, des nerfs sciatiques et
obturateurs.
- Périnéale : si la fracture est une fracture ouverte, il y a un risque septique infectieux grave.
- Digestive (pas particulièrement).
- Générales : lorsque les fractures sont dues à un AVP, il y a un risque hémorragique important.
4. Diagnostic para clinique.
a. Technique.
- radiographies simples : bassin de face strict, couché (en général, le patient ne peut pas se mettre debout).
On peut également faire une radio en ¾ alaire (qui nous permet de visualiser l’aile iliaque) et ¾ obturateur
(qui nous permet de visualiser la région du cadre obturateur).
- Le scanner : il est intéressant pour visualiser les lésions viscérales qui peuvent être associées. Il est aussi
plus intéressant dans le cadre des fractures complexes, pour visualiser si elles sont stables ou instables.
- Examens plus spécifiques :

Urétrocystographie : elle permet de visualiser les contours de l’urètre et de la vessie (par une
injection de produit de contraste dans l’urètre) afin de se rendre compte d’une fuite éventuelle de
la vessie ou de l’urètre dans l’abdomen ou la région périnéale.
Artériographie.
…
b. Résultats.
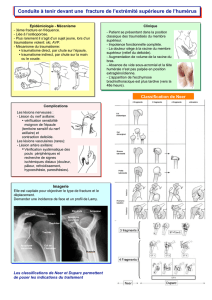
On distingue 3 types de fractures :
- les fractures instables = rupture de l’anneau pelvien en plusieurs points. On distingue les fractures :
doubles de l’arc antérieur.
Verticales de l’hémi bassin :
Voillemier (trait trans sacré).
Malgaigne (trait trans iliaque).
Disjonction fracture sacro-iliaque (trait articulaire).
Fractures en « anse de seau ».
Luxation d’un hémi bassin.
- les fractures stables : rupture de l’anneau pelvien en un seul point. On distingue les fractures :
isolées du cadre obturateur.
Disjonction pubienne isolée.
- les fractures parcellaires :
ilion (épines iliaques).
Ischion.
Sacrum.
5. Traitement.
- cas des fractures stables ou non déplacées le traitement conservateur :
alitement et immobilisation jusqu’à la consolidation (6 à 8 semaines) +/- traction continue.
Anticoagulation.
Mobilisation précoce.
Lever progressif précoce et rééducation.
- cas des fractures instables ou déplacées :
traitement conservateur.
Traitement chirurgical :
Ostéosynthèse de la ceinture pelvienne.
Fixateur externe.
En cas de contre indication à la chirurgie, on sera obligé de mettre le patient sous traction.
Il existe également un autre traitement dans les cas des fractures avec un écartement des ailes iliaques :
décubitus sur hamac (le hamac va resserrer les deux ailes iliaques).
6. Evolution et pronostic.
- mise en jeu du pronostic vital (par les lésions associées surtout dans les poly traumatismes).
- Complications secondaires générales :
Thromboemboliques : la phlébite et l’embolie pulmonaire sont des complications fréquentes de ces
fractures car elles vont souvent gêner le retour veineux.
Infectieuses : en relation avec des problèmes urinaires ou périnéaux.
- consolidation acquise entre 6 et 8 semaines.
- Complications tardives + pronostic fonctionnel :
Fractures stables : restitution complète.
Fractures instables : pronostic lié au type de fracture et au traitement :
Inégalité de longueur des MI.
Asymétrie du bassin (en particulier en station assise).
Douleur lombo-sacrée chronique.
Séquelles obstétricales (chez la femme enceinte, il faudra toujours faire une radio pour voir si elle
pourra accoucher normalement ou si elle devra avoir recours à une césarienne).
Indications :
- chez le sujet jeune : on utilisera plutôt le traitement chirurgical.
- Chez les PA, on utilisera plutôt un traitement conservateur car le traitement chirurgical à un abord
opératoire long.

II. Fractures du cotyle (acétabulum).
Ce sont des fractures articulaires.
1. Rappel anatomique.
- elles intéressent l’ensemble de la cavité glénoïde.
- Elles engagent le pronostic fonctionnel de l’articulation CF.
2. Etiophysiopathologie.
- traumatisme violent chez le sujet jeune.
- Mécanisme :
Choc dans l’axe du fémur = « syndrome du tableau de bord » : il se caractérise par une fracture de
la patella ou de l’extrémité inférieure du fémur, une luxation de l’articulation CF et une fracture du
cotyle.
Choc sur le grand trochanter (sur le côté) (ex du pieton qui se fait renverser par une voiture).
3. Diagnostic clinique.
a. Signes fonctionnels.
- douleur.
- Impotence fonctionnelle.
b. Signes physiques.
- signes indirects de la luxation de hanche (souvent associée à la fracture du cotyle) : le membre est en RM et
ADD et raccourci lors de la luxation postérieure de hanche.
- Effacement du grand trochanter.
c. Signes palpatoires.
La palpation devra être prudente et elle va déclencher des douleurs.
d. Complications immédiates et lésions associées.
- neurologiques : dans les fractures avec une luxation postérieure de hanche, il peut y avoir une paralysie
sciatique radiculaire (L4 – L5) (SPE).
- Vasculaires : hématomes.
- Osseuses : luxation postérieure de la tête humérale – fractures parcellaires.
- Urinaire ?
- Générales : lors des traumatismes violents, des organes peuvent être touchés et provoqués un risque
hémorragique.
4. Diagnostic para clinique.
a. Technique.
- bassin de face.
- Hanche face et profil.
- Incidence ¾ alaire et ¾ obturateur.
- Scanner : il permet de voir :
Importance des déplacements
Nombre de fragment.
Interposition entre la tête et le cotyle.
Fractures associées de la tête.
b. Résultats.
- fractures élémentaires :
la majorité sont des fractures de la paroi postérieure (25%). Elles sont très intimement liées à une
luxation de la tête (la tête en reculant casse un morceau de la paroi). Le trait sépare un fragment de
la paroi postérieure. Ce dernier peut rester attaché à la capsule et il ne revient pas toujours à sa
place. Il peut entraîner une incongruence et une instabilité.
Fractures de la colonne postérieure (5%) : elles détachent toute la ½ postérieure du cotyle avec un
trait qui va de la grande échancrure sciatique à travers le cotyle et séparant la branche ischio-
pubienne.
Fractures de la colonne antérieure (5%) : elles détachent toute la ½ antérieure du cotyle (peut être
associée à une luxation antérieure de la TF).
Fractures de la paroi antérieure (5%) : parfois + luxation antérieure de la TF.

Transversales pures (10%) : le trait est horizontal à travers les deux colonnes, respectant le toit.
- les fractures complexes : elles associent au moins 2 fractures élémentaires :
transversale et de la paroi postérieure (20%) (+ luxation postérieure de la TF).
En T (10%) : fracture transversale et trait ischio-pubien.
Des deux colonnes antérieure et postérieure (20%) avec une séparation entre le toit du cotyle et
l’aile iliaque = MAJEURE.
5. Traitement.
Il est IMPERATIF de réduire une luxation éventuelle avant tout traitement.
- traitement conservateur :
traction par une broche transcondylienne fémorale ou trans tibiale pendant 45 jours (but = éviter
que la TF ne bute sur la cavité cotyloïdienne).
Décharge avec deux cannes anglaises pendant 45 jours.
Délai de consolidation = 90 jours.
Indications : fracture articulaire, sans perte de congruence, sans déplacement, sans corps étranger
intra articulaire.
- traitement chirurgical :
indiqué dans les autres cas.
Objectif = restaurer l’anatomie articulaire.
Bilan radiologique par scanner au préalable.
Ostéosynthèse par vis, plaque ou broches par une ou plusieurs voies d’abord.
Délai de consolidation identique = 3 mois.
En général, on laissera le matériel en place.
- traitement des lésions associées : prévention thrombo-embolique, nursing.
- Soins et rééducation après consolidation :
Rééducation à la marche.
Récupération des amplitudes articulaire et entretient musculaire (peut démarrer avant la
consolidation).
Indications :
- chez le sujet jeune : on privilégie le traitement chirurgical qui va redonner son intégrité aux surfaces
articulaires.
- Chez les PA : on utilisera plutôt le traitement orthopédique car le geste chirurgical est lourd et il est moins
important chez les PA de rétablir l’intégrité des SA.
6. Evolution et pronostic.
- mise en jeu du pronostic vital : par les lésions associées.
- Urgence de la réduction d’une luxation de la tête fémorale associée.
- Délai de consolidation = 90 jours.
- Complications secondaires.
- La tête fémorale est vascularisée par l’artère circonflexe postérieure. Lors d’une atteinte de cette artère, il
y a un risque d’ostéonécrose de la TF.
- Pronostic fonctionnel :
Arthrose post traumatique qui va dépendre de l’importance du déplacement de la fracture et des
lésions cartilagineuses.
Ostéonécrose de la TF : surveillance clinique et radio pendant ans.
1
/
4
100%