VII – Contre-indications

Lautredoux Florent
Jégourel Pierre
18/01/2011
Dr Bruno Laviolle
Antagonistes de l'aldostérone:
diurétiques épargneurs de K+
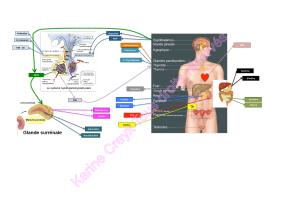
I. Introduction et rappel
Au niveau des tubes contournés distaux et des canaux collecteurs du rein, l'homéostasie
potassique est assurée par la pompe Na/K+ ATP dpdt.
Cette pompe sous l'action de l'aldostérone va réabsorber le sodium pour diminuer la diurèse
permettant ainsi une augmentation de la volémie pour compenser l'hypotension.
Il y aura une augmentation de l'excrétion de K+.
A l'inverse, les anti-aldostérones sont donc des diurétiques qui vont épargner le K+ et
augmenter la diurèse en augmentant l'excrétion de Na+.
Plus il y aura d'aldostérone dans le corps, plus l'effet de l'anti-aldostérone sera fort.
II. Mécanisme d'action
Les antialdostérones sont des stéroïdes de synthèse, ils se fixent au niveau de la membrane
cytoplasmique des minéralcorticoïdes, empêchant ainsi la migration du complexe formé
avec le récepteur vers le noyau de la cellule cible.
Il possède une forte liposolubilité.
III. Médicaments
-Par voie orale: Le spironolactone et l'éplérenone. Ces deux médicaments seront associés à
des diurétiques comme le fluorosémide et les thiazidiques. Traitement chronique.
-Par voie injectable seulement: Canrénoate de potassium. Traitement aigu.
Le spironolactone:
Antagoniste non sélectif des récepteurs minéral corticoïdes comme l'aldostérone mais aussi

la progestérone, les androgènes, les glucocorticoïdes...
Il y aura donc un retentissement endocrinien important (voir e.i)
L'éplérénone:
Antagoniste beaucoup plus sélectif des récepteurs à l'aldostérone.
→ En règle général, l'amplitude de l'effet natriurétique des antialdostérones dépend
essentiellement du niveau d'excrétion d'aldostérone par les corticosurrénales.
IV. Pharmacocinétique
Les 2 sont éliminés par voie rénale.
Spironolactone:
-Prise orale, absorption intestinale
-Métabolite (produit issu de la dégradation du pcp actif originel) actif (demi vie longue
~20h)
-Élimination urinaire
Eplérénone:
-Prise orale, absorption intestinale.
-Métabolisé via le cytochrome CYP3A4, aucun métabolite actf connu.
(Demi vie courte ~5h)
-Élimination urinaire.
V – Indications (selon le Vidal 2010)
Spironolactone:
- Hyper-aldostéronisme primaire, ou secondaire à un traitement diurétique
- HTA
- Etats oedémateux avec hyper-aldostéronisme secondaire :
o Oedèmes et ascite dans l’insuffisance cardiaque (IC)
o Ascite cirrhotique
o Syndrome néphrotique
Eplérénone :
- IC post-IDM (avec signes cliniques et FEVG <40%)
VI – Principaux effets indésirables (Vidal 2010)
Spironolactone (non-spécifique des récepteurs à l’aldostérone, donc plus d’EI) :
- Troubles endocriniens : gynécomastie, impuissance, troubles des règles…
(généralement réversibles à l’arrêt du traitement)

- Troubles digestifs (diarrhées, vomissements…)
- Eruption cutanée, somnolence, crampes
- Hyperkaliémie :
o Favorisée par une insuffisance rénale (IR) (défaut d’élimination) ou par des
associations (avec IEC, ARA2, ou supplémentation potassique)
o Risque de troubles du rythme (faire un ECG si suspicion d’hyperkaliémie)
Signes cliniques et kaliémie à surveiller de près
Eplérénone: mieux toléré: pas de troubles endocriniens.
- Hyperkaliémie
- Étourdissement, hypotension
- Troubles digestifs
- Éruption cutanée
- Anomalies de la fonction rénale
VII – Contre-indications
- IR sévère ou aiguë
- Insuffisance hépatique avancée
- Allergie à un composant
- Association à d’autres diurétiques hyperkaliémiants et à des sels de potassium
(supplémentation)
VIII – Etudes cliniques
A – Etude RALES (1999)
Effets de la spironolactone sur les patients souffrant d’IC sévère
Au sujet de la mortalité et de la morbidité, l’étude a montré une différence significative
d’efficacité par rapport au placebo.
Globalement, il y a un peu plus d’EI avec la spironolactone (mais il n’y a pas plus de
patients à arrêter leur traitement). Cependant, il n’y a pas de différence au niveau des
hyperkaliémies sévères.
Conclusion : bonne efficacité et bonne tolérance
B – Etude EPHESUS (2003)
Effets de l’éplérénone (associée à un traitement optimal) chez les patients souffrant d’IC
post-IDM (avec dysfonction ventriculaire gauche et signes cliniques d’IC).
L’éplérénone diminue la mortalité (risque de décès) et la morbidité (risque d’hospitalisation)
de causes cardio-vasculaires.

Par rapport au placebo, il y a plus d’hyperkaliémies sévères et moins d’hypokaliémies
sévères. Pour les autres critères, il n’y a pas tellement de différences.
Conclusion : l’association traitement optimal + éplérénone est efficace et bien tolérée.
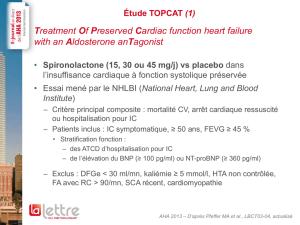
C – Etude EMPHASIS (janvier 2011)
Effets de l’association traitement habituel + éplérénone chez des patients souffrant d’IC
modérée. Etude sur 6000 patients.
L’étude montre une différence très significative : réduction importante de la mortalité et de
la morbidité.
Par ailleurs, on observe moins d’EI avec l’éplérénone qu’avec le placebo ! Il y a plus
d’hyperkaliémies, mais elles ne sont généralement pas sévères et n’induisent pas d’arrêt du
traitement. Il n’y a pas de différence au sujet de l’hypotension ou des effets endocriniens.
Conclusion : réduction du risque de décès et d’hospitalisations en cas d’IC modérée, avec
une bonne tolérance.
Il est donc probable d’avoir bientôt une nouvelle indication pour l’éplérénone dans l’IC
modérée.
Remarque «importante»:
Dans ces 3 études (comme dans la plupart des essais cliniques), le recueil systématique des
EI met en évidence des pourcentages très élevés: 70 à 80% tout EI confondus (aussi bien
pour le traitement que pour le placebo). En pratique courante, on est très loin de ces chiffres:
cela signifie qu’une majorité d’EI ne sont pas déclarés aux centres de pharmacovigilance.
1
/
4
100%