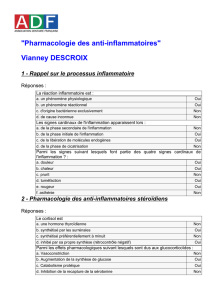
Comment choisir un AINS - Facultés de Médecine de Toulouse

N° 174 Prescription et surveillance des anti-inflammatoires
stéroïdiens et non stéroïdiens.
- Prescrire et surveiller un traitement par les anti-inflammatoires
stéroïdiens et non stéroïdiens, par voie générale et par voie locale
(P).
LES ANTI-INFLAMMATOIRES NON STEROIDIEN
MECANISMES D'ACTION
DONNEES DE PHARMACOLOGIE CLINIQUE
Les salicylés
Les autres AINS
Voies d'administration
Distribution
Demi-vies d'élimination plasmatique
Propriétés pharmacodynamiques
Métabolisme
CLASSIFICATION
EFFETS INDESIRABLES
Complications digestives
Complications cutanéo-muqueuses
Complications hématologiques
Complications rénales
Complications neurologiques
Réactions d'hypersensibilité
Complications diverses
INTERACTIONS MEDICAMENTEUSES
Les AINS peuvent modifier l’activité d’autres
médicaments
Inversement
RMO
MODE D'EMPLOI DES AINS
INDICATIONS
Maladies ostéo-articulaires
Traumatologie et pathologies externes
Pathologies internes
Pédiatrie
Contre-indications
Comment choisir un AINS ?
Critères liés au médicament
Critères liés au malade
Les quatre catégories d'AINS
CONCLUSION
TABLEAUX
Tableau I : classe chimique, liste et demi-vie
d'élimination sérique des 19 AINS du marché
Tableau II : Risque relatif de complications
digestives des AINS
Tableau II : données pratiques sur les AINS
(salicylates exclus)
FIGURES
Fig. 1 : métabolisme de l’acide arachidonique
Fig. 2 : les deux cyclo-oxygénases (COX-1 &
COX-2)
Les anti-inflammatoires non stéroïdiens (AINS) représentent un groupe de substances chimiques
qui permettent de réduire ou de supprimer les conséquences de la réaction inflammatoire sans
préjuger de l'étiologie ni du mécanisme de celle-ci. Leur prescription est fréquente car ils sont

employés dans de nombreuses affections où un tel processus inflammatoire est en cause
(rhumatologie, traumatologie, stomatologie, ORL, urologie, gynécologie, …). Le nombre croissant
d'AINS est profitable aux patients car la réponse thérapeutique est soumise à de grandes variations
individuelles et un choix étendu augmente les chances de trouver un médicament à la fois efficace
et bien toléré pour un malade donné. C’est la classe thérapeutique la plus prescrite au monde (4 à 9
% de toutes les prescriptions dans les pays industrialisés). La part de l'auto-prescription semble
croissante dans cette consommation : 30 millions de personnes en consomment chaque jour et 30
milliards de comprimés sont consommés sans ordonnance par an aux seuls USA.
Les AINS, acides faibles, liposolubles, chimiquement très différents les uns des autres, ont en
commun certaines propriétés :
- une action anti-inflammatoire mais aussi antalgique et antipyrétique,
- une activité biologique sur les médiateurs de l'inflammation, notamment en inhibant la synthèse
des prostaglandines,
- des effets secondaires communs, au premier rang desquels une toxicité gastro-duodénale plus on
moins importante.
MECANISMES D'ACTION
A l'échelle cellulaire, les mécanismes d'action restent encore imparfaitement connus, mais on sait
que les AINS :
- diminuent la production de radicaux libres responsables des lésions tissulaires du foyer inflam-
matoire,
- inhibent plusieurs enzymes membranaires des poly-nucléaires neutrophiles, des macrophages et
des plaquettes,
- stabilisent les membranes lysosomiales, limitant la libération d'enzymes,
- inhibent la formation des kinines,
- inhibent l'incorporation de l'acide arachidonique dans la membrane cellulaire du macrophage
- inhibent la migration leucocytaire et leur chimiotactisme.
a) Ils ont également des effets variables selon la molécule sur le taux des protéoglycanes et leur
synthèse dans le cartilage.
- mais surtout, ils inhibent la synthèse des prostaglandines en bloquant l’activité de la cyclo-oxygé-
nase (COX), enzyme qui transforme l’acide arachidonique venu des phospholipides
membranaires, en prostaglandines (fig. 1). Cette inhibition peut être irréversible (aspirine) ou
réversible (les autres AINS). Elle explique en partie les propriétés des AINS (anti-inflammatoire,
antipyrétique, antalgique et antiagrégant plaquettaire) mais aussi la plupart de leurs effets
indésirables (toxicité digestive, bronchospasme, prolongement du temps de gestation, …),
Depuis 10 ans, on sait en outre qu’il existe deux iso-enzymes de la COX (fig. 2) :
b) La COX-1, physiologiquement présente dans la plupart des tissus,
induit la production de PG « physiologiques » variables selon le tissu
considéré : les plaquettes libèrent de TXA2, agent vasoconstricteur et
agrégant, les cellules endothéliales synthétisent surtout de la PGI2
(prostacycline) aux effets contraires. La PGI2 prédomine aussi dans la
muqueuse gastrique exerçant une activité cytoprotectrice. L’inhibition
de la COX-1 par les AINS est responsable des complications de ces
molécules.
c) La COX-2, inductible, produite par les cellules de l’inflammation
(macrophages, synoviorthèses), absente ou faiblement présente dans
les tissus dans les conditions physiologiques (synthèse de PGI2 dans
les cellules endothéliales, de PGE2 dans le rein), Au cours de
l’inflammation, cette COX-2 inductible est synthétisée sous
l’influence de cytokines pro-inflammatoires telle l’IL-1. Son
inhibition explique l’efficacité des AINS.

Le but de plusieurs compagnies pharmaceutiques a été de développer des AINS anti-COX-2
sélectifs ou « coxibs » ayant la même efficacité que les AINS classiques mais n’ayant pas la même
toxicité, notamment digestive.
DONNEES DE PHARMACOLOGIE CLINIQUE
LES SALICYLES
L'aspirine ou acide acétylsalicylique est absorbé dans l'estomac mais surtout dans le grêle. La
vitesse d'absorption dépend de la posologie, de la vacuité gastrique (plus rapide à jeun), de la forme
galénique (les formes hydrosolubles et tamponnées sont plus rapidement absorbées, les formes à
délitement entérique, plus lentement). L'acide acétylsalicylique est hydrolysé en acide salicylique -
le métabolite actif - dans l'intestin et le foie. Il est fortement lié à l'albumine plasmatique. Sa
fraction libre, responsable de son activité pharmacologique, augmente en cas d'hypoalbuminémie
(insuffisance hépatique, syndrome néphrotique, …). Cette affinité explique les interactions avec
d'autres substances acides fixées sur les mêmes sites de liaison, dont la fraction libre est ainsi aug-
mentée (anticoagulants coumariniques, sulfamides hypoglycémiants, …). Il diffuse dans les
différents liquides biologiques (synovial, céphalo-rachidien, pleural, …), le lait maternel, la salive
et à travers le placenta. Les salicylés sont éliminés par voie rénale : après filtration glomérulaire, ils
subis-sent une sécrétion tubulaire proximale puis une réabsorption tubulaire distale d'autant plus
importante que les urines sont plus acides. L'alcalinisation des urines, préconisée au cours des
intoxications aiguës, favorise l'élimination du salicylate en augmentant son degré d'ionisation.
Lors d'une utilisation prolongée, surtout chez l'enfant, le contrôle thérapeutique s'impose en dosant
la salicylémie au 7e jour du traitement, une à trois heures après l'administration du médicament. Les
concentrations thérapeutiques doivent être comprises entre 150 et 250 µg/ml.
L'aspirine est un antalgique et un antipyrétique très utilisé. Son action anti-inflammatoire ne
s'observe que pour des posologies supérieures à 2 g/j. A fortes doses (à partir de 4 g/j) elle a un
effet uricosurique alors qu'à faibles doses elle possède un effet uricorétenteur. Enfin, son effet anti-
agrégant plaquettaire s'observe pour des posologies de 300 à 500 mg par semaine.
LES AUTRES AINS
Voies d'administration
Voie orale
L'absorption est rapide et quasi complète. La prise de l'AINS au cours d'un repas ou avec un
médicament antiacide retarde son absorption sans affecter sa biodisponibilité. Certains artifices
galéniques permettent une libération prolongée (LP) du produit dans la lumière intestinale ou en-
core combinent libération immédiate et progressive (Bi-profénid®, Chrono-indocid®).
Voie rectale
Les suppositoires sont résorbés plus lentement et plus irrégulièrement que les formes orales.
Voie parentérale
La voie IM est disponible pour bon nombre d'AINS. Elle n'améliore pas la biodisponibilité du
médicament. Seul le Profénid® peut être administré IV (en perfusion seulement).
Voie percutanée
Certains AINS peuvent être administrés sous forme de pommade, de gel ou de patch. Une fraction
variable mais toujours minime du produit passe dans la circulation générale.

Distribution
Les AINS sont fortement liés aux protéines plasmatiques (de l'ordre de 99 % le plus souvent) ce qui
donne à ces médicaments la possibilité de déplacer d'autres molécules liées à ces protéines. Seule la
partie non liée aux protéines est pharmacologiquement active.
Les AINS franchissent les barrières placentaire et hémato-méningée et passent dans le lait maternel.
Ils ont une concentration plus durable dans les liquides biologiques (notamment le liquide synovial)
que dans le sérum.
Pour agir, les AINS doivent atteindre le siège de l'inflammation et éventuellement traverser des
barrières comme la membrane synoviale. La liposolubilité de ces médicaments détermine ce
passage. La liaison avec la sérum-albumine ne limite pas la diffusion puisqu'il existe une
augmentation de la perméabilité capillaire aux protéines dans les tissus enflammés. Les AINS
atteignent des concentrations tissulaires suffisantes pour qu'il ne soit pas nécessaire de les
administrer localement. Leur demi-vie d'élimination tissulaire est en général plus longue que leur
demi-vie plasmatique, ce qui explique que les AINS à demi-vie courte ont une action plus
prolongée que ne le laisse prévoir l'évolution de leurs concentrations sériques. Ils n'ont pas d'action
sur la vitesse de sédimentation ou sur les protéines de l'inflammation. Alors qu'il n'existe presque
aucune corrélation entre le taux plasmatique d'un AINS et son activité clinique, une corrélation a pu
être établie entre l'amélioration des paramètres cliniques de poly-arthritiques et la concentration à
l'état d'équilibre (après plusieurs jours d'administration) de la fraction libre synoviale de
kétoprofène ou de naproxène.
Demi-vies d'élimination plasmatique (tableau I)
D'un point de vue clinique, les AINS peuvent être divisés en deux groupes : ceux à demi-vie courte,
nécessitant 3 à 4 prises par jour, et ceux à demi-vie longue, qui peuvent n'être administrés qu'une à
deux fois par jour. Les AINS à demi-vie longue permettent d'espacer les prises et de diminuer ainsi
le nombre de comprimés ingérés par jour. On peut ainsi stabiliser une spondylarthrite ankylosante
avec un comprimé de phénylbutazone deux fois par semaine seulement.
Cependant, les demi-vies sont un reflet incomplet de la durée moyenne d'action de ces
médicaments car
(i) certains ont des métabolites actifs à demi-vie plus longue,
(ii) les variations d'un sujet à l'autre sont assez importantes surtout pour les AINS à demi-
vie longue,
(iii) il a été constaté des durées d'action bien supérieures à la demi-vie sérique avec des
AINS à demi-vie courtes (les explications possibles sont nombreuses : action de l'AINS
même à des taux sériques très bas, diffusion tissulaire lente, existence de rythmes
circadiens de l'inflammation, …).
Propriétés pharmacodynamiques
Action antipyrétique
Les AINS diminuent la fièvre, quelle que soit son origine, en contrariant la synthèse des PGE2,
induite par l'action de l'IL-1 sur le centre hypothalamique de la thermorégulation. Ils n’induisent
pas d’hypothermie chez le sujet normal.
Action antalgique
Les AINS sont des antalgiques périphériques. Ils agissent au sein du foyer algogène, là où les PG
jouent un rôle étiopathogénique dans la nociception. Une action centrale, démontrée pour certains
AINS (kétoprofène), est de mécanisme méconnu.

Action anti-inflammatoire
Cette action est souvent intriquée avec la précédente. Les AINS agissent surtout sur la composante
précoce, vasculaire de l'inflammation, responsable de la tétrade classique “douleur, rougeur,
chaleur, tumeur”.
Action antiagrégante
Elle est le fait de tous les AINS mais surtout de l'aspirine dont l'action sur la cyclo-oxygénase est
irréversible. Or la voie de la cyclo-oxygénase conduit à la formation de TXA2 (thromboxane A2),
puissant agent agrégant et vasoconstricteur. L'effet antiagrégant de l'aspirine ne requiert que de
faibles doses (< 300 mg/j) et persiste environ une semaine après l'arrêt du traitement.
Action sur l'acide urique
La phénylbutazone et l'aspirine à fortes doses (≥ 4 g/j) sont uricosuriques. L'aspirine inverse cet
effet et devient uricorétentrice (donc hyperuricémiante) pour des doses inférieures à 2g/j.
Métabolisme
La principale voie catabolique des AINS est hépatique. Cette dégradation est proportionnelle à la
concentration plasmatique du produit. Les métabolites sont soit actifs eux aussi (ex :
phénylbutazone), soit inactifs (ex : indométacine). Certains AINS sont des “prodrogues” : seuls
leurs métabolites sont actifs (ex : sulindac); ils seraient ainsi moins agressifs pour la muqueuse
gastrique.
L'élimination se fait principalement par voie rénale et la demi-vie des AINS est augmentée en cas
d'insuffisance rénale. L'excrétion biliaire avec cycle entérohépatique est également une voie
d'élimination pour certains AINS.
CLASSIFICATION
L'ancêtre est représenté par l'aspirine qui reste une substance de référence car efficace et bon
marché. L'emploi des salicylés est très ancien puisque Hippocrate recommandait les feuilles de
saule et le jus de peuplier qui en renferment. Synthétisé au milieu du XIXe siècle, l'acide acétyl-
salicylique a été introduit en thérapeutique il y a plus de 100 ans (1881).
Il faut attendre les années 50 pour qu'une nouvelle classe d'AINS apparaisse avec la
phénylbutazone, suivie dans les années 60, par l'indométacine, et, dans les années 70, par les AINS
de deuxième génération qui visent à réduire les effets secondaires des classes plus anciennes tout en
conservant une activité anti-inflammatoire suffisante.
Dans les années 80, les efforts de l'industrie pharmaceutique ont porté sur l'amélioration de la
tolérance et sur la mise au point de formes galéniques permettant d'augmenter l'observance en
diminuant le nombre de prises quotidiennes ou en proposant des voies d'administration plus variées
(suppositoire, IM).
Enfin, des AINS ayant un rapport COX-1/COX-2 bas font leur apparition sur le marché français
(mélodica, nabumétone, nimésulide) et, en 2000, apparaissent les coxibs (celecoxib, rofécoxib).
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
 29
29
 30
30
 31
31
 32
32
1
/
32
100%