Facteurs de risque et stratification du risque cardio

Facteurs de risque et stratification du risque cardio-
vasculaire.
I- introduction :
le mot risque : dérivé de latin «rescare», rocher escarpé : ce qui coupe,
designe un danger, un inconvénient plus ou moins prévisible.
En médecine, le risque cardio-vasculaire regroupe une catégorie
d'accidents qui reposent sur une base commune : l'atteinte du coeur et
des vaisseaux par l'athérosclérose.
Les atteintes cardiaques :
insuffisance cardiaque.
Insuffisance coronarienne : cardiopathie ischémique ; avec
l'angine de poitrine et l'infarctus du myocarde (IDM).
Les atteintes vasculaires : touchant la plupart des organes
préférentiellement le cerveau et, les reins , le coeur et les
membres inférieurs.
II- définitions :
facteurs de risque ou marqueurs de risque cardio-vasculaire :
A-facteur de risque cardio-vasculaire :
4 critères sont nécessaires :
être fortement associé au risque de la maladie.
Être universellement associé au risque.
Être associé au risque indépendamment des autres facteurs déjà
reconnus.
Avoir indienne direct de cause à effet : exemple hypertension artériel. (~
La disparition du facteur de risque conduit à la diminution de la maladie).
2- les marqueurs de risque :
doit satisfaire aux trois premiers critères. La relation avec le risque est
indirecte mais l'appréciation est plus facile.
Le marqueur de risque est une condition associée à la maladie sans
nécessairement un lien.
On entendant par facteur ou marqueur de risque cardio-vasculaire tout état
physiologique, pathologie ou habitude de vie susceptible de s'associer à une
incidence accrue de la maladie cardio-vasculaire.
Exemple la survenue de la coronaropathie chez un tabagique chronique.

3- notions de risque absolu ou global :
probabilité pour un individu donné de faire un accident vasculaire cérébral, Ou un
avènement cardio-vasculaire dans un temps donné : c'est une mesure de la
menace exercée sur l'individu du fait de la présence d'un niveau tensionnel élevé
et/ou d'autres facteurs de risque associés.
C'est un risque global : les facteurs de risque agissant de façon multiplicative.
Peut être utilisé pour toutes les populations.
4- notions de risque relatif :
c'est un rapport entre le risque d'un sujet avec le facteur de risque (une
pression artérielle élevée) est celui d'un individu similaire mais sans
facteur de risque (exemple : normotendu).
Le risque relatif met en évidence le poids d'une hypertension artérielle
dans la survenue de l'événements coronaires ou cérébraux vasculaires. Ne
peut être utilisé pour un risque faible (incidence faible).
Un risque relatif de 1 signifie que le facteur n'a aucun effet.
Un risque relatif compris entre 0 et 1 signifie que le risque diminue en
présence du facteur.
Un risque compris entre un élève finit signifie que le risque augmente.
Le rapporte des côtes au ODDS Ratio, exprime le même concept que le
risque relatif P (1-P) où P : probabilité d'un événement.
Le concept de risque absolu et de risque relatif s'utilisent en médecine
dans deux circonstances : estimé le risque artériel d'un individu donné,
mesurer le bénéfice d'une thérapeutique.
Exemple :
incidence : événement clinique à 10 ans.
100 sujets avec le facteur de risque→ 10 (10 %)
100 sujets sans facteur de risque→ 5 (5 %)
risque relatif→ 2 (10 %/5 %)
risque absolu →10 %
II- identifications des différents facteurs de risque cardio-
vasculaire :
de nombreux facteurs ont été identifié, ils n'ont cependant pas le
même poids et ont leur propre organes cibles, d'autres sont en cours
d'évaluation.
Les facteurs de risque sont placés en deux groupes constitutionnels et
environnementaux.

A- les facteurs de risque cardio-vasculaire constitutionnel : non modifiables.
1-âge :
les lésions d'athérosclérose apparaissent précocement et s'aggravent avec l'âge,
ce qui reflète la durée d'exposition d'un individu aux autres facteurs de risque
cardio-vasculaire.
2-sexe :
l'homme a risque d'athérosclérose plus élevée que la femme ; cette protection
est liée à l'influence bénéfique au projet naturel sur le profil lipidique, la
sensibilité à l'insuline et sur la pression artérielle , et disparaît 10 à 15 ans après
la ménopause .
Il est actuellement prouvé que le traitement hormonal substitué n'est pas
protecteur ; il augmente le risque de la maladie cardio-vasculaire.
3-l'hérédité :
les antécédents familiaux de maladie cardio-vasculaire augmentent le
risque cardio-vasculaire
père 55 ans et mère 65 ans : décès ou AVC.
Notions facilement accessibles interrogatoire.
B- facteurs de risque environnementaux ou modifiables :
1-diabète :
associé à l'augmentation de risque cardio-vasculaire.
Pour le diabète du type 1 : le risque apparaît dès l'âge de 30 ans, il est
d'autant plus importante que le contrôle glycémie est mauvais et qu'il y a
néphropathies.
Le diabète type 2 l’intolérance au glucose : sont associés à un risque
cardio-vasculaire majeur,, en raison de l'association à d'autres facteurs
de risque comme hypertension artérielle, l'obésité surtout androïde
(obésité autour de l’ abdomen de façon centrale).
2-hypertension artériel :
PAS140 mm Hg et/ou PAD 90 mm Hg.
Pour le risque d’ AVC : relation continue sans effet seuil.
Pour le risque coronarien : relation continue avec effet seuil : 115 /75 mm
Hg.
Exemple : HTA PAS = 160 mm Hg risque d'AVC +
HTA/PAS = 200 mm Hg risque d'AVC augmenté + + +
3-tabac :
en plus de son effet carcinogène, le tabagisme est un facteur de risque majeur
d'athérosclérose qu'il soit actif ou passif effet délétères liés à la quantité
quotidienne consommée ; l'âge de début et la durée de l'exposition : chiffré en
paquets/année (nombre de paquets /jour x le nombre d'années d'exposition).

Mécanisme : stress oxydatif vasoconstriction, hémoconcentration,
hyperfibrinémie : agression de l'endothélium vasculaire.
4-dyslipidémie :
facteurs de risque important pour les coronaropathies, l'élévation du cholestérol
total et de sa fraction LDL ; diminution du HDL .
5- obésité :
Evaluer par l'indice de masse corporelle (IMC)
indice de masse corporelle = poids /taille2
surpoids : indice de masse corporelle > 27
obésité : indice de masse corporelle > 30
obésité morbide : indice de masse corporelle > 40
ces l'obésités androïdes avec une élévation de la masse grasse intra abdominal
qui augmente le le plus risque cardio-vasculaire, et elle est mesurée par la
circonférence abdominale (<102 cm chez l'homme et <88 cm chez la femme).
6-syndrome métabolique :
C’est une entité clinico- biologique, définie par l'association d’au moins trois des
facteurs de risque suivants :
glycémie1,10g/l
tension artérielle 130/85 mm Hg (tension normale haute)
triglycérides1,5g/l
HDL cholestérol 0,4g/l
obésité androïde.
7-autres facteurs de risque : de plus en plus nombreux.
Hypertrophie ventriculaire gauche
la sédentarité
la micro albuminurie de 24 h
les facteurs psychosociaux
traitement hormonal de la ménopause
traitement substitutive de la ménopause : augmente le risque de survenue
d'événements cardio-vasculaires, d'événements thrombo-emboliques et
d'AVC chez les femmes ménopausées avec ou sans antécédent cardio-
vasculaire.
...
8-nouveaux marqueurs de l'inflammation :

a-hyperhomocysteinémie :
associés à un risque d'événements cardio-vasculaires accrus quelques soit le
territoire, l'acide folique permet de diminuer l’homocysteinémie plasmatique,
mais en cours évaluation.
b- fibrinogène : son élévation est un marqueur de risque indépendant.
c-CRP : son élévation est un marqueur de risque d'événements cardio-vasculaires
indépendant.
IV- évaluations de risque cardio-vasculaire :
tout les facteurs de risque cardio-vasculaire non pas le même poids, l'association
de deux ou plusieurs facteurs de risque ont un effet exponentielle et non
additif. Les calculs de risque absolu sont issus de grandes études
épidémiologiques.
Les facteurs de risque majeur reconnu pour le calcul de risque cardio-vasculaire
global sont:
âge
sexe
tabac
le diabète
hypertension artériel
hyper cholestérolemie
notions de maladie cardio-vasculaire dans la famille.
Et bourrelet équation de framinghan : en ajoute l'hypertrophie ventriculaire
gauche.
Ces différents facteurs de risque cardio-vasculaire sont affectes chacun
d’unscores logiciel de calculs de risque : équation établie à partir des études de
population : la plus utilisée : l'équation de framinghan.
tables de risques :, ces tableau permet approcher le risque avec une
précision moindre, exemple :OMS99 coronary risk charts de l’ESC.
(Voir tableau)
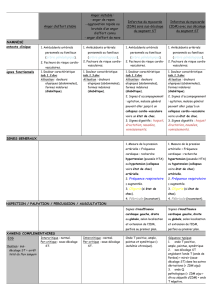
V- stratifications du risque cardio-vasculaire :
exemple de stratification du risque chez l'hypertendu recommandation
europeennes (voir tableau).
VI- la préventions cardio-vasculaires :
A-prévention primaire :
1-population cible :
patient indemne de toute pathologie cardiaque ou vasculaire décelable.
2-objectifs :
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
 29
29
 30
30
 31
31
 32
32
 33
33
 34
34
 35
35
 36
36
 37
37
 38
38
 39
39
1
/
39
100%