Sources et limites de la croissance

L’impact des variables économiques et démographiques
sur le financement de la protection sociale
Indications complémentaires/ 3 sujets potentiels
Introduction
Recherche : qu’est-ce que la protection sociale ?
I Le financement des régimes de retraite
1) Les régimes de retraite
a) les deux logiques
Document 1 : qu’est-ce qui caractérise un système de retraite
par répartition ? Quel système a choisi la France, quand, et
pour quelles raisons ? Document 1 : qu’est-ce qui caractérise
un système de retraite par capitalisation ?
b) le système français
Document 2 : rappelez ce qu’est la CNAV et d’où
proviennent ses ressources ?
2) Les difficultés du système français
Document 2 : quel problème traduit le graphique ? Document
3 : comment devrait évoluer le « besoin de financement » de
la CNAV dans les prochaines années ? Document 4 comment
a évolué le ratio de dépendance depuis 1975 ? Document 5 :
quelles raisons démographiques peut-on donner à sa
diminution ? Quelles raisons économiques peut-on ajouter ?
3) Les évolutions envisageables
a) les 3 leviers d’action
Document 3 : quels sont les 3 leviers d’action sur lesquels on
peut agir pour rééquilibrer les comptes de la CNAV ?
Document 6 quelle lecture faites-vous des 3 données de la
génération née en 1938 ?
b) le sens des réformes entreprises
Document 7 : pour chacune des mesures prises, vous
indiquerez à quel levier il est possible de la rattacher.
c) la capitalisation une solution ?
II La gestion des systèmes de santé
1) L’organisation des systèmes de santé
a) les différents systèmes de santé
Recherche : qu’est-ce que la CNAM ? Comment est-elle
financée ? Qu’est-ce que le National Health Service, comment
est-il financé ?
b) les dépenses de santé en France
Document 8 : en manipulant les données et en une phrase,
résumez l’évolution des dépenses de santé depuis 1980.
Document 9 : comment expliquer la croissance des dépenses
de santé ? Document 10 : quelles observations peut-on faire
sur l’évolution du déficit de la CNAM ?
2) Asymétries d’information et gestion du système de santé
Recherche cours 1ère : quand dit-on qu’il y a asymétrie
d’information entre deux agents économiques ? donnez un
exemple précis d’asymétrie d’information
a) la sélection adverse
Document 11 : qu’est-ce qu’ignore l’assureur ? Expliquer le
sens du passage souligné. A quoi cela conduit-il ?
b) l’aléa moral
Document 12 : reconstituez une définition simple de la notion
d’aléa moral. Quels sont les deux formes que peut prendre
l’aléa moral ? Dans les deux cas quelles en sont les
conséquences sur la dépense de santé ? Dans le cas de la
deuxième forme qui peut en être à l’origine de l’aléa ?
3) Les tentatives de régulation des dépenses de santé
Document 13 : qu’est-ce que le ticket modérateur ? Qu’est-ce
qu’une franchise ? Aux conséquences de quelle asymétrie
essaient de répondre ces mesures ? Document 14 : quels sont
les deux grands modes de paiements des actes médicaux ? Sur
quel aléa moral ces modalités agissent-elles ? Qu’est-ce qui
permet de justifier le passage souligné ? Document 15 : quelle
asymétrie d’information visent à réduire les assureurs ?
Quelles sont les deux techniques possibles ?
Document 17 :pourquoi payer comme un malade
alors qu’on est pas malade ?
Conclusion
Notions essentielles
Acquis de première
Répartition/capitalisation,
taux de remplacement,
ratio de dépendance,
incitations pécuniaires,
aléa moral, sélection
adverse.
prélèvements obligatoires, production
marchande et non marchande, asymétries
d'information, revenus de transfert,
solidarité, État-providence
- On exposera les principes de base des deux grands types de
régimes de retraite (répartition et capitalisation).
- On montrera comment la gestion des systèmes de santé est
confrontée à la question de l'articulation entre une régulation
marchande et une régulation administrée : dans les deux cas se
posent des problèmes d'incitation et d'asymétrie d'information
(tarification à l'acte ou budget global, liberté d'installation et
équité dans l'offre de soin, ticket modérateur, etc.).
- On s'interrogera sur les choix possibles en matière de ressources
de ces régimes, de taux de remplacement, de durée de cotisation.
« l’asymétrie informationnelle conduit
au développement d’aléas moraux (ex
post) et de sélection adverse nuisibles à
l’efficience des politiques sanitaires…. »
Ouai ! ben, m’est avis que le prof a grave
fumé la moquette...
- On exposera les principes de base des deux grands types de
régimes de retraite (répartition et capitalisation).
- On s'interrogera sur les choix possibles en matière de ressources
de ces régimes, de taux de remplacement, de durée de cotisation.
- On montrera comment la gestion des systèmes de santé est
confrontée à la question de l'articulation entre une régulation
marchande et une régulation administrée : dans les deux cas se
posent des problèmes d'incitation et d'asymétrie d'information
(tarification à l'acte ou budget global, liberté d'installation et
équité dans l'offre de soin, ticket modérateur, etc.).

Dossier documentaire
Document 1
Dans un système de retraite par répartition, les
cotisations, versées par les actifs au titre de l’assurance
vieillesse, sont immédiatement utilisées pour payer les
pensions des retraités. Ce système repose donc sur une forte
solidarité entre générations. Son équilibre financier dépend du
rapport entre le nombre de cotisants et celui des retraités. Les
taux de croissance des revenus et de la population active
occupée constituent dès lors les deux principaux facteurs
d’évolution.
Dans un régime de retraite par capitalisation, la
logique est différente : les actifs d’aujourd’hui épargnent en
vue de leur propre retraite. Les cotisations font l’objet de
placements financiers ou immobiliers, dont le rendement
dépend essentiellement de l’évolution des taux d’intérêt. Cette
capitalisation peut être effectuée dans un cadre individuel ou
collectif (ex : accords d’entreprise).
Les premières assurances sociales mises en place
dans les années 1930 reposaient sur un système de retraite par
capitalisation. Mais au sortir de la guerre, l’idée de solidarité
s’est imposée. Les ordonnances de 1945 créant la sécurité
sociale ont institué un régime par répartition, qui prévaut
encore aujourd’hui pour les régimes de base et
complémentaires. Toutefois, plusieurs pays, face notamment
aux difficultés de financement des retraites, ont décidé
d’introduire une dose de capitalisation privée dans leurs
systèmes de protection sociale (ex : Allemagne en 2001).
www.vie-publique.fr/decouverte-institutions/finances publiques
Document 2 Solde annuel de la CNAV
(en milliards d’euros)
Document 3
Les dépenses de retraite représentaient, en 2008,
13,4% du PIB. Le besoin de financement du système de
retraite était estimé pour la même année à 11 milliards
d’euros, soit 0,6% du PIB. Dans le scénario économique
central du Conseil d’orientation des retraites (COR), et en
l’absence de réforme, ces dépenses atteindraient 14,5% du
PIB en 2015 et 15,1% en 2030. Le besoin de financement du
système serait de 1,8 point de PIB en 2015 et de 2,5 en 2030.
Afin de restaurer l’équilibre financier du système de retraite à
cet horizon, il faudrait diminuer le rapport entre pension
moyenne nette et revenu moyen net des actifs de 8,7%, ou
augmenter le taux de prélèvement de 5,6 points, ou encore
relever l’âge effectif de liquidation de la retraite d’un an et
demi. http://www.vie-publique.fr
Document 4
Cotisants, retraités et rapport démographique
(ratio de dépendance) du régime général
(3) nombre de cotisants/nombre de retraités.
Source : Caisse nationale d'assurance vieillesse.
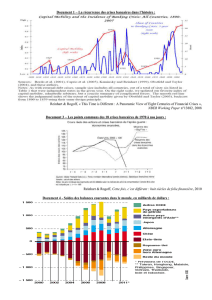
Document 5
Depuis deux décennies, la question des retraites
occupe régulièrement le devant de la scène publique. Les
craintes concernant la viabilité des systèmes de retraite
s’appuient sur deux constats.
Le premier, d’ordre démographique, est commun à tous les
pays industrialisés : le vieillissement continu de la population,
résultant de l’allongement constant de l’espérance de vie et de
la baisse du taux de fécondité, contribue à l’accroissement
structurel du poids des plus de 60 ans dans la population. Il est
égal à 28 % en 2005 et devrait atteindre 32% en 2060. Cette
évolution à long terme est aggravée depuis quelques années
par un phénomène plus conjoncturel : l’accès à la retraite des
classes d’âge nombreuses de l’après-guerre entraînant une
augmentation du nombre de retraités et des dépenses du
système de retraite.
Le second constat, d’ordre économique et social, est
plus spécifique à l’Europe continentale et particulièrement
accentué en France : il s’agit de la diminution de la durée de la
vie active. Elle s’explique à la fois par une entrée plus tardive
des jeunes sur le marché du travail (22 ans aujourd’hui contre
18 il y a 30 ans) et par une diminution importante de l’âge
moyen de cessation d’activité (58,9 ans contre 62,4 ans) qui
tient à la chute du taux d’activité des salariés âgés de 55 à 64
ans (40% contre 60% il y a 30 ans). La réduction du nombre
de cotisants, accentuée par les périodes de chômage et
d’inactivité, se traduit par une baisse des ressources du
système.
www.vie-publique.fr/decouverte-institutions/finances publiques
Document 6

Document 7 Les réformes successives depuis 20 ans
Les pouvoirs publics français ont, depuis le début des
années 1990, mis en œuvre des réformes importantes.
La loi du 22 juillet 1993 sur les pensions de retraite et la
sauvegarde de la protection sociale a réformé les retraites du
secteur privé en instaurant la revalorisation des pensions en
fonction des prix et non plus des salaires, en relevant la durée
d’assurance pour ouvrir droit à pension à taux plein de 150 à
160 trimestres et en modifiant les années prises en compte
pour le calcul du salaire de référence (passage des 10 aux 25
meilleures années).
Elle a été suivie en 1996 de mesures de rééquilibrage pour les
régimes complémentaires des salariés du privé (ARRCO et
AGIRC) : hausse du taux de cotisation et diminution du
rendement.
En 1999, un fonds de réserve pour les retraites a été institué,
qui doit permettre de constituer une réserve d’épargne
collective suffisante afin de lisser les efforts de financement
des régimes entre 2020 et 2040 liés à l’arrivée des classes
nombreuses à l’âge de la retraite.
La loi du 21 août 2003, entrée en vigueur au 1er janvier 2004,
avait deux objectifs :
- l’alignement des conditions de départ à la retraite de la
fonction publique sur celle des assurés du secteur privé :
alignement de la durée de cotisation nécessaire pour une
retraite à taux plein, indexation des pensions sur les prix et
non plus sur le point de la fonction publique ;
- l’adaptation des paramètres du système au vieillissement et
l’introduction d’une plus grande liberté dans les conditions de
départ : la durée de cotisation nécessaire pour obtenir une
retraite à taux plein augmentera parallèlement à
l’augmentation de l’espérance de vie ; il est possible de partir
plus tôt avec une baisse de la pension (décote) ou de retarder
son départ pour accroître le montant de sa retraite (surcote).
Cette loi a également créé deux dispositifs d’épargne salariale
facultatifs : un contrat individuel, le PERP (Plan d’épargne
retraite populaire) et un contrat collectif, en entreprise, le
PERCO (Plan d’épargne pour la retraite collective), qui
viennent compléter les dispositifs créés en 2001.
Enfin, la loi du 9 novembre 2010 s’articule autour de deux
séries de mesures :
- des mesures visant à relever l’âge de la retraite : relèvement
progressif de 60 à 62 ans de l’âge d’ouverture des droits à la
retraite, relèvement progressif de l’âge de liquidation d’une
retraite sans décote de 65 à 67 ans ;
- des mesures visant à accroître les recettes du système de
retraite : alignement des cotisations retraite des fonctionnaires
sur celles des salariés, hausse des prélèvements pesant sur les
ménages et sur les entreprises. http://www.vie-publique.fr/
Document 8 : Evolution des dépenses de santé
Années
Consommation soins
et biens médicaux
(% du PIB)
1980
6,2
1985
7,1
1990
7,4
1995
8,2
2000
8
2005
8,8
2009
9,2
Document 9
Causes de l’augmentation des dépenses de santé sur le long
terme
Facteurs démographiques :
- augmentation de la population : c’est un facteur mécanique
sur lequel on ne peut agir. Plus la France compte d’habitants,
plus la consommation totale de soin augmente en volume
- vieillissement de la population : une personne de 80 ans
coûte 4 à 5 fois plus chère qu’une personne de 20 ans.
Augmentation du niveau de vie : Les dépenses de santé sont
ce que les économistes appellent un bien supérieur : elles
augmentent beaucoup plus vite que le PIB et ce dans tous les
pays et quels que soient le financement (public ou privé) ou
l’organisation des dépenses de santé (libérale, publique ou
mixte)
Progrès technique : à la différence des autres secteurs
économiques, le progrès technique dans le domaine de la
santé n’entraine pas nécessairement des gains de productivité.
Bien plus, ce progrès entraine bien souvent des coûts
supplémentaires : traitements plus efficaces mais aussi plus
chers, coût élevé du matériel médical (IRM, etc).
Dans les 20 ans à venir, l’augmentation des dépenses de santé
va donc se poursuivre. La seule question est celle-ci :
comment va-t-on financer cette augmentation ?
Document 10
Solde du régime général et de la CNAM
(milliards d’euros courants)
Document 11
Un problème classique sélection adverse (anti-
sélection) est celui des assurances. Par exemple, une
compagnie d’assurance veut émettre une nouvelle police
d’assurance médicaments au Canada qui couvre le
remboursement de tous les médicaments sans questionnaire de
santé, et décide de ne pas moduler la prime d’assurance en
fonction du risque du patient, mais plutôt d’un taux moyen
pour chaque patient selon ces estimations et prédictions
basées sur des données historiques.
Comme cette police est plus généreuse que les autres
polices, elle est également plus chère à la base. Ainsi, les gens
les plus malades voudront obtenir cette police, mais ceux qui
ne sont pas malades n’en voudront pas.
Comme vous l’imaginez, les consommateurs
rentables pour un assureur sont ceux qui ne consomment pas
ou peu et ces derniers permettent de payer la facture des gens
moins rentables. Conséquemment, la compagnie d’assurance
devra augmenter rapidement le prix de la police dans le but
d’annuler le déficit et devra finalement annuler cette dernière.
http://economiesante.com/2010/02/19/theorie-economique-selection-
adverse-en-sante/
Document 12
En économie de l’assurance, il y a présence d’aléa
moral dans une situation où l’assureur n’observe pas certaines
actions entreprises par l’assuré, actions pouvant conduire à
une aggravation du risque.

Il y a aléa moral ex ante lorsque du fait d’être mieux assurée,
la personne se met à adopter des comportements susceptibles
d’augmenter la probabilité de survenance d’un problème de
santé. Il y aurait donc aléa moral ex ante si certaines
personnes, du fait d’être assurées, changeaient leur hygiène de
vie et adoptaient des comportements à risque pour leur santé
(comme réduire leur effort de prévention).
Il y aura aléa moral ex post si, face à un problème de santé, la
personne va se mettre à dépenser plus si elle est mieux
assurée. Notons que cette surconsommation n’est pas
forcément du fait de l’assuré. La littérature récente met ainsi
l’accent sur le risque moral à l’initiative du producteur de
soins, qui n’a aucun intérêt à limiter le volume de soins qu’il
prescrit, notamment lorsqu’il est rémunéré à l’acte. En effet,
dans le contexte de l’assurance maladie, une double
délégation s’établit : l’assureur délègue au patient la décision
d’aller consulter un médecin, et le patient délègue ensuite
largement au médecin les choix thérapeutiques. L’assureur
peut difficilement contrôler la nécessité du recours, le contenu
thérapeutique et le coût associé de l’épisode de soins. Aux
deux niveaux, il y a donc possibilité d’aléa moral.
Selon l’origine de l’aléa moral, l’internalisation du risque
devra être partiellement supportée par le médecin, ou par le
patient.
Valérie Albouy Bruno Crépon, Aléa moral en santé, Insee, 2007
Document 14
« Chaque mode de rémunération entraîne un partage du risque
entre le producteur de soins et l'assureur (ou, plus généralement,
le financeur). Le risque, pour le producteur, est de devoir faire
face à des patients en mauvaise santé, et nécessitant des soins
importants (en temps passé, en utilisation des équipements, etc.).
Si le mode de paiement le rémunère en fonction des ressources
effectivement mobilisées, le producteur est parfaitement couvert
contre ce risque; c'est le cas du paiement à l'activité. À l'inverse si
le paiement est forfaitaire, le risque de devoir engager des
ressources importantes est entièrement à la charge du producteur;
c'est le cas du budget global à l'hôpital ou de médecins salariés.
De même que pour les patients, les professionnels de santé
préfèrent légitimement transférer ce risque sur l'assureur, dont
c'est d'ailleurs un des rôles principaux. Mais ce transfert de risque
entraîne aussi un transfert de responsabilité : le paiement à
l'activité entraîne une dépense plus élevée, que celle-ci soit liée à
une "demande induite", ou bien, dans le cas d'un établissement de
soins, à une organisation moins efficiente. La théorie économique
montre les méfaits des modes de rémunération "purs". Le
paiement forfaitaire entraîne une tentation à moins traiter, voire à
ne pas vouloir prendre en charge les patients en très mauvaise
santé [ ... j. À l'inverse, le paiement à l'activité occasionne des
dépenses par- fois excessives [ ... ] »
Pierre-Yves Geoffard, " Économie de la santé, la microéconomie en
pratique », Les Cahiers français n° 327, juillet-août 2005.
Document 15
L'assureur peut contrecarrer les comportements potentiels
d'aléa moral des assurés de deux façons. D'une part, il peut
proposer des contrats à couverture partielle où une partie
seulement des dépenses est remboursée et où l'assuré aura
donc financièrement intérêt à modérer une partie de sa
consommation en cas de maladie. [. .. ] D'autre part, l'assureur
peut s'efforcer d'obtenir une information sur le niveau de
risque de chaque assuré, de façon à proportionner la prime au
risque individuel : par exemple, l'assurance automobile tiendra
compte dans l'établissement des contrats de l'expérience
antérieure du conducteur (âge, antécédents d'accidents, etc.).
De même, l'assureur peut proposer des contrats plus
avantageux à des assurés qui lui garantissent un niveau plus
élevé d'autoprotection,
D'après J.-P. Moatti, «Économie de la santé», in Encyclopœdia
Uniuersalis, 201l.
Document 16
Document 17
© Gilles Robert 2010
Document 13

1
/
5
100%