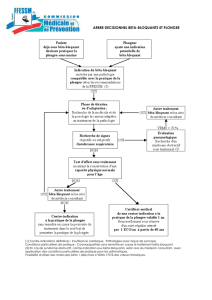
Après une syncope, le risque d`événement majeur est très élevé au

La survenue d’une syncope, ou d’une lipothymie
est un motif fréquent de consultation et
d’hospitalisation. L’étiologie est souvent difficile à
préciser, notamment chez le sujet âgé, et génère
des coûts importants dont la rentabilité n’est pas
démontrée. Le bénéfice d’une hospitalisation pour
poser un diagnostic étiologique ou prévenir la
survenue d’un événement grave reste également à
confirmer. Les données disponibles dans la
littérature s’intéressent au devenir à un an, et
n’aident pas à la décision d’hospitalisation. Une
étude de cohorte prospective monocentrique
menée aux Etats-Unis sur une année afin de suivre
le devenir à 15 jours des sujets ayant consulté pour
syncope ou lipothymie dans un service d’urgence
vient d’être publiée.
Tout patient adulte ayant consulté en journée pour
syncope ou lipothymie était recruté. L’existence
d’une cause évidente ou d’un diagnostic autre que
la syncope était un critère d’exclusion. Le patient
inclus bénéficiait d’un examen clinique
approfondi, d’un recueil de ses co-morbidités,
notamment cardiovasculaires, et d’un
électrocardiogramme. Le suivi effectif a été
possible pour 436 patients, âgés de 18 à 96 ans,
parmi lesquels 109 avaient plus de 80 ans.
La survenue d’un événement médical majeur
(parmi une liste préétablie par un comité médical
pluridisciplinaire, désignant les affections
justifiant une hospitalisation) dans les 14 jours
suivant la consultation aux urgences (EMM1) a été
consignée, ainsi que la survenue d’un événement
médical majeur dans cet intervalle de temps en
l’absence d’élément noté à la première
consultation (EMM2). Le délai de 14 jours a
également été fixé par le comité médical.
L’analyse des données a été réalisée par tranche
d’âge (18-39 ans, 40-59 ans, 60-79 ans, et 80 ans
et plus). Un événement médical majeur (EMM1) a
été observé chez 17% des 436 patients dont 4%
chez qui rien n’avait été noté à J0 (EMM2). Ces
pourcentages augmentaient significativement avec
l’âge, l’existence d’une hypertension artérielle, ou
d’une anomalie à l’électrocardiogramme. Ces deux
derniers éléments doivent être interprétés avec
précaution du fait du petit nombre total
d’évènements. De plus, 76% des patients EMM1
et 83% des patients EMM2 avaient plus de 60 ans.
Après une syncope, une hospitalisation était plus
fréquente chez les sujets les plus âgés, mais, du
fait des co-morbidités plus nombreuses, un
diagnostic était plus difficile à établir. Les résultats
observés ici plaident en faveur de cette attitude,
même si l’examen initial est normal. Il faut noter
qu’au cours de cette étude, tous les patients chez
lesquels est survenu un EMM1 ou un EMM2 ont
été hospitalisés. L’implication des médecins
participant à ce travail n’est peut être pas étrangère
à ce taux élevé d’hospitalisation.
On peut regretter certaines limites de l’étude : son
manque de puissance dû à la taille de l’échantillon,
l’absence de distinction méthodologique entre
syncope et lipothymie, le biais de sélection dû à
une inclusion réalisée seulement entre 8h et 22h
chaque jour pendant un an, et le nombre plus
grand de perdus de vue chez les sujets les plus
jeunes. A ces réserves près, on peut considérer que
le lien entre l’âge avancé et la survenue d’un
événement médical majeur après syncope est
établi : un âge supérieur à 60 ans étant prédictif de
la survenue d’un EMM dans les 14 jours suivant
une consultation pour syncope ou lipothymie.
Après une syncope, le risque d’événement majeur est très
élevé au-delà de 60 ans.
Sophie van Pradelles ,
Hôpital Sainte Périne, Paris.
Af 515-2007 ©2007 Successful Aging SA
Sun BC, Hoffman JR, Mangione CM, Mower WR. Older age predicts short term, serious events after syncope. J Amer
Geriatr Soc. 2007;55:907-912.
1
/
1
100%