Acinetobacter-baumannii

UE8 – De l’agent infectieux à l’hôte.
Date : 26/02/2016 Plage horaire : 14h-16h
Promo : P2 2015-2016 Enseignant : Dr G.Miltgen
Ronéistes :
Perrault Geoffroy
Grondin-hoareau Jean-Christophe
Acinétobacter Baumannii
I) Généralités
II) Habitat/Epidémiologie
III) Pouvoir pathogène
A) Emergence
B) Facteurs de virulence
IV) Caractéristiques biologiques
V) Traitement

I. Généralités
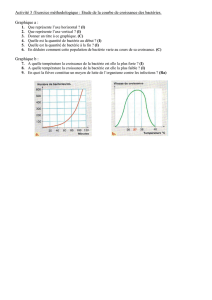
Acinétobacter est une bactérie de plus en plus décrite en pathologie. C'est un genre qui comprend environ
une 30aine d'espèces dont la plus intéressante est Acinétobacter Baumannii. C'est la seule espèce impliquée
dans des épisodes cliniques.
Elles sont de plus en plus fréquentes à l’hôpital. Elles sont proches de Pseudomonas en termes de réflexion,
c’est-à-dire qu’elles ne sont pas trop retrouvées dans le secteur communautaire mais plus en plus retrouvées
dans le secteur nosocomial, notamment grâce à la propriété de ces bactéries à résister et à s’implanter dans
l’environnement.
Acinetobacter fait partie d’un genre comprenant 32 espèces dont 17 validées et nommées, preuve de
l’évolution et de l’actualité qui se passe autour de cette famille de l’Acinétobacter. Elle appartient à la
famille des Moraxellaceae et à l’ordre des Pseudomonadales.
Acinetobacter baumannii est l’espèce la plus fréquente et la plus souvent impliquée en pathologie. Elle a un
pouvoir pathogène plus faible que pseudomonas aeruginosa mais est aussi opportuniste. L’Acinétobacter
baumannii est de plus en plus diagnostiqué à l’hôpital notamment avec des souches qui sont multi
résistantes, qui sont aussi de plus en plus décrites également dans le secteur communautaire, notamment
dans les zones inter tropicales liées à la capacité de cette bactérie à se multiplier quand il fait chaud et
humide.
- cocobacille GRAM négatif qui est polymorphe, parfois coccobacilliaire qui a en effet tendance à s’aplatir
un peu au GRAM et le confondre avec d’autre bactéries. Elle est aussi polymorphe dans sa capacité à fixer
les colorants et parfois il y une difficulté à décolorer ces bactéries à la coloration de GRAM ce qui implique
qu’elles donnent l’impression d’avoir du GRAM +
• bactérie aérobie stricte.
Lors d’une hémoculture, le sang sera mis dans deux bouillons de culture dans de petites bouteilles, bouillon
aérobie et bouillon anaérobie. Dans le cas d’Acinetobacter, souvent seul le flacon aérobie aura poussé.
Quand il n’y a que les flacons aérobies qui sont positifs chez un malade, il faut penser à des bactéries qui
sont peut-être aérobies strictes. Ceci est alors un élément d’orientation pour l’antibiothérapie, en effet
Pseudomonas et Acinétobacter sont aérobies strictes alors que les entérobactéries sont aéro-anaérobies.
• bactéries immobiles
• La plupart des espèces poussent à 37°C (Sauf A.Jonhsonii)
• Non fermentant / oxydase – (contrairement au pyo)
• Absence de nitrate réductase
II. Habitat/Epidémiologie
• ubiquitaire.
• se fixe facilement sur le sol et se développement facilement dans les eaux salées ou douces. Elle est
retrouvée éventuellement dans l’alimentation (lait, viandes…). Elle est donc à surveiller et à évoquer
dans les facteurs de risques et facteurs d’exposition.
• Acinétobacter survie de manière prolongée dans l’environnement, beaucoup plus que pseudomonas, à
la fois sur les surfaces humides et sèches. Cette bactérie peut être impliquée dans problèmes épidémiques
notamment à l’hôpital et elle est donc particulièrement surveillée dans le cas des infections nosocomiales.
Elle est capable de supporter un certain taux de dessication, des températures variables. C'est une bactérie
qui arriver à persister dans l'environnement (eaux, sols, aliments...), d'ailleurs on ne sait pas trop quel est
leur réservoir naturel. C'est pourquoi, il y a dans l'environnement hospitalier des souches résistantes qui
circulent. Ce sont des souches résistantes au temps, c'est pourquoi il y a des protocoles particuliers à mettre
en place dans les hôpitaux pour réduire la persistance de cette bactérie.

Cette bactérie peut s’implanter sur les surfaces humides ou sèches et notamment dans
l’environnement hospitalier où la pression de sélection est supérieure. Des surveillances seront portées sur
le matériel médical et sur les surfaces. Des prélèvements peuvent être faits sur les endoscopes, les
respirateurs et tout ce qui peut être utilisé de manière invasive chez le patient et qui peut donner lieu à des
infections profondes nosocomiales et iatrogène. Les points d’eau seront également surveillés un peu comme
le Pseudomonas.
La transmission se fait par l’environnement mais elle se fait également très bien de manière
manuportée, c’est-à-dire qu’un personnel soignant ou un patient porteur peut le transporter via les mains,
via l’entourage d’où l’intérêt de l’utilisation de solution hydro alcoolique, du lavage des mains.
Il faut savoir que cette bactérie via sa multi résistance, a réussi à s’adapter à pas mal
d’environnement et d’écosystèmes. Ce qui donne lieu à des signes de plus en plus d’infections
nosocomiales.
Il y a une fréquente colonisation chez l’homme mais ici, il s’agit de colonisation du groupe
communautaire donc sur la peau, sur les urines, sur les conjonctives et encore plus dans les régions
tropicales puisqu’il y a une multiplication favorisée en fonction de la chaleur et de l’humidité.
Il existe parfois une variation saisonnière qui est reconnu et qui est mise en évidence. De ce fait à
l’heure actuelle, il y a un peu plus d’acinétobacter à la Réunion, par forcément en infection mais en
colonisation chez les patients qu’on a pu être dépisté du fait de ce facteur environnemental qui impacte
beaucoup ses capacités à se reproduire après dans les zones chaudes et humides, donc on va rechercher ces
bactéries au niveau du périnée ou des aisselles, contrairement aux staphylocoques dorées qui seront
retrouvées au niveau du nez. La chaleur et l’humidité augmentent donc le portage de ces bactéries
Description plus fréquente en zones subtropicales (impact climatique : chaleur - humidité) : exposition
saisonnière
III. Pouvoir pathogène
• C’est une bactérie opportuniste, (comme le pseudomonas) touchant les âges extrêmes de la vie, les
comorbidités, les insuffisances respiratoires etc.
• Infections communautaires :
• La plus fréquemment retrouvée est l’Acinétobacter baumanni (95%).
• Les problèmes d’infections à l’hôpital (infections nosocomiales) et d’épidémie sont essentiellement
des infections respiratoires. Il y a beaucoup de
pneumopathies nosocomiales souvent après ventilation
mécanique et des infections ou de surinfection de plaies,
de tissus mous, ostéo-articulaire post chirurgicale.
• L’infection urinaire est plus rare.
• Les méningites concernent souvent les post-opératoires
• Chez l’immunodéprimé, il y a parfois des bactériémies
avec comme point d’entrée le matériel (chambre
implantable) ou la colonisation cutanée ou le cathéter.
Aspect de colonisation progressive chez sujet sain qui peut
donner ensuite des infections.

A) Emergence
• Il existe des pneumopathies communautaires :
• En Asie et dans le Pacifique. Les pneumopathies communautaires restent encore rares malgré
l’évolution de la bactérie.
• Les pneumopathies communautaires souvent liés à des prédispositions (ces prédispositions peuvent
ne pas avoir de lien avec l’âge)
• des hommes jeunes qui consomment du tabac et de l’alcool qui entrainent des déficits
immunitaires et des affections respiratoires chroniques (bronchopneumopathies obstructives)
• ces pneumopathies communautaires liées à l’Acinétobacter entrainent des tableaux cliniques
graves avec une mortalité importante qui est en termes de statistiques et de données comparables
à celle observée pour le staphylocoque dorée et les producteurs de leucocines de panto valentine.
Ces pathologies sont d’une gravité de même ordre que Burkholderia pseudomallei qui est
retrouvée dans les régions d’Asie du sud-est et du pacifique. Ces pneumopathies évoluent
rapidement car ce sont des germes sont très virulents.
Cependant les pneumopathies communautaires à A. baumannii sont rares mais commencent à
émerger
• Il existe une recrudescence des infections après des catastrophes naturelles
• liées à la diffusion importante de bactéries d’origine telluriques ou d’origine environnementale, dont
fait partie l’acinétobacter. Ceci augmenterait la quantité d’exposition des bactéries au niveau de
l’inoculum pour les sujets présent dans ces zones. Les blessés seront souvent colonisés et infectées
par ces bactéries qui se sont volatilisées. Ceci en dehors de la chaleur et de l’humidité qui peuvent
augmenter le risque de portage.
• Description chez les militaires américains lors de rapatriements sanitaires
• Chez les combattants rapatriés pour des blessures, l’Acinétobacter baumannii est étrangement apparu
comme un germe très fréquent d’infection.
• Infections nosocomiales dans les postes sanitaires de 1ère ligne ?
• Endogène avec exposition environnementale sur les sites d’intervention ?
• Acinétobacter baumannii est statistiquement impliquée dans de très nombreuses infections
notamment sur des blessures, sur des affections ostéoarticulaires des patients, des militaires rapatriés
depuis ces régions.
B) Facteurs de virulence
Cette bactérie comme d’autres bacilles gram négatif, est capable de produire :
• des endotoxines
• un lipopolysaccharide qui permet d’adhérer aux cellules eucaryotes
• une capsule pour se protéger des défenses immunitaires et parfois comme le pseudomonas est
capable de produire un glycocalyx, une structure supplémentaire qui entoure la bactérie qui la
protège encore plus des molécules, des défenses immunitaires et qui renforce cette virulence des
bactéries.
• Capacité à produire un slime.
IV. Caractéristiques biologiques
C’est un cocobacille GRAM négatif qui a ce polymorphisme qui rend difficile l’examen direct. C’est une
bactérie qui pousse très bien sur les milieux usuels en présence d’oxygène : elle est aérobie stricte et pousse
aux températures habituelles. Une particularité d’acinétobacter baumannii est que c’est le seul
acinétobacter qui pousse à 44°C ce qui permet éventuellement de l’identifier au milieu des autres
acinétobacter.
Hémolyse, oxydase négatif et immobile

V. Traitement
Il y a eu dans l’histoire une acquisition aux antibiotiques qui s’est fait crescendo, qui fait qu’à l’heure
actuelle, un peu comme le pseudomonas, il y a des traitements de première ligne qui sont complétement
oubliés puisqu’il y a une résistance systématique de ces molécules (les pénicillines A, l’amoxicilline ou
l’augmentin). On privilégie comme pour le pseudomonas, les uréido pénicillines en première ligne
éventuellement les céphalosporines comme le ceftazidime en seconde ligne s’il y a une acquisition de
pénicillinase.
On vérifie toujours par l’antibiogramme s’il n’y a pas d’autres résistances acquises parce que c’est fréquent
chez l’Acinétobacter, à la fois pour les bêta lactamines (production d’une béta-lactamase naturelle comme la
céphalosporinase AmpC ou ADC) mais également pour les autres classes thérapeutiques comme pour les
quinolones, les aminosides.
Comme pour le Pseudomonas, Acinetobacter évolue vers la totorésistance. Il existe des souches secondaires
qui circulent qui sont redoutés parce que ces bactéries s’implantent très facilement dans l’environnement.
Elles diffusent très facilement dans les structures de soin et très peu de molécules sont efficaces chez ces
souches. Il faut surveiller régulièrement la sensibilité aux antibiotiques.
Traitement de 1ere intention = B-lactamine
Carboxy (ticarcilline, ac.clavulanique) ou uréido-pénicillines (pipéracilline, tazobactam)
Si la bactérie acquiert une pénicillinase : ceftazidime
Prévention : mesure d’hygiènes adaptées
- Manuportage ++
- Adaptation de la décontamination environnementale pour les cas A baumannii multi-résistants.
Antibiotiques inactifs, à ne pas utiliser :
B-lactamines :
- Amoxcilline, augmentin
- C1G, C2G
- Aztréonam : activité diminuée (CMI 8-32 mg/L)
- Ertapénème
- Fosfomycine
- Furanes
- Chloramphénicol
Acquisition fréquente de résistances
- Mécanismes enzymatiques
- Possible souche BMR : BLSE voire carbapénèmase (Oxacillinase, MBL = métallo bétalactamase)
- Possible résistance aux autres classes thérapeutiques (Aminosides, fluoroquinolones)
En gros, on classe acinétobacter baumannii en 6 phénotypes différents en fonction de sa capacité à acquérir
des résistances, le plus redouté est le phénotype 5 qui est totorésistant beaucoup plus que le phénotype 6. Le
phénotype 6 a donné lieu à plusieurs épidémies notamment en métropoles.
 6
6
1
/
6
100%