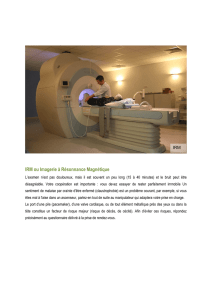
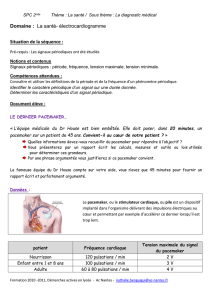
Lire l`article complet

50
La Lettre de l’Infectiologue - Tome XVIII - n° 2 - mars-avril 2003
MISE AU POINT
implantation de sondes de stimulation endocavitaires
ou pacemakers (PM), depuis sa première description
en 1958, est aujourd’hui couramment pratiquée en car-
diologie (1). En 1999, environ 70 000 PM ont été implantés en
France, dont un tiers correspondent à des remplacements de
pacemakers préexistants (Dr Salvador-Mazenq, Registre fran-
çais des pacemakers, Toulouse, communication personnelle).
Cette même année, on estimait le nombre de porteurs de PM à
environ 230 000 en France et 3,25 millions dans le monde (2).
L’infection de PM pose des problèmes diagnostiques et théra-
peutiques liés à l’existence d’un corps étranger, à sa position
intravasculaire et au terrain sur lequel elle survient : patients
âgés, atteints de cardiopathie et parfois porteurs simultanément
de plusieurs matériaux étrangers implantés dans des sites intra-
ou extravasculaires. Son incidence précise est mal connue, du
fait notamment d’une définition regroupant plusieurs entités
distinctes. Il peut s’agir, en effet, d’une infection de la poche
du boîtier du PM et/ou d’une infection des sondes de
stimulations endocavitaires (endocardite sur sonde), avec ou
sans infection valvulaire associée. La fréquence de ces
infections, toutes confondues, varie dans la littérature de 0,13
à 7 % (1, 3). Dans l’enquête française épidémiologique des
endocardites infectieuses de 1999, l’incidence de l’endocardite
sur PM a été estimée à 1,8 cas par an et par million d’habitants,
ce qui correspondrait à environ 400 cas par an et par million de
patients porteurs de PM. L’endocardite sur PM est une
infection grave, avec une mortalité d’environ 25 % (3).
PRÉSENTATION CLINIQUE ET DIAGNOSTIC
La greffe infectieuse sur le PM aurait essentiellement lieu (90 %
des cas) au moment de la mise en place du stimulateur, et cela
même dans les cas où l’infection se révèle des années plus tard
(3). Plus exceptionnellement, elle serait secondaire à un
bactériémie d’une autre origine (4). L’infection peut se révéler
précocement après la mise en place (en moyenne 4 jours, pour
les infections précoces survenant dans les 2 premiers mois) (3)
ou, au contraire, plus tardivement (en moyenne 25 mois,
pouvant aller jusqu’à 10 ans dans les infections tardives sur-
venant après le deuxième mois). Des signes d’infection du boî-
tier sont présents chez 25 à 50 % de ces patients.
La manifestation la plus fréquemment rapportée au cours de
l’endocardite sur PM est la fièvre, présente chez plus de 80 %
des patients, parfois accompagnée de frissons. Il peut s’agir
dans certains cas d’une succession de pics de fièvre de courte
durée sans lien apparent. Une altération de l’état général est
présente dans environ un cas sur dix. Les manifestations
pulmonaires, modes d’expression des embolies pulmonaires
infectieuses, doivent être recherchées systématiquement, qu’il
s’agisse de pneumopathies, parfois à répétition, de douleurs
thoraciques et/ou de dyspnée récente.
Le diagnostic repose, comme pour l’endocardite infectieuse,
sur la mise en évidence d’une bactériémie et sur la visualisa-
tion de végétations sur les sondes de PM.
Les hémocultures (trois systématiques, voire plus dans certaines
circonstances) sont réalisées avant toute prise d’antibiotique.
Elles mettent en évidence un micro-organisme dans 85 à 90 %
des situations. Staphylococcus species est l’espèce responsable
Endocardite sur sonde de pacemaker
Pacemaker infective endocarditis
!
X. Duval*, C. Leport*, D. Klug**
*Service des maladies infectieuses et tropicales, hôpital Bichat-Claude
Bernard, 75018 Paris.
** Service de cardiologie, hôpital cardiologique de Lille, 59000 Lille.
RÉSUMÉ.
L’infection de stimulateurs intracardiaques compromet lourdement le pronostic des patients porteurs de ces matériels étrangers. Elle
atteint le plus souvent les sondes intracardiaques, mais aussi les valves, dans près de la moitié des cas. Elle concernerait 1 % des patients.
L’âge moyen est supérieur à 60 ans ; la fièvre, prolongée ou intermittente, est présente chez 90 % des patients ; des signes d’infection de la
loge du boîtier sont rapportés dans 45 % des cas ; des manifestations pulmonaires sont notées dans 20-40 % des cas. Des végétations sont
détectées dans 90 % des cas en échographie par voie transœsophagienne. Les staphylocoques sont responsables de 80 % des infections, répar-
tis de façon égale entre les staphylocoques à coagulase négative et Staphylococcus aureus. Le traitement antibiotique comportant une bithé-
rapie bactéricide doit être mis en œuvre après les prélèvements bactériologiques dans un délai qui prend en compte le mode de présentation
de l’infection, le terrain et le degré de certitude du diagnostic. L’ensemble du matériel doit être, pour la plupart des auteurs, retiré de façon
systématique chaque fois que possible. L’antibioprophylaxie est recommandée au moment de la mise en place du matériel endovasculaire,
et probablement aussi lors de chaque manipulation. La prophylaxie à l’occasion de procédures responsables de bactériémie n’est pas
recommandée actuellement.
Mots-clés :
Endocardites - Pacemaker - Staphylocoque.
Keywords :
Endocarditis - Pacemaker - Staphylococcus aureus.
L
’

La Lettre de l’Infectiologue - Tome XVIII - n° 2 - mars-avril 2003
51
MISE AU POINT
dans 65 à 95 % des cas et témoigne de l’origine cutanée de la
contamination (1). Staphylococcus aureus est le micro-organisme
prédominant (50 %) dans les infections précoces. Il est souvent
responsable de manifestations cliniques aiguës, bruyantes. Dans
une série récente (5),45 % des patients porteurs de sondes endo-
cavitaires et présentant une bactériémie à S. aureus avaient une
infection certaine des sondes de PM. Les staphylocoques à coa-
gulase négative, et principalement Staphylococcus epidermidis,
sont au contraire responsables de la plupart des infections tar-
dives (75 %). Plus exceptionnellement, d’autres cocci, des Pseu-
domonas, des bacilles à Gram négatif ou des agents fongiques
peuvent être responsables de ces infections.
L’échographie cardiaque apporte le diagnostic en mettant en évi-
dence des végétations appendues aux sondes. Elle doit être sys-
tématiquement réalisée par voie endo-œsophagienne, vu la faible
sensibilité de la voie transthoracique dans ce domaine
(6).
Cependant, même dans ces conditions, elle peut se révéler néga-
tive, et doit alors être répétée. La fréquence de l’atteinte infec-
tieuse d’une valve cardiaque, associée à l’infection de la sonde
endocavitaire, n’est pas connue précisément. Dans l’enquête
épidémiologique française de 1999, la moitié des infections sur
sonde endocavitaire était associée à une endocardite valvulaire
certaine, dont les deux tiers concernaient la valve tricuspide.
La mise en évidence d’emboles pulmonaires par scintigraphie
ou par scanner pourrait avoir un intérêt dans ces situations
où l’échographie cardiaque n’est pas contributive. L’intérêt
diagnostique de ces examens n’a cependant pas été évalué.
Le diagnostic peut être affirmé a posteriori par la mise
en évidence de végétations à l’examen macroscopique
du PM et par l’identification du micro-organisme à la culture
du matériel extrait.
La prise en charge est difficile pour plusieurs raisons : diffi-
cultés d’éradiquer les micro-organismes du matériel étranger
par le seul traitement médical, risque embolique élevé des végé-
tations, spontané ou lors de l’ablation, nécessité vitale dans
certains cas d’un entraînement électrique cardiaque permanent,
risque de la chirurgie à cœur ouvert chez ces patients, le plus
souvent âgés.
Les choix thérapeutiques doivent tenir compte du caractère
précoce ou tardif de l’infection, du micro-organisme et de
sa sensibilité aux antibiotiques, de l’existence d’une atteinte
valvulaire associée et de foyers infectieux à distance (emboles
pulmonaires…), des indications initiales de la mise en place du
PM, de la taille des végétations et du terrain (possibilité d’une
circulation extracorporelle).
TRAITEMENT ANTI-INFECTIEUX
Il repose sur les mêmes principes que ceux appliqués d’une part
pour le traitement des endocardites infectieuses, et d’autre part
celui des infections sur matériel étranger (7, 8).
Choix du schéma antibiotique
Il n’existe pas de recommandations publiées d’antibiothérapie
curative des endocardites infectieuses sur sondes de PM. Pour
ces infections graves, le choix du schéma antibiotique doit être
au mieux adapté au micro-organisme responsable et utiliser
autant que possible des antibiotiques bactéricides. Une asso-
ciation est recommandée, du moins au début de la prise en
charge, comportant deux, voire trois antibiotiques. Si aucune
bactérie n’est isolée des hémocultures ou de la culture des
sondes, le choix des antibiotiques est probabiliste, fondé sur le
profil microbiologique de ces infections (tableaux I et II). En
l’absence d’autre argument, le traitement de première intention
Tableau I. Propositions pour le
traitement antibiotique des endo-
cardites sur valves natives. Ces
propositions peuvent guider le
choix et les modalités de l’antibio-
thérapie pour les infections de
sondes de pacemakera. Infections à
staphylocoques sensibles à la méti-
cilline.
Antibiotique Schéma thérapeutique Duréea
Patients non allergiques à la pénicilline
Oxacilline 100 à 150 mg/kg/j, i.v., en 4 à 6 injections 4 à 6 semaines
(ne pas dépasser 10-12 g/j)
ou
céfamandole 75 à 100 mg/kg/j en 4 à 6 injections i.v. 4 à 6 semaines
+
gentamicineb3-4 mg/kg/j en 2 perfusions courtes 4-5 jours
(ne pas dépasser 14 jours)
Patients allergiques à la pénicilline
Vancomycine 30 mg/kg/j, i.v., en 2 perfusions de 1 à 2 h 4 à 6 semaines
+
gentamicine 3-4 mg/kg/j en 2 perfusions courtes 4-5 jours
(ne pas dépasser 14 jours)
aIl n’existe pas de recommandations d’antibiothérapie curative consacrées aux infections de pacemaker, et en particulier
sur la durée optimale d’association des antibiotiques. bLa nétilmicine peut être prescrite.

52
La Lettre de l’Infectiologue - Tome XVIII - n° 2 - mars-avril 2003
MISE AU POINT
est donc dirigé contre S. aureus, et, à une moindre fréquence,
contre les staphylocoques à coagulase négative. S’il s’agit d’une
infection précoce post-implantation, la probabilité que le sta-
phylocoque soit résistant à la méticilline est élevée, et la van-
comycine est le principal composant du schéma antibiotique.
Si l’infection est tardive, il devient plus probable que le sta-
phylocoque est sensible à la méticilline. En ce cas, et si la situa-
tion clinique n’est pas d’une gravité telle qu’un traitement maxi-
maliste s’impose, la méticilline peut être utilisée en première
intention.
Si, parmi plusieurs hémocultures réalisées, l’une isole
un staphylocoque à coagulase négative, ou si les hémocultures
isolent des staphylocoques à coagulase négative ayant des anti-
biogrammes différents, il faut se garder de les écarter trop rapi-
dement comme contaminants ; il faut plutôt, en première
approche, les considérer pour le choix du traitement antibio-
tique. Il semble en effet que les staphylocoques à coagulase
négative occupent une place croissante parmi les micro-orga-
nismes responsables d’infections sur PM, en raison de leur tro-
pisme pour les matériels étrangers implantés dans l’organisme
humain. De plus, il se pourrait qu’au contact du matériel sur-
viennent des variations génotypiques aboutissant à la constitu-
tion de plusieurs clones de phénotypes distincts par un ou plu-
sieurs caractères (9).
Modalités du traitement antibiotique
Pour une efficacité maximale, il est administré au mieux par
voie intraveineuse, au moins durant toute la partie initiale du
traitement. Il doit être le plus continu possible, pour maintenir
des concentrations élevées et relativement stables d’antibio-
tiques au contact des sondes infectées, qui, par leur situation
endocardiaque et la présence de matériel étranger, sont dépour-
vues des moyens de défense naturels de l’hôte. Ainsi, les
antibiotiques à demi-vie courte doivent être administrés en
injections rapprochées. Pour les aminosides, comme dans
l’endocardite infectieuse, une administration biquotidienne est
encore recommandée.
La durée du traitement antibiotique n’a fait l’objet d’aucune
étude spécifiquement construite pour résoudre cette question.
Le traitement doit être prolongé, comme dans l’endocardite
infectieuse et les infections sur matériel étranger, car les bac-
téries se trouvent, au niveau des sondes, dans une situation de
métabolisme et de croissance ralentis, et sont incluses dans une
couche de glycocalyx qui les rend considérablement moins
sensibles aux antibiotiques.
Une durée de 4 à 6 semaines paraît nécessaire pour espérer avoir
éradiqué les bactéries, la fin du traitement pouvant être
assurée par le relais per os des antibiotiques. Elle peut être plus
prolongée en cas d’atteinte valvulaire du cœur gauche associée,
ou si l’évolution clinique ou la nature de la bactérie responsable
le justifient, si le traitement efficace n’a pas été institué
immédiatement, ou si la culture des sondes isole des bactéries.
En ce cas, il est de règle de conduire à nouveau le traitement
antibiotique pour quatre à six semaines, à partir de l’ablation
des sondes infectées. On ne sait pas si l’existence d’une atteinte
de la valve tricuspide associée ou d’emboles pulmonaires doit
modifier la durée de l’antibiothérapie.
Une situation particulière non exceptionnelle est celle d’une
personne âgée, avec une infection à S. aureus, chez laquelle
l’ablation des sondes infectées n’a pas pu être réalisée en
totalité ou en partie, alors qu’elle était indiquée. En ce cas, il
est licite de poursuivre l’antibiothérapie per os, pendant plu-
sieurs mois ou années après la fin du traitement de l’infection,
pour éviter une rechute. En raison de son spectre relativement
étroit et de son assez bonne tolérance au long cours, en parti-
culier chez le sujet âgé, la pristinamycine a été le plus souvent
utilisée dans ce cas.
Tableau II. Propositions pour le
traitement antibiotique des endo-
cardites sur valves natives. Ces
propositions peuvent guider le
choix et les modalités de l’antibio-
thérapie pour les infections de
sondes de pacemaker
a
. Infections à
staphylocoques résistants à la méti-
cilline.
Antibiotique Schéma thérapeutique Duréea
Vancomycineb30 mg/kg/j, i.v., en perfusions de 1 à 2 h, 4 à 6 semaines
sans dépasser 2 g par 24 h
sauf si des dosages sont réalisés
éventuellement 3-4 mg/kg/j en 2 perfusions courtes 4-5 jours
avec gentamicinec(ne pas dépasser 14 jours)
ou
acide fusidiqued500 mg, i.v. ou per os, toutes les 8 h 4 à 6 semaines
ou
péfloxacine 400 mg, i.v., toutes les 12 h 4 à 6 semaines
ou
fosfomycinee150-200 mg/kg/j, i.v., en 3 perfusions 4 à 6 semaines
ou
rifampicine 20-30 mg/kg/j, i.v. ou per os, 4 à 6 semaines
en 2 à 3 prises par jour
aIl n’existe pas de recommandations d’antibiothérapie curative consacrées aux infections de pacemaker, et en particulier
sur la durée optimale d’association des antibiotiques. bSous surveillance de la fonction rénale et des concentrations plas-
matiques, et en adaptant les doses si besoin. cSi l'activité testée in vitro l’autorise, la nétilmicine peut être prescrite.
dForme intraveineuse réservée aux hôpitaux. eEn l’absence de défaillance cardiaque (1 g de fosfomycine apporte
14,4 mEq de sodium).

La Lettre de l’Infectiologue - Tome XVIII - n° 2 - mars-avril 2003
53
MISE AU POINT
Le cotrimoxazole pourrait être une alternative.
La surveillance de l’antibiothérapie est la même que pour les
autres infections graves, et doit être particulièrement attentive
aux effets indésirables, notamment rénaux et auditifs.
PRISE EN CHARGE CARDIOLOGIQUE
Elle comprend deux étapes qui s’associent au traitement anti-
infectieux.
1. Extraction du matériel infecté dans sa totalité. Bien que
cela n’ait pas été formellement démontré, l’ablation précoce de
la totalité du matériel infecté, dès que le diagnostic est porté,
semble indispensable, que ce soit pour contrôler une infection
locale de boîtier ou une endocardite (3, 10-15). Le choix de la
technique d’explantation (percutanée ou chirurgicale) est basé
sur la taille de la végétation précisée en échographie trans-
œsophagiene, sur l’état général du patient et sur la présence
d’une embolie pulmonaire septique. La présence d’une endo-
cardite tricuspide associée n’est plus une contre-indication à
l’ablation percutanée. Il est admis, d’après des observations
récentes, que l’extraction percutanée doit être effectuée en pre-
mière intention. Réalisée par un opérateur entraîné avec les pré-
cautions appropriées, elle est efficace et sûre dans 95 % des cas
chez les patients sélectionnés, dont la taille des végétations est
15 mm. Le risque de survenue de migration de végétations,
de lésion de la valve tricuspide, d’arrachement tissulaire et de
rupture de sonde ne doit pas être méconnu (13). Il est probable
que l’utilisation croissante des nouveaux matériels d’extraction
endovasculaires devrait augmenter le taux de succès. En cas de
contre-indication, la seule alternative est l’extraction chirurgi-
cale du matériel infecté, avec ou sans circulation extracorpo-
relle, qui reste associée à un risque élevé de mortalité d’envi-
ron 30 % (3).
2. Nouvelle implantation d’un stimulateur. Il s’agit le plus
souvent de rediscuter l’indication même du stimulateur, qui est
basée sur le caractère stimulo-dépendant du patient ; dans un
quart des cas, l’indication d’une stimulation disparaît.
Si l’indication d’un stimulateur existe, mais que le patient n’est
pas stimulo-dépendant (fréquence cardiaque > 40 battements/
mn), un nouveau PM controlatéral pourra être réimplanté à dis-
tance de l’ablation, dans un délai qui n’est pas clairement défini,
mais, qui paraît être raisonnablement de l’ordre de 15 jours.
Dans les cas de stimulo-dépendance, il n’existe aucun consen-
sus sur le mode et le délai de stimulation temporaire. La voie
épicardique avec boîtier en position épigastrique prend le relais
jusqu’à la réimplantation secondaire après stérilisation des
foyers septiques.
PRÉVENTION
La gravité de l’infection et la contamination du matériel lors
de la mise en place dans la plupart des cas ont fait envisager
le principe d’une antibioprophylaxie lors de la pose et ont donné
lieu à la réalisation d’essais contrôlés randomisés. Cependant,
les résultats de ces études sont contradictoires. L’analyse de ces
stratégies prophylactiques est rendue difficile par le délai
parfois extrêmement long de survenue des infections de PM
après leur mise en place. Une méta-analyse de 7 essais rando-
misés regroupant un total de 2 023 patients, dont 1 011 rece-
vaient une antibioprophylaxie, a montré le bénéfice de cette
stratégie qui réduirait d’un facteur 4 le risque de survenue glo-
bale des événements infectieux (p = 0,004 ; OR : 0,26 [0,10-
0,66]) (16). Il s’agissait d’une réduction de l’incidence des
infections du site opératoire, des infections cutanées, des éro-
sions cutanées et des infections des sondes. Dans cette étude
rétrospective, la plupart des patients étaient suivis moins d’un
an. Cette méta-analyse ne permet pas d’affirmer que l’antibio-
prophylaxie est bénéfique en matière de réduction des infec-
tions de PM survenant après un an. La diversité des antibio-
tiques administrés, des posologies, des rythmes et des durées
d’administration ne permet pas d’extraire des recommandations
précises. La Société française d’anesthésie-réanimation recom-
mande l’injection de 2 g de céfazoline ou de 1,5 g de céfa-
mandole ou de céfuroxime dans l’heure qui précède l’implan-
tation d’un PM. La vancomycine à la posologie de 15 mg/kg
en une perfusion d’une heure doit être utilisée en cas d’aller-
gie aux bêtalactamines. Une étude récente a permis de montrer
par des techniques moléculaires d’identification des micro-
organismes que le staphylocoque à coagulase négative identi-
fié lors du diagnostic d’endocardite du PM colonisait la peau
du patient au moment de la mise en place du PM, plusieurs mois
auparavant, même en cas de survenue tardive de l’infection
(29 mois) (4). Dans tous les cas, cette antibioprophylaxie doit
être associée aux conditions d’asepsie de type chirurgical opti-
males pour éviter l’infection : conditions équivalentes à cel-
lesd’un bloc opératoire, médecins expérimentés, préparation
minutieuse de la peau, antibioprophylaxie locale.
Il n’y a pas d’indication à une antibioprophylaxie de l’endo-
cardite infectieuse chez les porteurs de PM en dehors de la mise
en place des sondes et du boîtier. L’éradication de tout foyer
infectieux est de rigueur, comme c’est le cas chez tout patient
porteur d’un matériel étranger.
CONCLUSION
Le diagnostic et le traitement des infections sur PM nécessitent
une prise en charge multidisciplinaire et une évaluation précise
des risques encourus par le patient. Le strict respect des indi-
cations de mise en place et la réalisation d’une antibioprophy-
laxie lors de la pose des PM devraient permettre de réduire
l’incidence de cette infection, dont la morbidité et la mortalité
sont élevées. "
RÉFÉRENCES BIBLIOGRAPHIQUES
1. Meune C, Arnal C, Hermand C, Cocheton JJ. Infective endocarditis related to
pacemaker leads. A review. Ann Med Interne (Paris) 2000 ; 151 : 456-64.
2. Chua JD, Wilkoff BL, Lee I, Juratli N, Longworth DL, Gordon SM. Diagnosis and
management of infections involving implantable electrophysiologic cardiac devices. Ann
Intern Med 2000 ; 133 : 604-8.
3.Klug D, Lacroix D, Savoye C et al. Systemic infection related to endocarditis on pace-
maker leads : clinical presentation and management. Circulation 1997 ; 95 : 2098-107.

54
La Lettre de l’Infectiologue - Tome XVIII - n° 2 - mars-avril 2003
MISE AU POINT
4. Da Costa A, Lelievre H, Kirkorian G et al. Role of the preaxillary flora in pacema-
ker infections : a prospective study. Circulation 1998 ; 97 : 1791-5.
5. Chamis AL, Peterson GE, Cabell CH et al. Staphylococcus aureus bacteremia in
patients with permanent pacemakers or implantable cardioverter-defibrillators
2001 ;104 : 1029-33.
6.Victor F, de Place C, Camus C et al. Pacemaker lead infection : echocardiographic
features, management, and outcome. Heart 1999 ; 81 : 82-7.
7. May T, Janbon F, Beuscart C. Infections graves à staphylocoques dorés résistants à
la méticilline. Presse Med 1993 ; 22 : 909-13.
8. Carbon C, Cartier F, Etienne J. Endocardites infectieuses de l'adulte ; propositions
pour l'antibiothérapie curative. Med Mal Infect 1992 ; 22 : 370.
9. Besnier JM. Étude des protéines de surfaces de Staphylococcus epidermidis. Thèse
de science, Académie d’Orléans-Tours 1996.
10. Camus C, Leport C, Raffi F, Michelet C, Cartier F, Vilde JL. Sustained bacteremia
in 26 patients with a permanent endocardial pacemaker : assessment of wire removal.
Clin Infect Dis 1993 ; 17 : 46-55.
11. Niederhauser U, von Segesser LK, Carrel TP et al. Infected endocardial pacema-
ker electrodes : successful open intracardiac removal. Pacing Clin Electrophysiol
1993 ; 16 : 303-8.
12. Cacoub P, Leprince P, Nataf P et al. Pacemaker infective endocarditis.
Am J Cardiol 1998 ; 82 : 480-4.
13. Byrd CL, Schwartz SJ, Hedin N. Lead extraction. Indications and techniques.
Cardiol Clin 1992 ; 10 : 735-48.
14. Le Franc P, Klug D, Jarwe M et al. Extraction of endocardial implantable cardio-
verter-defibrillator leads. Am J Cardiol 1999 ; 84 : 187-91.
15. Leprince P, Nataf P, Cacoub P et al. Septicemia and endocarditis related
to transvenous pacing leads of pacemakers : surgical indications and results.
Arch Mal Cœur 1995 ; 88 : 241-6.
16. Da Costa A, Kirkorian G, Cucherat M et al. Antibiotic prophylaxis for per-
manent pacemaker implantation : a meta-analysis. Circulation 1998 ; 97 : 1796-
801.
Formation Médicale Continue
M
C
?
?
?
I. L’endocardite
sur pacemaker :
a.
correspond toujours à une atteinte infectieuse valvulaire
b.
peut se révéler par des manifestations pulmonaires non spécifiques
c.
est rarement associée à un syndrome fébrile
d.
survient dans les deux premiers mois quand la contamination a lieu lors de la mise en place
e.
est exceptionnellement due à un staphylocoque à coagulase négative
a.
repose sur la mise en évidence de végétations sur la valve tricuspide
b.
est le plus souvent fait par l’échographie cardiaque transthoracique
c.
peut être posé a posteriori par la culture des sondes après extraction
d.
nécessite la mise en évidence d’un micro-organisme
e.
contre-indique définitivement la mise en place d’un nouveau pacemaker
a.
nécessite le plus souvent l’extraction du pacemaker
b.
comporte la plastie de la valve tricuspide
c.
ne comporte pas d’antibiothérapie quand l’ensemble du matériel est enlevé
d.
comprend une antibioprophylaxie avant toute manipulation du pacemaker
e.
peut nécessiter une thoracotomie
Voir réponses page 83
II. Le diagnostic
d’endocardite
sur pacemaker :
III. La prise en charge
thérapeutique
de l’endocardite
sur pacemaker :
Les articles publiés dans “La Lettre de l’Infectiologue” le sont sous la seule responsabilité de leurs auteurs.
Tous droits de reproduction, d'adaptation et de traduction par tous procédés réservés pour tous pays.
ALJAC SA - Locataire-gérant d’EDIMARK SA © octobre 1985
Imprimé en France - Differdange S.A. - 95110 Sannois - Dépôt légal à parution
Ce numéro est routé avec l’Index 2002 (encart jeté), un flyer “SID’actualité”, une Infos-enquête en central
et la revue Professions Santé Infirmier Infirmière n°45 (avril 2003).
1
/
5
100%