Full Article – PDF

S
S
SSP
P
PPE
E
EEC
C
CCI
I
IIA
A
AAL
L
LLI
I
IIS
S
SSS
S
SSU
U
UUE
E
EES
S
SSI
I
IIN
N
NNG
G
GGE
E
EEN
N
NNI
I
IIT
T
TTA
A
AAL
L
LLP
P
PPR
R
RRO
O
OOL
L
LLA
A
AAP
P
PPS
S
SSE
E
EE
LE PROLAPSUS GÉNITAL
ÉTAT DES LIEUX DE LA CHIRURGIE PAR VOIE VAGINALE
http://www.lebanesemedicaljournal.org/articles/61-1/review5.pdf
Loïc BOULANGER, Jean-Philipe LUCOT, Géraldine GIRAUDET, Virginie BOT ROBIN
Chrystèle RUBOD, Pierre COLLINET, Michel COSSON*
INTRODUCTION
Dans le traitement du prolapsus génital par voie vagi-
nale, on distingue les opérations qui cloisonnent l’ori-
fice vulvaire (colpocléisis) des chirurgies fonctionnelles
conservatrices. L’évolution de l’anesthésie, et plus parti-
culièrement de la pharmacologie et des techniques loco-
régionales, mais aussi le développement des techniques
chirurgicales peu invasives par voie vaginale permettent
désormais de proposer les opérations conservatrices même
à des femmes âgées [1].
La chirurgie vaginale a l’avantage de durées opéra-
toires inférieures à celles de la voie haute et d’une reprise
de l’activité plus rapide [2].
L’utilisation de prothèses synthétiques pour la cure
de cystocèles par voie vaginale offre de meilleurs résultats
anatomiques que la chirurgie traditionnelle (niveau de
preuve 1). Les taux de complications semblent identiques
entre les deux techniques, en particulier pour la dyspa-
reunie de novo.
Il faut cependant toujours garder à l’esprit qu’il s’agit
d’un trouble fonctionnel. Le bénéfice attendu en termes
de confort de vie doit donc toujours être contrebalancé
par le risque vital lié à l’acte opératoire et les complica-
tions possibles de cette chirurgie. L’information doit être
complète et une période de réflexion doit précéder l’inter-
vention.
Boulanger L, Lucot JP, Giraudet G, Bot Robin V, Rubod C,
Collinet P, Cosson M. Le prolapsus génital : État des lieux de la
chirurgie par voie vaginale. J Med Liban 2013 ; 61 (1) : 48-54.
Boulanger L, Lucot JP, Giraudet G, Bot Robin V, Rubod C,
Collinet P, Cosson M. Genital prolapse surgery: State of the art
of the vaginal approach. J Med Liban 2013 ; 61 (1) :
48-54.
*Service de chirurgie gynécologique et mammaire, hôpital
Jeanne-de-Flandre, Centre hospitalier régional universitaire
(CHRU) de Lille, France.
Correspondance : Dr Loïc Boulanger.
e-mail : [email protected]
RÉSUMÉ : Le traitement du prolapsus génital est
essentiellement chirurgical. La voie vaginale a l’avan-
tage de durées opératoires inférieures à la voie haute et
d’une reprise de l’activité plus rapide. Nous décrivons
différentes techniques opératoires qui sont le plus sou-
vent associées dans notre pratique quotidienne. Pour le
prolapsus complet touchant les trois étages de la sta-
tique pelvienne, nous associons le plus souvent une col-
pohystérectomie, un plastron pour le traitement de
la cystocèle, un croisement sous-symphysaire des liga-
ments utéro-sacrés selon la technique de Campbell et
enfin une suspension du fond vaginal selon Richter et
une myorraphie des élévateurs.
Actuellement, ces techniques utilisant les tissus na-
tifs tendent à être supplantées dans notre service par
les techniques utilisant les implants de renfort prothé-
tiques qui, selon le dernier référentiel de bon usage de
la Haute Autorité de Santé (14 novembre 2007) « pour-
raient présenter un intérêt : en deuxième intention après
échec d’un traitement chirurgical antérieur, si un élé-
ment clinique particulier fait craindre un risque élevé de
récidive ». Dans tous les cas, les patientes souhaitant
une prise en charge chirurgicale de leur prolapsus gé-
nital doivent être complètement informées des risques
spécifiques à chaque technique. Elles doivent aussi être
informées des résultats à long terme ou de l’absence
de données disponibles, que ce soit pour les techniques
utilisant le tissu natif ou des prothèses.
ABSTRACT : Treatment of genital prolapse is mainly
surgical. The vaginal approach is a shorter procedure
than the abdominal approach with a quicker resump-
tion of activity for the patients. We describe different
techniques which are most often performed in our
daily practice. For the complete prolapse affecting the
three components of the pelvic floor, we most often
associate a colpohysterectomy, a native tissue reinfor-
cement for the treatment of cystocele, sub-symphyseal
crossing of the uterosacral ligaments using the tech-
nique of Campbell and finally a suspension of the vagi-
nal vault according to Richter with a levator myorra-
phy.
Currently, native tissues used in these techniques
tend to be superseded in our service by reinforcement
prosthetic implants, which according to the latest
French Health Higher Authority guidelines (Novem-
ber 14, 2007) “could be of interest in relapse surgery, if
a clinical element raises fears of high risk of recur-
rence.” In any case, patients seeking a surgical treat-
ment of their genital prolapse must be fully informed
of the specific risk related to each technique. They
must also be informed of the long-term results or of
the lack of available data, regarding techniques using
native tissue or prostheses.
48 Journal Médical Libanais 2013 •
Volume 61 (1)

L. BOULANGER et al. – Chirurgie par voie vaginale : état des lieux Journal Médical Libanais 2013 •
Volume 61 (1)
49
PRINCIPES GÉNÉRAUX
La chirurgie classique des prolapsus par voie vaginale
reprend deux principes chirurgicaux complémentaires
avec les techniques de « suspension » proches des tech-
niques de voie haute consistant à suspendre les tissus
vaginaux à un ligament par un fil le plus souvent non
résorbable. On peut regrouper sous cette dénomination
pour le traitement des cystocèles la suspension para-
vaginale aux arcs tendineux du fascia pelvien (ATFP),
le plastron et le « burch inversé » de l’école lyonnaise
[3] et également la suspension du fond vaginal selon
Richter.
L’autre grande famille de techniques est fondée sur
un principe théorique de « soutènement » et consiste en
l’utilisation de tissus autologues qui sont remis en ten-
sion sous les viscères prolabés. On peut ainsi réaliser
des plicatures des fascias sous-vésical et prérectal, mais
elles peuvent être responsables de réduction des capa-
cités fonctionnelles de la vessie et du rectum. On y rat-
tache les interventions de réduction des colpocèles an-
térieure et postérieure comme les colpectomies-colpor-
raphies consistant à réséquer l’excédent de tissu vaginal
avant de refermer un vagin « rétréci ». Ces dernières sont
discutables car elles entraînent des cicatrices rétractiles,
source de troubles vésicaux et bien évidemment parfois
de dyspareunie. Bien réalisées, elles peuvent toutefois
se concevoir chez des patientes dont on est sûr de l’ab-
sence de rapports sexuels. Cependant, leurs résultats à
long terme semblent très limités.
PLACE DU MATÉRIEL PROTHÉTIQUE
DANS LE TRAITEMENT DU PROLAPSUS
PAR VOIE VAGINALE
Les cures chirurgicales de prolapsus par voie vaginale
connaissent actuellement des bouleversements en termes
d’indications et de techniques, liés à l’utilisation de pro-
thèses de renforcement décrites plus loin.
Ces interventions de soutènement sont souvent de réa-
lisation technique difficile liée à la nature fragile et al-
térée, voire inconstante, des tissus utilisés. De même, les
techniques d’adossement, de plicature ou de résection de
ces tissus sont souvent très variables d’une école ou d’un
opérateur à l’autre. Sur le plan conceptuel, elles sont dis-
cutables si l’on admet que le prolapsus résulte de l’alté-
ration du tissu que l’on va utiliser pour sa propre cure.
De plus, les ligaments et fascia utilisés vont continuer à
s’altérer, expliquant sans doute le risque élevé de récidives
à long terme.
L’utilisation de prothèses par voie vaginale paraît donc
logique si l’on considère qu’elles évitent de recourir à des
techniques utilisant les tissus autologues de la patiente
et peuvent donc prétendre remplacer les techniques de
soutènement et diminuer douleurs et complications fonc-
tionnelles potentielles.
Toutefois, l’utilisation de la voie vaginale, chirurgie
« propre-contaminée » selon Altemeïer, peut entraîner des
complications graves, les prothèses étant mises en place
au travers et au contact des tissus vaginaux.
Résultats
Ces techniques sont encore en cours d’évaluation et
ne peuvent être considérées comme des indications sys-
tématiques dans les cas simples de prolapsus génitaux
[2, 4-5].
Le rapport de la Haute Autorité de Santé (HAS) paru en
juillet 2007 sur l’« Évaluation des implants de renfort
pour le traitement de l’incontinence urinaire d’effort fémi-
nine et pour le traitement du prolapsus des organes pel-
viens de la femme » concluait que « les données actuelles
de la littérature ne permettent pas de montrer l’intérêt
de ces implants dans la prise en charge des prolapsus
génitaux par voie basse », mais qu’ils pourraient présen-
ter « un intérêt en deuxième intention après échec d’un
traitement chirurgical antérieur, ou si un élément clinique
particulier fait craindre un risque élevé de récidive » [6].
Plus récemment, en novembre 2009, la HAS a publié un
guide de « Bon usage des technologies de santé : quels
implants de renfort pour traiter le prolapsus des organes
pelviens de la femme ? » qui rappelle la nécessité d’études
prospectives comparatives entre les techniques de chi-
rurgie par voie vaginale classiques et ces implants [7].
En février 2009, Savary a publié une revue de la lit-
térature dans le but de revoir les données non référencées
dans le rapport de l’HAS et celles publiées depuis [8].
Dans leur conclusion, les auteurs proposaient trois indi-
cations d’utilisation des implants de renfort prothétique
par voie vaginale : la cystocèle de grade supérieur ou égal
à III (POP-Q) (prothèse antérieure), le prolapsus sévère
associant plusieurs étages dont une cystocèle de grade
supérieur ou égal à III (POP-Q) (prothèse antérieure et sur
chaque étage concerné), et le prolapsus récidivé (prothèse
sur le ou les étages concernés) [8].
Une revue de la Cochrane a repris l’ensemble des
essais randomisés publiés jusqu’en février 2009 incluant
une chirurgie pour prolapsus génital féminin [9]. L’utili-
sation d’implants de renfort prothétique par voie vaginale
pour la cure de cystocèle semble diminuer le risque de
récidive anatomique mais l’amélioration de la satisfac-
tion, de la qualité de vie et du taux de réintervention n’a
pu être démontrée. Les données étaient jugées insuffi-
santes pour mettre en évidence un bénéfice à l’utilisation
des prothèses lors du traitement chirurgical du prolapsus
du mur postérieur par voie vaginale.
La question des résultats anatomiques à moyen et long
terme de la chirurgie prothétique vaginale commence à
obtenir des réponses grâce à plusieurs études de cohorte
avec des reculs conséquents (jusqu’à cinq ans). Il semble
exister une stabilité du résultat anatomique avec le temps
dans la cohorte du groupe TVM qui portait sur les trois
étages du prolapsus, avec un taux d’échec anatomique de
20% à trois ans, stable à cinq ans [10]. Dans l’étude de
Letouzey, le taux d’échec dans le compartiment traité
(cystocèle) passe de 11% à trois ans, à 24% à cinq ans
[11]. Cette augmentation pourrait être expliquée par la

50 Journal Médical Libanais 2013 •
Volume 61 (1)
L. BOULANGER et al. – Chirurgie par voie vaginale : état des lieux
technique utilisée dans cette étude (prothèse libre sans
suspension). Il faut signaler qu’un échec anatomique n’est
pas toujours synonyme de réintervention. Dans la cohorte
TVM, les taux de réintervention pour échec anatomique
sont de 3% à trois ans et 5% à cinq ans. Letouzey ne
rapporte aucune réintervention pour échec anatomique à
cinq ans. Dans notre expérience, le taux de réintervention
dans cette indication est de 2% ; il s’agit d’hystérocèles
après Prolift antérieur et postérieur avec conservation
utérine [12].
Les essais publiés ne plaident pas en faveur de l’utili-
sation des prothèses résorbables biologiques puisque deux
études randomisées sur quatre n’ont pas retrouvé de ré-
duction du taux de récidive anatomique en comparaison
de la chirurgie traditionnelle [13].
Complications
La principale complication de la chirurgie prothétique
par voie vaginale est l’exposition vaginale de la prothèse.
Sa fréquence est retrouvée à des taux très variables, allant
de 0 à 35,7 % [14]. Ces chiffres dépendent du matériel
utilisé, mais sans doute plus encore de la technique opéra-
toire, amenant à une standardisation de la technique : pas
d’hystérectomie systématique, pas d’incision en T inversé
pour la dissection de la cystocèle, infiltration, dissection
et positionnement sous le fascia de la prothèse, absence
de colpectomie, et vérification soigneuse de l’absence de
passage transfixiant des bras dans les culs-de-sac latéraux.
Il existe probablement un facteur lié à l’expérience avec
un phénomène de courbe d’apprentissage ainsi que l’a
évoqué Dwyer [15]. Dans notre service, le taux d’expo-
sition prothétique réopérée est de 2,5% [12]. La prise en
charge en est simple, et on ne peut considérer cette com-
plication comme majeure.
Des infections prothétiques avec ou sans exposition
préalable de la prothèse se rencontrent et semblent être
beaucoup plus rares avec les prothèses tricotées avec
du fil monofilament de polypropylène non résorbable.
Ces deux complications sont également décrites pour la
voie abdominale mais à des degrés moindres (1%).
Certaines complications sont plus spécifiques de la
voie vaginale. Il s’agit en particulier des rétractions péri-
prothétiques qui peuvent être à l’origine de la diminution
de la surface de la prothèse et donc d’un risque poten-
tiel de récidive secondaire, mais surtout de rétractions pal-
pables sous le vagin, parfois accompagnées de douleurs
pelviennes, voire de dyspareunies et de dyschésies dans
les cas les plus extrêmes.
Le développement rapide de ces techniques a abouti,
comme pour les réparations par tissus autologues, à la
description de procédés multiples dont seule l’évaluation
à long terme permet un choix éclairé. Nous décrirons ici
les techniques couramment pratiquées dans le service.
Leur utilisation pourrait présenter un bénéfice dans les cas
où une chirurgie classique par voie vaginale, utilisant les
tissus autologues de la patiente, est à haut risque d’échec
à plus ou moins long terme comme pour les prolapsus
volumineux ou récidivés, les cystocèles avec défect laté-
ral ou en deuxième intention après échec d’un traitement
chirurgical antérieur. Leur utilisation doit s’accompagner
d’une information de la patiente concernant les avantages
et les complications potentielles liés à leur utilisation.
Il est bien entendu possible de réaliser une cure chirur-
gicale d’excellente qualité des prolapsus génitaux par voie
vaginale sans utiliser de prothèses de renforcement. Seule
peut-être la durée de vie du montage est plus courte.
STRATÉGIE CHIRURGICALE
Nos critères de choix de l’intervention chirurgicale
sont résumés dans le tableau I.
Chez les femmes âgées, le choix d’un traitement du
prolapsus se fait entre un traitement conservateur par pes-
saire, un traitement chirurgical par colpocléisis ou une
chirurgie fonctionnelle conservatrice.
L’utilisation d’un pessaireest limitée car le prolapsus à
traiter est souvent volumineux et extériorisé. Il est respon-
sable à la longue d’une ulcération vaginale qui entraîne
TABLEAU I
PRINCIPALES INDICATIONS DES TECHNIQUES CHIRURGICALES DE TRAITEMENT DU PROLAPSUS VAGINAL
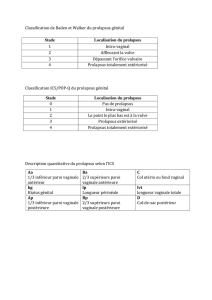
RETENUES DANS NOTRE SERVICE (grade de Baden et Walker)
Femme jeune avec désir de grossesse Plicature sous-vésicale/Richardson
Femme < 50 ans PF cœlioscopique
Selon état général, comorbidité, Promontofixation cœlioscopique ou voie basse
Femme entre 50 et 60 ans taille de la cystocèle, présence (si cystocèle prédominante ou défect latéral, préférer
d'un défect latéral, activité sportive voie basse avec prothèse)
Femme > 60 ans Prolapsus grade 2 HV, Campbell, Richter, périnéorraphie postérieure
Prolapsus grade 3/4 Prothèses par voie vaginale
Après voie basse sans prothèse Techniques prothétiques par cœlioscopie (PF) ou
Prolapsus récidivant voie basse, selon âge, état général, etc.
Après chirurgie prothétique Utiliser une voie d’abord différente
PF : promontofixation HV : hystérectomie vaginale

L. BOULANGER et al. – Chirurgie par voie vaginale : état des lieux Journal Médical Libanais 2013 •
Volume 61 (1)
51
des saignements empêchant dès lors son utilisation [16],
ce que nous retrouvons dans notre étude. Seulement 17%
des patientes que nous avons opérées [1] avaient précé-
demment utilisé un pessaire. Ce taux est faible par rapport
aux données de la littérature puisque 55% des patientes
opérées par Schweitzer [17] et 44% par Nieminen [18]
avaient déjà utilisé un pessaire. Notre politique de service
de favoriser une réparation chirurgicale chez toutes les
patientes en bonne santé explique sans doute ces résultats.
Le nombre élevé de prolapsus extériorisés, difficiles à
contrôler avec un pessaire, explique aussi ces chiffres. Les
patientes porteuses d’un pessaire souhaitent un traitement
chirurgical de leur prolapsus si elles sont âgées de moins
de 65 ans, si le prolapsus est supérieur au stade III à l’é-
tage postérieur et si elles désiraient déjà être opérées lors
de la première consultation [16, 19].
Le colpocléisis est une intervention qui ne renforce pas
le plancher pelvien défaillant mais qui oblitère le vagin.
Ses avantages sont la rapidité d’intervention et la réalisa-
tion possible sous anesthésie locale. Mais il compromet
la fonction sexuelle et le diagnostic précoce d’un cancer
utérin [20-21]. Le problème de la préservation de la fonc-
tion sexuelle semble cependant marginal chez les femmes
âgées car dans une population de femmes britanniques,
Barlow relève 4% de femmes actives sexuellement entre
75 et 84 ans et aucune après 85 ans [22]. Il était aussi clas-
siquement reproché au colpocléisis d’augmenter l’incon-
tinence urinaire d’effort, mais cela n’est pas retrouvé dans
des séries récentes [23-25]. Il faut toutefois souligner que
dans ces publications le colpocléisis est souvent associé
à un geste urinaire et une colpopérinéorraphie postérieure
pour en améliorer les résultats fonctionnels. La durée d’in-
tervention moyenne s’élève alors à 75 min pour Denehy
[25] et 101 min pour DeLancey [24], contre 120 min dans
notre série [1] et 93 min dans celle de Nieminen [18] où
toutes les patientes avaient une fixation vaginale au liga-
ment sacrospinal. Le principal avantage du colpocléisis,
c’est-à-dire sa rapidité, est alors discutable. C’est pour-
quoi nous n’en avons plus réalisé dans notre service de-
puis 10 ans. Seule la perte sanguine apparaît plus impor-
tante en cas de traitement conservateur puisque dans sa
série de colpocléisis DeLancey l’estime à 206 ml (± 171)
alors que Nieminen dans sa série de sacrospinofixation
l’estime à 350 ml (± 300).
Dans notre pratique, chez les patientes jeunes, nous
préférons la réalisation d’une voie haute à type de pro-
montofixation par voie cœlioscopique chaque fois que
possible. Chez les patientes plus âgées, en cas de cysto-
cèle volumineuse (grade 3 et 4) associée à une rectocèle,
nous proposons à la patiente soit un traitement par tis-
sus autologues, soit une technique utilisant un renfort pro-
thétique en lui exposant les avantages et les risques de
chaque méthode.
Si la technique autologue est choisie, nous associons
une hystérectomie vaginale, un plastron ou une plicature
sous-vésicale, une intervention de Campbell, une sus-
pension selon Richter et une périnéorraphie postérieure.
Pour les techniques prothétiques, nous utilisons les voies
transobturatrices et transsacrospinales.
En cas de prolapsus récidivant après une première
chirurgie utilisant des techniques autologues ou en cas de
défect vésical latéral, nous utilisons les techniques pro-
thétiques (à condition qu’il n’y ait pas d’allongement du
col).
Si la patiente a encore un désir de grossesse et que sa
gêne la pousse à demander une chirurgie, nous réalisons
l’intervention de Richardson associée éventuellement à
une plicature des fascias.
Enfin, en cas d’incontinence urinaire d’effort ou d’in-
continence masquée, nous associons au traitement du pro-
lapsus une bandelette sous-urétrale transobturatrice dans
le même temps opératoire.
TECHNIQUES CHIRURGICALES
Les interventions de cure de prolapsus génital par voie
basse que nous décrivons sont donc essentiellement des
techniques de suspension avec, à la demande, une hysté-
rectomie, une annexectomie et une cure d’incontinence
urinaire d’effort. Le choix de l’une des techniques repose
sur l’analyse des dégradations anatomiques des différents
étages.
1. Hystérectomie
L’hystérectomie est réalisée en cas d’hystérocèle et de
réalisation de technique autologue. En cas de réalisation
de techniques utilisant des prothèses, l’hystérectomie est
réalisable, mais la conservation utérine doit être privilé-
giée chaque fois que possible, car, si les résultats anato-
miques sont similaires, le risque d’exposition prothétique
est diminué [9]. Si une hystérectomie est réalisée avec
mise en place de prothèse, nous ne réalisons pas de col-
pectomie en T inversé pour la même raison. Enfin, la con-
servation utérine n’est réalisée que s’il n’existe pas d’ano-
malie utérine associée (réalisation systématique d’un frot-
tis cervicovaginal, d’une biopsie de l’endomètre et d’une
échographie pelvienne).
L’hystérectomie peut se faire de très nombreuses
façons. Si nous la réalisons globalement de la même ma-
nière que lorsqu’elle n’est pas associée à un prolapsus
[26], elle présente toutefois certaines particularités. Le
principal risque est lié à l’allongement du col utérin qui
modifie la position de la vessie et nécessite souvent plu-
sieurs prises de ligature sur les ligaments suspenseurs. Il
est ensuite nécessaire d’anticiper les gestes de correction
du prolapsus qui suivent l’hystérectomie.
2. Temps antérieur
La colpopérinéorraphie antérieure sert à la reconstruc-
tion de l’appareil de soutien du plancher vésical après re-
placement de la vessie dans le pelvis.
Concernant les cystocèles, on peut théoriquement dis-
tinguer les cystocèles latérales, correspondant à une désin-
sertion du fascia inter-vésico-vaginal de l’arc tendineux
du fascia pelvien, des cystocèles médianes secondaires
à une dégradation du tissu conjonctif de ce même fascia.

52 Journal Médical Libanais 2013 •
Volume 61 (1)
L. BOULANGER et al. – Chirurgie par voie vaginale : état des lieux
En fait, bien souvent, l’atteinte est secondaire à des degrés
variables des deux phénomènes.
Les bourses d’enfouissement vésical sont insuffisantes.
Il existe de nombreuses techniques qui sont soit fondées
sur la remise en tension du fascia de Halban (paletot du
fascia de Halban, paletot de vagin total, paletot suspendu
aux arcs tendineux, intervention de Lahodny, plastron),
soit sur l’utilisation des ligaments utéro-sacrés : artifice de
Campbell.
3. Temps postérieur
a. Sacrospinofixation selon Richter [27]
La sacrospinofixation permet la suspension du fond
vaginal au ligament sacro-épineux qui s’étend de l’épine
sciatique au bord latéral du sacrum et du coccyx. Elle est
actuellement associée presque systématiquement au geste
antérieur et postérieur de traitement du prolapsus par voie
vaginale.
b. Suspension avec conservation de l’utérus :
Intervention de Richardson
La sacrospinofixation est le traitement de référence
de la chirurgie voie basse sans prothèse. L’intervention de
Richardson ou hystérosacrocolpopexie consiste à fixer
l’isthme utérin et les ligaments utéro-sacrés au ligament
sacro-épineux par du fil non résorbable. On réalise une
colpotomie longitudinale postérieure permettant de dissé-
quer la fosse pararectale d’un côté (choisi selon les habi-
tudes de l’opérateur) et de dégager le ligament sacro-épi-
neux. Ce ligament est aiguillé par deux points de fil non
résorbable monobrin. La solidité de la prise est vérifiée
avant d’aiguiller un ligament utéro-sacré puis l’autre. La
fermeture vaginale est amorcée par un surjet avant de
serrer les deux points sans tension en prenant garde de
ne pas coller le col au ligament sacro-épineux ce qui pour-
rait provoquer des douleurs et dyspareunies. Le taux de
récidive après hystérosacrocolpopexie varie de 6,5% à
26% selon les études avec un recul de seulement 13 à
57 mois [28-30]. Les complications de l’intervention sont
rares avec essentiellement un risque de douleurs lom-
baires postopératoires dans 0,4 à 6,5% des cas [23, 30].
Elles régressent le plus souvent spontanément dans un
délai moyen de trois mois.
Le Richardson semble donc être l’intervention de choix
chez la femme jeune en préservant sa fertilité ultérieure. Il
conviendra d’informer les patientes qu’une seconde inter-
vention est probable dans un délai indéterminé que ce soit
après un ou plusieurs accouchements ou en raison d’une
récidive secondaire. L’intervention de Richardson permet-
tra la correction du prolapsus utérin et d’une majorité de
rectocèles mais ne traitera pas une cystocèle. Il faudra donc
associer une colpopérinéorraphie antérieure en cas de cys-
tocèle surajoutée ou isolée. Le taux de récidive après péri-
néorraphie antérieure est d’environ 37% [31]. On associera
également en cas de rectocèle importante une colpopéri-
néorrhaphie postérieure.
c. Intervention de Manchester
L’intervention de Manchester consiste à réaliser une in-
cision péricervicale avec une incision en T antérieure. L’es-
pace vésico-utérin est disséqué afin de dégager l’isthme.
Le Douglas est disséqué sans être ouvert afin d’indivi-
dualiser les deux ligaments utéro-sacrés qui sont libérés sur
quelques centimètres puis sectionnés au ras de l’utérus.
Les deux utéro-sacrés sont croisés et fixés en antérieur
sur l’isthme utérin par un ou deux points de fil non résor-
bable monofilament. Le col est ensuite sectionné et le
vagin suturé à l’isthme. Cet artifice permet de remettre en
tension les utéro-sacrés. Cette intervention se complique
dans 10 à 15% des cas environ d’une sténose isthmique
secondaire avec hématométrie, dysménorrhées et douleurs
pelviennes [32].
L’intervention de Manchester n’est pas indiquée pour
le traitement du prolapsus de la femme jeune.
4. Cure de prolapsus avec renforcement prothétique
voie basse
Concernant les techniques utilisant des prothèses, seule
celle utilisant le kit Gynecare Prolift®[33] est décrite ici.
Cette technique consiste en la mise en place d’une prothèse
synthétique de polypropylène de faible grammage à maille
large (Prolène soft®). Cette prothèse possède trois parties
distinctes. La partie antérieure est intervésicovaginale et
ses bras latéraux traversent les trous obturateurs. La partie
postérieure est interrectovaginale et ses bras se fixent dans
les ligaments sacroépineux. La portion intermédiaire, ré-
trécie, relie les deux précédentes. En cas d’hystérectomie
associée au geste ou s’il s’agit d’un prolapsus total post-
hystérectomie, il faut laisser un « pont » vaginal entre les
incisions vaginales antérieures et postérieures où s’étale
cette partie intermédiaire. La prothèse est sectionnée dans
cette partie en cas de conservation utérine afin de placer
les parties antérieures et postérieures séparément.
Dans la série rétrospective de notre équipe portant
sur 524 patientes, le taux global de réintervention était de
11,6% avec une durée moyenne de suivi de 38 mois.
Les indications de ces deuxièmes interventions étaient
le traitement d’une incontinence urinaire (6,9%), les com-
plications des prothèses elles-mêmes – érosion, infection
(3,6%) et la récidive du prolapsus (3%).
De nombreuses autres prothèses et kits existent.
5. Nouveautés
Afin de limiter les risques opératoires et les douleurs
postopératoires, il est proposé de ne plus réaliser de pas-
sage transobturateur ou translévatorien des bras de pro-
thèse. La suspension à l’arc tendineux du fascia pelvien
et au ligament sacro-épineux est alors assurée par harpon,
passe fil, agrafes ou par un dispositif vaginal. Ces tech-
niques sont en cours d’évaluation.
CONCLUSION
Sur la base d’une littérature sans cesse croissante, il
semble que la chirurgie prothétique par voie vaginale
 6
6
 7
7
1
/
7
100%