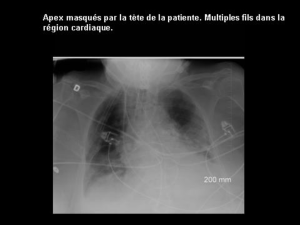
Aucun titre de diapositive - le site de la promo 2006-2009

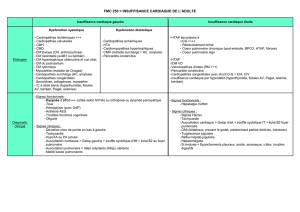
INSUFFISANCE CARDIAQUE
MODULE DE CARDIOLOGIE
IFSI
Dr Nicolas BARRA

DEFINITION
-Incapacité de la pompe cardiaque à assurer un débit
cardiaque suffisant pour faire face aux besoins
hémodynamiques de l’organisme.
-C’est l’aboutissement plus ou moins tardif et inéluctable de
l’histoire naturelle de toutes les cardiopathies.
- Une telle définition exclut donc les symptômes dus à un
obstacle valvulaire mitral, pulmonaire ou tricuspidien et les
adiastolies.

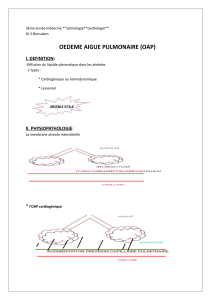
PHYSIOPATHOLOGIE
Le débit cardiaque est le produit de la fréquence cardiaque par
le volume d’éjection systolique.
Le volume d’éjection systolique est sous la dépendance de:
- La pré-charge est assimilable au volume télé-
diastolique (loi de F.Starling)
- La contractilité myocardique ou inotropisme
(système sympathique )
- La post-charge est représentée par l’obstacle à
l’éjection ventriculaire.

PHYSIOPATHOLOGIE
-La pre-charge :
-Insuffisance mitrale:
-Insuffisance aortique:
- Surcharge de volume entraînant à terme une
altération de la contractilité

PHYSIOPATHOLOGIE
-La contractilité myocardique :
-Maladie primitive du myocyte: Myocardiopathies
-Atteinte myocardique focale : Infarctus du myocarde
-Diminution de la contractilité et donc du débit cardiaque
-L’altération de la contractilité est l’étape terminale de toutes
les cardiopathies.
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
 29
29
 30
30
 31
31
 32
32
 33
33
 34
34
 35
35
 36
36
 37
37
 38
38
 39
39
 40
40
 41
41
 42
42
 43
43
 44
44
1
/
44
100%