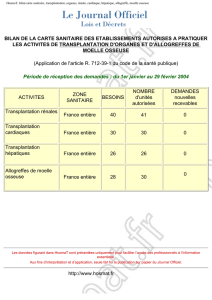
Transplantation cardiaque (G Dreyfus)

Chapitre VC, page 1
Transplantation cardiaque (G Dreyfus)
Indications: insuffisance cardiaque terminale. Schématiquement on observe 55% de cardiopathies
dilatées (ancienne CMNO), 35% de cardiopathies ischémiques et 10% de cardiopathies valvulaires
et diverses.
Contre-indications:
infection ou cancer évolutif, maladie ou lésion hémorragique, âge élevé (>65 ans), diabète
grave (rétinopathie), pathologie psychiatrique grave, alcoolisme.
indication à une transplantation multiorgane: insuffisance rénale, insuffisance hépatique
ou cirrhose, insuffisance respiratoire ou hypertension artérielle pulmonaire
Bilan: il comprend de nombreux examens dont les buts sont:
de confirmer et d'évaluer le pronostic de l'insuffisance cardiaque (échocardiographie, mesure
de la VO2max, fraction d'éjection isotopique...)
d'exclure la possibilité d'un autre traitement que la transplantation cardiaque (coronarographie)
d'éliminer une contre-indication (examen clinique, bilan psychiatrique, recherche d'un cancer
digestif ou des voies aériennes...), notamment l'HTAP (cathétérisme cardiaque droit avec épreuves
pharmacologiques) et l'insuffisance d'un autre organe qui orienteraient vers une transplantation
multiorgane et ses contraintes propres
de préparer la transplantation: ajustement du traitement de l'insuffisance cardiaque, information
du malade et de son entourage, bilan immunologique (recherche d'anticorps antilymphocytaires,
typage HLA, sérologies multiples: HAV, HBV, HCV, HIV, CMV, Toxoplasmose, Légionnellose,
chez le sujet exposé Anguillulose...), bilan préopératoire (consultation d'anesthésie...).
Ce bilan sera complété par des examens ou consultations spécialisés au cas par cas, il sera répété
notamment le cathétérisme cardiaque en fonction de l'évolution du patient et régulièrement si le
patient n'est pas rapidement transplanté. En cas d'urgence ce bilan sera réduit au minimum.
Inscription sur la liste d'attente: au terme de ce bilan le patient est inscrit sur la liste d'attente
suivant une procédure contrôlée par l'EFG (établissement Français des Greffe) qui garantit la
transparence des transplantations d'organes. Il existe une liste d'attente par centre transplanteur, un
patient ne peut être inscrit que sur une seule liste.
Attente suivant son état clinique le patient attend un organe adapté soit à l'hôpital soit à son
domicile, il reste régulièrement suivi par le centre transplanteur.
Coma dépassé:
les organes (cœur, foie, poumons, reins et pancréas) sont prélevé sur des patients en coma
dépassé c'est à dire dont le cerveau est détruit mais dont le cœur bat encore.
Les causes de coma dépassé sont essentiellement les accidents vasculaires cérébraux
(hémorragies méningées notamment) et les traumatismes.
lorsqu'un patient est en état de coma dépassé plusieurs actions sont menées de front:
réanimation du patient dont le but est de maintenir une hémodynamique stable
permettant le prélèvement des organes dans les meilleurs conditions. Cette réanimation est
complexe d'autant que les impératifs propre à la préservation de chaque organe sont parfois
contradictoires
s'assurer de la réalité de la mort cérébrale (EEG plat de façon répété, absence de
respiration spontanée en oxygène pur...). La définition de la mort cérébrale est clinique et précisée
par des textes détaillés
s'assurer de légalité d'un éventuel prélèvement d'organe (pas de désaccord du patient,
mort non suspecte ou accord du procureur de la République, accord de la famille...)
recueillir les informations utiles aux différents prélèvements d'organes (groupe ABO,
poids et taille, antécédents, circonstances de la mort, ECG, radiographie de thorax pour le cœur et
les poumons, bilan hépatique pour le foie...) et s'assurer de l'absence de contre-indication au
prélèvement d'un ou plusieurs organes (infection évolutive, contusion...)
alerter l'EFG
Appel: l'EFG alerté par le centre "donneur" répercute la proposition d'organe aux différents centres
transplanteurs. La priorité est donnée à chaque centre tour à tour suivant des règles préétablies.
Acceptation du greffon: le centre "transplanteur" alerté par l'EFG choisit dans sa liste un receveur
adapté au greffon qu'on lui propose. Les critères de choix sont:

Chapitre VC, page 2
immunologiques (les règles sont celles de la transfusion sanguine en ABO mais pour
égaliser les chances de chaque groupe on transplante en isogroupe ABO. Concernant HLA on fait
un pari immunologique si le patient n'a pas d'anticorps lymphocytotoxique, on fait un cross-match
sinon) corpulence: poids et tailles receveur-donneur proches
urgence de la transplantation
date d'inscription en liste d'attente
qualité du greffon
Organisation de la transplantation: lorsque le centre transplanteur sait qu'il dispose d'un greffon il
organise la transplantation.
Appel du patient
Réunion et envoi au centre donneur d'une équipe de chirurgien préleveur
Réunion de l'équipe qui prépare la transplantation elle-même
Prélèvement: il s'agit le plus souven,t de prélèvement multiorganes. Chaque équipe prépare le
prélèvement de l'organe qui la concerne. En coordination avec l'équipe de transplantation afin de
limiter le temps d'ischémie du greffon (maximum tolérable 6 heures pour le cœur) on prélève les
différents organes, le cœur et les poumons en premier en les protégeant contre l'ischémie par des
solutions spécifiques et le froid. Les organes sont transportés dans des glacières.
Transplantation:
sous circulation extra-corporelle et après cardiectomie du cœur natif on implante le
greffon.
Suites immédiates:
risque hémodynamique: défaillance primaire et insuffisance ventriculaire droite du greffon si
les résistances pulmonaires du malade sont élevées (intérêt de leur évaluation rigoureuse en
préopératoire)
risque immunologique: rejet, rare avant le 5ème jour, prévenu par le respect du groupe ABO et
un traitement immunosuppresseur lourd à base de ciclosporine, de corticoïdes et d'Imurel, ± de
sérum antilmymphocytaire. Le dépistage des rejets repose sur l'échocardiographie et la biopsie
endomyocardique.
risque infectieux: lié à l'immunosuppression elle-même indispensable, prévenu par des règles
d'hygiène strictes et une grande agressivité face à la moindre infection
secondaires
adaptation du traitement immunosuppresseur notamment grâce à la ciclosporinémie
traitement des effets secondaires du traitement immunosuppresseur (HTA, insuffisance
rénale...)
réadaptation physique et sociale
dépistage des rejets et des infections
lointaines: le risque majeur est la maladie du greffon souvent considérée comme un rejet
chronique son origine est en fait mal connue. Elle survient entre 5 et 10 ans après la greffe et
aboutit à l'insuffisance cardiaque qui peut nécessiter une retransplantation toujours plus difficile
notamment sur le plan immunologique (présence d'anticorps lymphocytotoxiques). La survie à 10
ans de la transplantation cardiaque est de 50 %
Bridge: mise en place d'une assistance circulatoire mécanique (cœur artificiel) dans l'attente d'un
greffon adapté. Il existe plusieurs types d'assistance circulatoire, le plus en vogue actuellement est
une assistance ventriculaire gauche électromécanique (Novacor, TCI).
Figure : sous circulation extra-corporelle te après cardiectomie du cœur natif on implante
le greffon

Chapitre VC, page 3
1
/
3
100%