Les blocs auriculo-ventriculaires (284)

Les blocs auriculo-ventriculaires (284)
Docteur Pascal DEFAYE, Professeur Gérald VANZETTO
Octobre 2002 (Mise à jour Janvier 2005)
Pré-Requis :
• Anatomie et physiologie
• Sémiologie clinique
• Sémiologie paraclinique
• Pharmacologie
Résumé :
• Ralentissement ou interruption de la transmission de l'influx électrique entre
oreillettes et ventricules.
• Aigu ou chronique, permanent ou intermittent.
• Siège proximal haut ou distal, bas ; d'autant plus grave que le siège est distal.
• Si bradycardie extrême, insuffisance cardiaque et surtout syncope, parfois
mortelle.
• Diagnostic par ECG, ECG endocavitaire.
• Pronostic transformé par entraînement électrosystolique.
Références :
1er, 2ème, 3ème cycle de médecine, préparation au concours de l’Internat :
• Collège des Enseignants de Cardiologie sous la direction de Xavier André-Fouët,
Cardiologie, Université Claude Bernard Lyon I, Presses Universitaires de Lyon
(PUL).
• Denis B., Machecourt J., Vanzetto G., Bertrand B., Defaye P., Sémiologie et
Pathologie Cardiovasculaires, Edité par B.Denis, 1999.
Et pour approfondir :
• Vacheron A., Le Feuvre C., Di Matteo J., Cardiologie, 3ème édition Mars 1999,
Expansion Scientifique publications.
• Braunwald E., Heart disease : a textbook of cardiovascular medicine. 5ème édition
1997, Editions W.B. Saunders, Philadelphie.
Mots-clés :
Bloc auriculo-ventriculaire, BAV.
Liens :
• Sémiologie et pathologie cardiovasculaires, Site Internet du Service de Cardiologie
du CHU de Grenoble : http://www-sante.ujf-
grenoble.fr/SANTE/CardioCD/cardio/index.html
Exercices :

1. Définition
Le bloc auriculo-ventriculaire est une altération de la transmission de l'influx électrique entre
les oreillettes et les ventricules, cette transmission étant ralentie ou interrompue.
2. Étiologies
2.1. Les blocs aigus qui régressent en général avec l'évolution
favorable de l'agent causal.
• Infarctus myocardique à la phase aiguë : l'infarctus postérieur s'accompagne d'un
bloc supra-hissien de bon pronostic, régressif, ne nécessitant pas en règle
d'entraînement électrosystolique. Celui de l'infarctus antérieur, de pronostic beaucoup
plus sévère, correspond à des lésions situées plus bas sur le tissu hissien ; il nécessite
une pace maker transitoire à la phase aiguë
• Intoxications médicamenteuses : digitaliques, bêta-bloquants, inhibiteurs calciques,
amiodarone, anti-arythmiques divers, surtout en cas d'association.
• Maladies infectieuses ou inflammatoires : diphtérie, rhumatisme articulaire aigu,
maladie de Lyme, abcès septal des endocardites infectieuses, myocardites virales.
• Après chirurgie cardiaque : fermeture des défauts septaux, prothèse valvulaire
aortique ; le bloc régresse en général, sinon il faut l'appareiller s'il persiste après trois
semaines.
• Stimulations vagales
2.2. Les blocs chroniques
• Idiopathiques : dégénérescence fibreuse du faisceau de His (maladie de Lenègre). Ce
sont les plus fréquents.
• Rétrécissement aortique calcifié : infiltrations calcaires interrompant le tissu de
conduction.
• Myocardiopathies de toute origine : cardiopathie ischémique, valvulaire ou
primitive évoluée ; tumeurs du coeur, hémochromatose, amylose, sarcoidose...
• Congénitaux isolés ou accompagnant une malformation cardiaque : les plus
fréquentes sont la "transposition corrigée des gros vaisseaux" et le canal
atrioventriculaire, plus rarement CIV.
3. Physiopathologie
• L'influx naît de l'automatisme du noeud sinusal ; il parvient au auriculo-
ventriculaire où il subit un ralentissement. Cet influx diffuse ensuite aux ventricules
par le tronc du faisceau de Hiss; lequel se divise rapidement en deux branches droite
et gauche destinées à chaque ventricule (la gauche comportant deux faisceaux,
antérieur et postérieur). Ces branches se continuent par le réseau sous-endocardique
de Purkinje. L'expression d'une conduction normale sur l'ECG est la succession de
l'onde P de dépolarisation auriculaire et du complexe QRS de dépolarisation
ventriculaire, l'espace PR, calculé du début de l'onde P au début du QRS, mesurant
normalement 0,12 à 0,20 seconde, correspondant au temps de conduction auriculo-
ventriculaire. Si cette conduction est altérée, le bloc auriculo-ventriculaire apparaît.

• Les conséquences du bloc auriculo-ventriculaire sont dues au ralentissement
excessif de la cadence ventriculaire :
o syncopes par pause ventriculaire prolongée (asystole) ou par torsade de pointes
o insuffisance cardiaque par bradycardie et perte de la séquence auriculo-
ventriculaire.
4. Diagnostic
4.1. Clinique
• La syncope de Stockes Adams : est la forme la plus caractéristique du bloc auriculo-
ventriculaire complet paroxystique. Il s'agit d'une syncope à l'emporte pièce, survenant
pour un arrêt circulatoire > 10 sec. Sans prodrome, le maladie palît, perd connaissance
et s'effondre brutalement, avec résolution musculaire totale. La reprise de
connaissance est rapide, complète, en moins de 1 minute dans la majorité des cas. La
chute peut s'accompagner de traumatismes parfois graves. Lorsque la syncope dure
plus d'une minute, apparaissent une cyanose, des convulsions avec pertes d'urine et des
matières, mais jamais de morsure de langue. Il n'y a pas d'amnésie rétrograde.
• Les équivalents mineurs : Lipothymie, malaise, sensation de tête vise, de voile noir
devant les yeux.
• Découverte d'examen systématique ou devant une insuffisance cardiaque.
L'examen clinique recherchera des signes de cardiopathie sous jacente et en cas de
syncope des signes de traumatismes et de fractures.
4.2. L'ECG peut faire le diagnostic et montrer
• Un bloc AV du 1er degré (BAV I) : L'espace PR est allongé, supérieur à 0,20
secondes, de façon constante. A chaque onde P correspond (comme normalement) un
complexe QRS. Le bloc est haut situé, nodal (noeud AV).
• Un bloc AV du deuxième degré (BAV 2) dont on distingue 3 variétés, de gravité
croissante :
o L'allongement progressif de l'espace PR, aboutissant à une onde P bloquée
(non suivie de QRS), le cycle reprenant ensuite ; c'est la période de Luciani-
Wenckebach, ou bloc de type Mobitz I. Le siège du bloc est en règle nodal.
o Le bloc fortuit d'une onde P ou bloc de type Mobitz II : l'espace PR est
constant (normal ou allongé) ; par moments, une onde P n'est pas suivie d'un
complexe QRST. Le bloc est ici de siège distal.
o Le bloc de haut degré : Le blocage de l'onde P y est cyclique, PR étant
constant. Un complexe QRS est absent toutes les 2 ou 3 ondes P (bloc 2/1,
3/1). La cadence ventriculaire est donc ralentie, de façon fixe ou variable. Cette
bradycardie peut entraîner des malaises avec perte de connaissance. Le bloc est
ici encore de siège distal.
• Un bloc AV complet ou du 3e degré (BAV 3) résulte de l'indépendance complète des
ondes P et des complexes QRST, ces derniers ayant une cadence plus lente que celle
des onde P. Aucune onde P n'est conduite aux ventricules. Ceux-ci sont tributaires de
l'automatisme plus lent des structures sous-jacentes au siège du bloc.
• L'aspect du complexe QRS est variable : Fin en cas de bloc supra- ou intra-hissien
isolé ; élargi (bloc de branche) dans les autres cas ; l'alternance de bloc droit et de bloc
gauche est considérée comme l'équivalent d'un bloc complet infra-hissien et doit être
traité de la même manière.
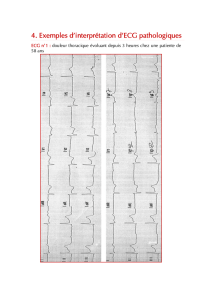
ECG : Bloc auriculo-ventriculaire du 1er degré
Rythme sinusal. Espace PR supérieur à 0,20 seconde (ici 0,34 seconde).

Mais chaque onde P est suivie d'un QRS.
(Service de Cardiologie du CHU de Grenoble)
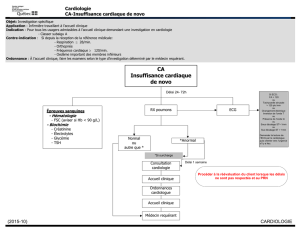
ECG : Bloc auriculo-ventriculaire incomplet (période de Wenckbach)
Allongement progressif et cyclique de l'intervalle P-R dans la séquence des battements, jusqu'à ce qu'un
battement ventriculaire manque (flèches = onde P).
(Service de Cardiologie du CHU de Grenoble)
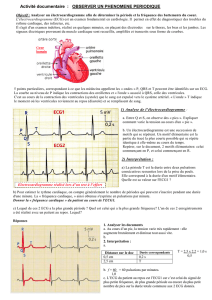
ECG : Bloc auriculo-ventriculaire incomplet (2ème degré)
Bloc auriculo-ventriculaire incomplet du 2ème degré (2/1)
(Service de Cardiologie du CHU de Grenoble)
ECG : Bloc auriculo-ventriculaire incomplet (2ème degré)
Cet exemple montre un bloc 2/1 avec une réponse des ventricules toutes les deux ondes P. Intervalles P-P
réguliers. Un bloc auriculo-ventriculaire du 2ème degré existe quand manquent certains battements
ventriculaires.
(Service de Cardiologie du CHU de Grenoble)
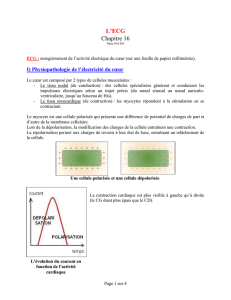
ECG : Bloc auriculo-ventriculaire complet (3ème degré)
Rythmes auriculaire et ventriculaire réguliers et indépendants. Rythme auriculaire à 72/mn. Rythme
ventriculaire à 54/mn avec complexes QRS fins. Les impulsions d'origine sinusale n'entraînent pas la
dépolarisation des ventricules.
(Service de Cardiologie du CHU de Grenoble)
ECG : Bloc auriculo-ventriculaire complet (3ème degré)
Onde P régulière à 75/mn. Complexes réguliers à 30/mn, indépendants des oreillettes. Noter l'existence de
troubles importants de la repolarisation fréquents dans les grandes bradycardies et d'origine mal définie
(Service de Cardiologie du CHU de Grenoble)
ECG : Bloc auriculo-ventriculaire complet (3ème degré)
(Service de Cardiologie du CHU de Grenoble)
4.3. L'enregistrement Holter
• Le holter peut être utile si le diagnostic n'est pas évident sur l'ECG de base. Toutefois,
en cas de BAV paroxystique, la probabilité de l'enregistrer pendant un holter de 24
heures est très faible, et la normalité de cet examen n'exclut par le diagnostic et son
intérêt est donc limité.
• Il peut parfois permettre de rectifier le diagnostic en retrouvant des troubles du
rythme, en particulier ventriculaires, pouvant expliquer les symptômes attribués par
erreur à un BAV.
4.4. L'enregistrement de l'ECG endocavitaire par cathétérisme
droit
• L’ECG endocavitaire permet de mettre en évidence l'onde A auriculaire, suivie de
l'onde H du faisceau de Hiss, suivie de l'onde V ventriculaire (A-H-V).
• D'après la localisation de l'obstacle par rapport au faisceau de Hiss, on distingue :
o Le bloc supra-hissien ou nodal : l'obstacle est situé dans le noeud AV ; les
complexes QRS sont fins, l'espace AH est allongé au-delà de 100
millisecondes et HV est normal.
o Le bloc intra-hissien : l'obstacle siège au niveau du tronc du faisceau de His :
l'onde H est élargie ou dédoublée.
o Le bloc infra-hissien : L'interruption est localisée au niveau des branches du
faisceau de His ; AH est normal, HV élargi au > 55 millisecondes.
4.5. L'échocardiographie

• Elle recherchera une cardiopathie sous jacente et éliminera une autre cause de
malaises (rétrécissement aortique, myocardiopathie obstructive, anévrysme
ventriculaire gauche potentiellement responsable de tachycardie ventriculaires...)
5. Evolution et pronostic
• Le BAV peut être constant, stable sur un enregistrement prolongé ou bien connaître
des degrés variables selon les moments. Il peut au contraire être paroxystique,
alternant avec un aspect ECG dépourvu de bloc, un BAV I ou un bloc de branche
parfois alternant.
• Le risque évolutif majeur est la syncope avec risque de traumatisme, d'accident
domestique, du travail ou de la circulation, et possible mort subite en cas de syncope
prolongée.
6. Traitement
6.1. Les blocs aigus
• Les blocs aigus vont par définition régresser avec l'évolution de l'affection
responsable. L'indication thérapeutique dépend donc du degré du bloc et de sa cause.
• les blocs du 1er degré sont seulement surveillés par des ECG réguliers ;
• les blocs du 2è et 3è degré nécessitent un monitorage ECG continu en unité de soins
intensif :
o Une perfusion d'isopropylnoradrénaline (Isuprel) est préparée en cas de
ralentissement ventriculaire excessif ou de torsade de pointe.
o En cas de composante vagale (infarctus aigu en particulier inférieur) l'Atropine
1 mg IVD peut être utilisée.
o L'indication d'un entraînement électrosystolique temporaire par sonde
endocavitaire placée dans le ventricule droit dépend de l'importance de la
bradycardie, de l'étiologie (infarctus antérieur, surdosage en anti-arythmique)
et de sa tolérance hémodynamique. En période post-opératoire de chirurgie
cardiaque, cet entraînement est effectué par des électrodes épicardiques placées
par le chirurgien.
o Dans tous les cas, il faut traiter la cause : arrêt d'un médicament, traitement
anti-infectieux ou anti-inflammatoire.
6.2. Les blocs chroniques
• Les blocs du 1er degré sont seulement surveillés par des ECG réguliers.
• Les blocs d'un plus haut degré justifient l'implantation d'un stimulateur cardiaque
définitif :
o BAV complet du 3ème
o BAV paroxystique documenté, même asymptomatique, après avoir éliminé
une cause iatrogène
o Bloc trifasciculaire : BAV I + bloc de branche droit + hémibloc gauche même
asymptomatique
o Bloc bifasciculaire : bloc de branche droit + hémibloc gauche si le patient est
symptomatique
• Choix du stimulateur :
 6
6
1
/
6
100%