Télécharger ceci

RSCA N° 3 : patient angoissant
Patient de 54 ans vu avec le Pr JAURY en tant qu'observatrice.
Le patient consulte pour son renouvellement de subutex et ses problèmes de peau.
Ses antécédents :
- psychotique non suivi
- hépatite C non suivi
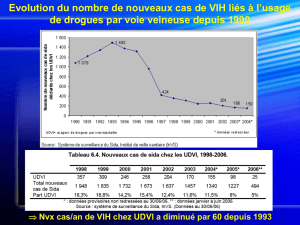
- ancien toxicomane intraveineux
- syphilis traité en 2010
- varices opérées
- tabac actif
Ses traitements:
- subutex
- pommade de dalibour
Il travaille à la Poste, au tri.
Patient ayant une logorrhée verbale.
Patient ayant des propos racistes, notamment il nous dit "vous avez remarqué, moi qui fume, j'ai
remarqué, tous les bureaux de tabac sont occupés par des chinois, vous trouvez ça normal ?" . Il
nous explique qu'à cause des ondes, il y aura un accident sanitaire d'ici 20 ans et il me regarde et me
dis "vous mademoiselle, je vous le dis, j'ai raison".
Il nous explique que les médecins créent des maladies. Il est anti-vaccin, " à cause de l'aluminium ".
Concernant le dépistage à 50 ans "c'est de la connerie".
Il nous parle de ses problèmes de peau au niveau principalement de sa joue droite. Il aurait eu
initialement un champignon. Depuis tous les prélèvements sont négatifs. Il insulta la dermatologue
qui lui a fait la dernière biopsie car "elle n'a pas prélevée au bon endroit".
Le Pr JAURY lui propose de prendre sa tension. La réponse du patient "je m'en tape de ma tension,
elle va bien". On ne l'a pas examiné.
A la fin de la consultation, on a renouvelé le subutex; proposé un prélèvement cutané de sa joue
après arrêt de tout traitement. Il a demandé un somnifère que l'on a prescrit.
En partant, il a fait allusion à sa mère et à son adolescence quand il avait fugué et qu'il se baladait
avec un couteau la nuit parce qu'il avait peur.
Tout le long de la consultation, j'étais angoissée par ce patient et je me disais que je ne pourrais pas
suivre un patient comme lui.

De cette consultation, je me suis posée plusieurs questions:
1/ Comment se séparer d'un patient ?
2/ Comment gérer une consultation avec un patient psychotique? quels comportements adopter ?
3/ A quel moment faire interner le patient d'office et comment?
4/ Quelle surveillance clinique et/ou biologique d'un patient sous subutex ?
1/Comment se séparer d'un patient
Selon le code de déontologie, article 47, sur la continuité des soins:
« Quelles que soient les circonstances, la continuité des soins aux malades doit être assurée.
Hors le cas d'urgence et celui où il manquerait à ses devoirs d'humanité, un médecin a le
droit de refuser ses soins pour des raisons professionnelles ou personnelles.
S'il se dégage de sa mission, il doit alors en avertir le patient et transmettre au médecin
désigné par celui-ci les informations utiles à la poursuite des soins. »
Pour se séparer d'un patient, il faut remplir trois conditions préalables :
1/ Il ne doit pas ou plus y avoir d'urgence (vitale, et non l'urgence "ressentie" par le patient) ;
2/ le médecin doit informer sans délai le patient de son refus ou de son impossibilité à
continuer à le prendre en charge ;
3/ le médecin doit prendre toutes dispositions pour que soit assurée la continuité des soins,
avec notamment transmission de toutes les informations nécessaires à un autre médecin
désigné par le patient.
Donc:
AUCUNE obligation de se justifier
AUCUNE obligation de faire un courrier au patient
AUCUNE obligation de fournir le nom d’un confrère

J'ai contacter la CPAM afin de savoir comment annuler le choix de médecin traitant. Elle
préconise deux choses:
1/ informer le patient (verbalement)
2/ faire un courrier à la CPAM
Enfin, si le patient menace de porter plainte contre non assistance en danger, il y a deux
choses à faire:
1/ Faire un courrier en recommandé au patient (après l’avoir informé verbalement)
2/ Faire un courrier au conseil départemental de l’ordre précisant:
-> le contexte
-> les éléments permettant de montrer que le médecin a rempli son devoir
-> les circonstances et raisons pour lesquelles il estime ne plus pouvoir le remplir
-> la copie du courrier envoyé au patient
2/ Comment gérer une consultation avec un
patient psychotique? quels comportements
adopter ?
En médecine générale, la fréquence de symptômes d’allure psychotique chez les adultes est d’au
moins 5 %.
Il ya des règles à respecter face à un patient psychotique et potentiellement dangereux.
En effet, il faut :
écouter et s’efforcer de garder le contact ;
ne pas chercher l’affrontement ;

penser à se protéger et à protéger les tiers ;
protéger le patient de l’accès à des objets potentiellement dangereux ;
s’efforcer de canaliser les émotions des personnes présentes ;
évaluer si un tiers de l’entourage est ressenti comme perturbateur, et si un tiers est
perçu comme rassurant ;
faire intervenir un tiers extérieur qui modifie le contexte.
On retrouve dans la littérature les conseils suivants :
respecter le territoire, rester à distance ;
éviter tout contact visuel intrusif ;
ne pas se montrer trop familier ;
se présenter, verbalement et non verbalement, comme quelqu’un qui n’a pas
l’intention d’être offensif ;
ne pas attaquer directement les idées délirantes ;
poser des questions simples et favoriser un fonctionnement coopératif et non de
contrôle ;
ne pas hésiter à exprimer de l’anxiété ressentie ;
prévoir des portes de sortie, des moyens d’appeler à l’aide et un traitement
approprié de l’épisode.
Lorsque le comportement de violence devient ingérable au cabinet, il faut faire appel:
au Samu ;
au service départemental d’incendie et de secours (SDIS) ;
à la police ou la gendarmerie, notamment en cas de patient armé (le Code pénal
autorise les professionnels de santé et de l’action sociale à déroger au secret
professionnel lorsqu’un patient détient une arme ou manifeste l’intention d’en
acquérir une).
LA PREVENTION
Le traitement adapté, régulier et s’inscrivant dans la durée des troubles psychiatriques reste
la meilleure prévention des moments de violence. Il doit être individualisé en fonction du
trouble, de son moment évolutif, des comorbidités éventuelles (consommation de
substances psycho-actives, troubles de la personnalité) et du contexte.
En effet, la conduite du traitement reste un des moments privilégiés de l’évaluation clinique.

La non-conscience de la maladie, l’absence de demande de soins doivent, dans certaines
situations, être interprétées comme des éléments de gravité du tableau clinique.
3/ A quel moment faire interner le patient
d'office et comment?
Il y a deux possibilités selon le comportement du patient.
A. Soit les soins à la demande d'un tiers ou en l'absence de tiers "péril imminent"
B. Soit à la demande du représentant de l'Etat
A. Pour les soins à la demande d'un Tiers : admission à la demande d'un Tiers /Admission en
l’absence de tiers dite péril imminent
Pour faire interner un patient sans son consentement, il faut trois critères obligatoires :
la personne doit être atteinte de troubles mentaux
ces troubles rendent impossible son consentement
son état impose des soins immédiats assortis d’une surveillance médicale
constante justifiant une prise en charge à temps complet ou en
ambulatoire.
Généralement, pour ce cas de figure, le patient présente:
o Un épisode maniaque / une dépression mélancolique délirante
o une bouffée aiguë délirante / une décompensation de schizophrénie
o des troubles graves de la personnalité (borderline / histrionique)
o des troubles graves du comportement (hallucination / discordance)
Il y a deux possibilités pour le médecin généraliste
1/ s'il y a un tiers
Le médecin généraliste fait le premier certificat médical en mentionnant son identification /
celle du patient / la date / sa signature.
 6
6
 7
7
 8
8
1
/
8
100%