U6 HERBER Mathilde Cours du11/04/13 de 16h15 à 17h15 GRAFF

U6 1/5
U6 HERBER Mathilde
Cours du11/04/13 de 16h15 à 17h15 GRAFF Gaëlle
DCEM2
__________________________________________________________________________
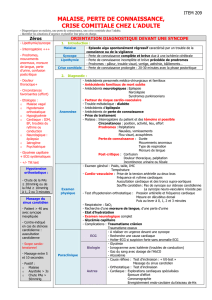
Malaise, perte de connaissance et crise convulsive
I. DEFINITIONS
A. Malaise :
- épisode aigu, régressif, caractérisé par un trouble de la conscience ou vigilance avec retour
à l’état antérieur spontané, rapide ou progressif = malaise type syncope, rare
- situation aigue perçue par le patient/entourage = courant
B. Syncope et lipothymie :
- perte de connaissance complète (syncope) ou partielle (lipothymie)
- syncope : pâleur, hypotonie/rupture du tonus musculaire, pouls imprenable (mais ne veut
pas dire qu’il n’y a pas de pouls, il est seulement imprenable) Rq : prendre le pouls carotidien
(assez filant) ou fémoral (fémoral est plus fixe) Mais il faut faire la même démarche
diagnostique
C. Crise comitiale :
- perte de connaissance avec chute
- 3 phases : o Phase tonique
o Phase clonique
o Phase résolutive caractérisée par un coma/confusion post-critique
- Ensemble des phases dure de 5 à 10min
- Crises généralisées/partielles
II. DIFFERENCE SYNCOPE/CONVULSION
A. Durée de la perte de connaissance
Brève dans la syncope, prolongée de 5-6 min dans la crise comitiale. Pour se faire une idée
de la durée de la perte de conscience, on peut demander au patient quand il a repris
conscience, et si c’est à l’arrivée des secours ou dans l’ambiance, elle aura duré au moins
15-20 min.
B. Reprise de conscience
Retour à la conscience rapide et immédiat dans la syncope, prolongé dans l’état
confusionnel et en post-critique
C. Mouvements
Dans la syncope, absence de mouvements anormaux avec la présence d’une hypotonie.
Dans la crise comitiale, présence de mouvements anormaux ainsi que d’une hypertonie

U6 2/5
III. CLINIQUE
A. Anamnèse
Temps essentiel ++ Elle concerne le patient, mais aussi l’entourage
1. Signes gravité immédiate
- prise constantes vitales : pouls, TA, Glasgow, FR, dextro, et rechercher une confusion
- toujours évoquer une cause cardiaque (car c’est grave)
- rechercher des conséquences graves du malaise : comme une chute
2. Interrogatoire
Il permet de trouver 50% des étiologies
a. Trouver des prodromes
- Palpitations, douleur thoracique, en faveur d’une cause cardiaque
- chaleur, sueur en faveur d’une malaise vaso-vagal (selon le contexte qui est important)
- troubles visuels et auditifs fugaces, acouphènes
- syndrome vertigineux qui oriente plutôt vers un AVC
b. ATCD et facteurs de co-morbidité
FdR cardiovasculaires, diabète, antécédents de phlébite ; notion de malaise antérieur,
hospitalisation récente ; instauration, modification ou arrêt d’un médicament (surtout de
psychotropes) ; antécédents d’épilepsie….
c. Circonstances de survenue
- environnement : foule, station debout…
- effort/repos (5-10min après arrêt de l’effort est considéré comme un effort) : un malaise
survenant à l’effort est plus grave
- stress émotionnel : décès, accident, annonce de maladie grave… (pas le petit stress
émotionnel de type « j’étais stressé, je suis stressé en ce moment »)
- activité au moment malaise : passage orthostatisme, mouvement cou, miction/défécation
(surtout la nuit), quinte de toux, repas
d. signes d’accompagnements
- sueur, pâleur (vu par un éventuel témoin), frissons
- déficit neurologique, confusion

U6 3/5
B. Examen clinique
1. Signes d ‘orientation
- Examen cardiologique et neurologique
- recherche d’hypotension orthostatique
- douleur
- glycémie capillaire systématique
2. Signes non-spécifiques :
- lésions traumatologiques
- morsure de langue (pas spécifique de l’épilepsie)
- perte d’urine (crise comitiale, mais aussi syncopes profondes avec perte du tonus profond)
3. Critères de gravité
a. Hémodynamiques
- hypo-hypertension (variation de 30% de la tension habituelle)
- temps de recoloration cutanée allongée (>3s) o bradycardie (<40 c/min) ou tachycardie
(>120c/min)
- signes d’insuffisance cardiaque : dyspnée, orthopnée… pas forcément les OMI (dépend de
quand ils sont apparus, le patient peut les avoir depuis 10 ans ces OMI)
b. Ventilatoire
- cyanose
- irrégularité du rythme respiratoire
- signe de lutte : tirage, balancement thoraco-abdominal +++ o SaO2 basse < 92%
c. Neurologique
- Trouble conscience
- Déficit focalisé
- Clonies mâchonnement
- Céphalée persistante / inhabituelle / « en casque »

U6 4/5
C. Examens complémentaires
1. ECG :
Le seul systématique, car :
- Les causes cardiaques sont toujours graves : mort subite
- Non invasif
- Bon marché
- Rendement : sur 100 ECG, 3% - 5% peuvent expliquer une cause cardiaque
2. Autres examens à discuter en fonction du contexte :
- toxiques : alcool, CO, psychotropes, drogues
- ionogramme (hypernatrémie, hypercalcémie, kaliémie), NFP (anémie) selon clinique
- EEG : si doute sur une cause neurologique, sur une épilepsie, soit le lendemain, soit à
distance
- Tous les autres examens, selon le contexte (imagerie abdominale ou cérébrale devant un
tableau particulier…)
3. En ambulatoire (à distance)
- Échographie cardiaque
- Holter ECG (jamais fait en urgence)
- Test d’inclinaison (tilt test)
- EEG : pour s’assurer qu’il n’y ait pas de phase infra-clinique, avec foyer silencieux qui
décharge
IV. ÉTIOLOGIES
A. Origines réflexes
1. Malaise vaso-vagal
- hyperexcitation nerf vague qui entraine une vasoplégie, une bradycardie brève, entrainant
une hypoperfusion cérébrale (rarement retrouvé aux Urgences car le cœur s’est de nouveau
ré accéléré), avec une pâleur et une sueur avec sensation de chaleur
- circonstances : douleur aigue, émotionnelle (ex. prise de sang), ambiance confinée,
2. Syndrome du sinus carotidien
Au moment du rasage, lors d’un mouvement brutal de la tête
3. Hypotension orthostatique

U6 5/5
B. Origine cardiaque Représente 10-15% des malaises
1. Troubles du rythme
- bradycardie : BAV 2 et BAV 3 (syndrome d’Adam Stockes)
- tachycardie : FA, Tachycardie ventriculaire
2. Trouble conduction :
- syndrome de Wolf-Parkinson-White (ondes delta sur l’ECG)
- syndrome de Brugada : anomalies survenant au repos ou à l’endormissement chez un sujet
jeune avec des antécédents familiaux, risque de mort subite nocturne (nécessité de la pose
de défibrillateur)
- dysplasie arythmogène du ventricule droit
3. Anomalie repolarisation QT long, T négative tout le précordium
4. Cardiopathie
a. Cardiopathie ischémique
b. Cardiopathie obstructive : surtout à l’effort o Rétrécissement aortique o cardiomyopathie
obstructive o embolie pulmonaire
C. Origine neurologique
1. crise comitiale (généralisée ou partielle)
2. AIT
D. Origine toxique
1. Alcool +++
2. CO
3. Psychotropes, drogues récréatives
E. Origine métabolique
- Hypoglycémie du diabétique ++
- hypoxie
F. indéterminée (20 – 40%)
V. CRITERES D’HOSPITALISATION
Si présence de : - signe gravité ou vital - cause cardiaque - cause neurologique évoquée
CONCLUSION
Diagnostic clinique ; Interrogatoire = temps essentiel ; Seul examen systématique : ECG
1
/
5
100%