Le syndrome du bébé secoué

1
Le syndrome du bébé secoué
Réalisé avec l’aide du Pr. Catherine Adamsbaum
Radiologie pédiatrique – Hôpital Bicêtre (AP-HP)
Il existe de nombreuses formes de maltraitance à nourrissons et enfants, et ce sont généralement les
données de l’imagerie cérébrale et squelettique qui font le diagnostic initial.
Le radiologue est donc souvent le premier à évoquer cette pathologie très lourde de conséquences
et parfois complètement insoupçonnée.
C’est particulièrement le cas dans le syndrome du bébé secoué où les signes d’appel sont peu
évocateurs. Il s’agit souvent d’un nourrisson âgé de moins de 8 mois et de sexe masculin.
Une situation à risque
Cette forme de maltraitance a des conséquences neurologiques fréquemment gravissimes
(hémiplégie, retard mental, trouble des apprentissages, épilepsie rebelle…) et le risque de décès est
élevé. Chaque année, au moins 180 à 200 enfants en sont victimes en France et ce chiffre est
probablement sous-évalué car certains cas ne sont jamais reconnus.
Les motifs de consultation sont variés et non spécifiques : malaise, pâleur, vomissements, pleurs,
épisodes de cyanose, crises convulsives sans pleurs…. D’autres signes peuvent aider à suspecter le
diagnostic :
- des hématomes aux points de pression (aisselles, thorax, flanc), sur la face (oreilles) ou le
cou ;
- une augmentation rapide du périmètre crânien dans les semaines précédentes ;
- des fractures de côtes ou des membres, visibles sur les radiographies du squelette complet.
Parfois, il y a très peu, voire pas du tout, d’éléments cliniques susceptibles d’attirer l’attention et le
diagnostic est fait sur le dépistage systématique d’enfants âgés de moins de 2 ans, dans la fratrie ou
l’entourage proche d’un cas reconnu.

2
C’est le secouement violent du bébé d’avant en arrière, seul ou suivi d’un choc sur un canapé ou un
lit, qui provoque le traumatisme cérébral. Les secousses, entraînant un déplacement du cerveau et
de la boîte crânienne, sont responsables d’hémorragies sous-durales, sous-arachnoïdiennes* et
rétiniennes par ruptures veineuses, souvent associées à des lésions ischémiques cérébrales lorsque
certaines zones du cerveau n’ont pas été oxygénées.
L’association d’hématomes intracrâniens et d’hémorragies rétiniennes chez un enfant de moins de 2
ans, avec une histoire floue (chute du canapé, malaise inexpliqué…) est très évocatrice de secousses
violentes.
Le diagnostic, basé sur le scanner cérébral et l’examen du fond d’œil (pour visualiser les hémorragies
rétiniennes), doit être précoce du fait des récidives. Les médecins doivent penser à demander ces
examens, c’est ensuite au radiologue de donner l’alerte.
*Les espaces sous-dural et sous-arachnoïdien, situés entre le crâne et la surface cérébrale sont plus
larges chez les jeunes enfants (en particulier chez les garçons), ce qui accentue la mobilité du cerveau
qui heurte violemment la boite crânienne lors des secousses.
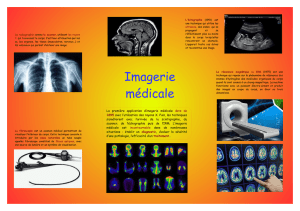
L’imagerie cérébrale
Le scanner est le premier examen à effectuer au moindre symptôme évocateur.
Il est facilement réalisable en urgence chez le jeune enfant car il ne dure que quelques secondes
et ne nécessite pas de sédation.
Il a une excellente sensibilité et spécificité pour détecter les hémorragies intracrâniennes. En
général, il est suffisant pour faire le diagnostic en montrant des hématomes sous-duraux, diffus,
caractéristiques. S’il est douteux et que les symptômes persistent, il peut être répété 12 à 24
heures plus tard car l’œdème cérébral peut masquer le saignement sous-dural.
Il donne des indications sur la nécessité d’une éventuelle intervention chirurgicale en urgence.
Il est plus performant que l’IRM pour détecter des fractures crânio-faciales et/ou une tuméfaction
du cuir chevelu. Les scanners multibarettes récents permettent d’obtenir des reconstructions
volumiques (3D) qui visualisent parfaitement la boîte crânienne.
Il est réalisable en toute sécurité chez des enfants potentiellement instables, mais il sous-estime
la sévérité et l’étendue des lésions cérébrales parenchymateuses, c’est pourquoi l’IRM est
également utile dans une optique pronostique.
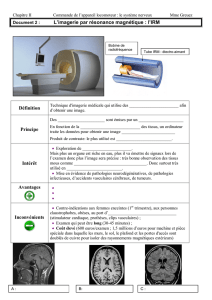
L’IRM donne une meilleure analyse du parenchyme cérébral et également de la moelle cervicale.
En revanche, son accès plus limité, la nécessité d’un monitorage et souvent d’une sédation voire
d’une anesthésie générale chez le jeune enfant lui laissent moins de place dans un contexte
d’urgence.
Elle est recommandée chez tout enfant symptomatique, en général au cours de la première
semaine, en complément du scanner.
Elle peut cependant être utilisée en première intention chez des enfants qui n’ont pas de signes
cliniques (par exemple, les frères ou sœurs d’un bébé chez qui le diagnostic a été fait) pour
rechercher des lésions subaigües et chroniques.

3
L’IRM montre des lésions non visibles sur le scanner (œdème, zones hypoxiques) et explore non
seulement le cerveau mais aussi la moelle.
Outre les séquences habituelles en pondération T1 et T2, d’autres applications de l’IRM sont
également indispensables :
- l’imagerie de susceptibilité magnétique pour détecter des petits saignements récents ou
anciens (dépôts d’hémosidérine) ;
- l’imagerie de diffusion pour détecter un œdème cytotoxique indiquant la présence de
lésions anoxo-ischémiques parenchymateuses.
Le syndrome de Silverman
Appelé aussi syndrome des enfants battus ou traumatismes non accidentels, il correspond par
définition à la présence de fractures multiples d’âges différents. Il concerne surtout de jeunes
enfants, âgés de moins de 2 ans.
Le diagnostic repose donc sur les radiographies du squelette, qui doivent explorer la totalité du
squelette, être d’excellente qualité et effectuées sur des clichés séparés, par des incidences dédiées
à chaque segment de membre. Les lésions les plus caractéristiques sont les fractures arrachements
métaphysaires (partie de l’os située entre l’extrémité et son milieu, jouant un rôle important dans sa
croissance), les fractures des arcs postérieurs de côtes, certaines fractures du crâne….
Le scanner cérébral est systématique. En effet, les lésions cérébrales constituent la principale cause
de morbidité et de mortalité chez l’enfant de moins de 2 ans victime de sévices.
L’échographie abdominale est plus largement pratiquée chez ces jeunes enfants à la recherche des
lésions viscérales. Au moindre doute, un scanner abdominal est réalisé.
Avant 2 ans, le bilan systématique devant toute suspicion de maltraitance doit comprendre des
radiographies du squelette, une imagerie cérébrale et une échographie abdominale.
D’autres examens peuvent être nécessaires si le bilan squelettique initial est douteux :
La scintigraphie osseuse, qui peut mettre en évidence des fractures infra-radiologiques,
notamment au niveau des côtes. Elle est surtout utile en cas de doute diagnostique après un
premier bilan squelettique, viscéral et cérébral.
La réalisation de nouvelles radiographies du squelette entier à 10-15 jours d’intervalle, à la
recherche de fractures en voie de consolidation, passées inaperçues initialement (on peut
observer des réactions osseuses à type de cal ou d’appositions périostées).
Dès lors que le diagnostic de maltraitance est évoqué, l’hospitalisation est nécessaire pour protéger
l’enfant.
Les informations obtenues à partir des examens radiologiques permettent d’établir le certificat
descriptif nécessaire au signalement. Le radiologue a donc un rôle majeur dans la prise en charge de
ces enfants : il doit déterminer avec pertinence les examens radiologiques nécessaires et avoir une
interprétation minutieuse des résultats pour ne pas méconnaître une fracture et/ou une lésion
cérébrale non accidentelles.
La datation exacte des lésions squelettiques et/ou encéphaliques est impossible, que ce soit avec le
scanner, l’IRM ou les radiographies. Elle est, de plus, inutile au moment du diagnostic, le point le plus
important étant la présence de lésions d’âges différents, situées dans des localisations diverses. Ces
lésions d’âges différents indiquent des violences répétitives et un risque très élevé de récidives
nécessitant de protéger l’enfant immédiatement.

4
Quelques sessions d’imagerie pédiatrique
Samedi 22 octobre
10h30 - 12h00 - salle 241.
Résoudre mes problèmes ostéo-articulaires pédiatriques quotidiens. Séance thématique.
16h00 - 17h30 - salle 241.
Imagerie Pédiatrique. Séance scientifique.
Dimanche 23 octobre
10h30 - 12h00 - salle 251.
Echographies et urgences abdomino-pelviennes de l’enfant. Séance thématique.
16h00 - 17h30 - salle 251.
Imagerie et urgences. Séance scientifique.
16h00 - 17h30 - salle 251.
Imagerie pédiatrique et fœtale. Séance scientifique.
Mardi 25 octobre
10h30 - 12h00 – salle 342.
Neuroradiologie pédiatrique. Séance scientifique.
1
/
4
100%