Physiopathologie

Physiopathologie
ETIOLOGIES
Oedème pulmonaire cardiogénique
Oedème pulmonaire lésionnel
DIAGNOSTIC
EXAMENS COMPLEMENTAIRES
TRAITEMENT
OAP CARDIOGENIQUE
A domicile
Traitement hospitalier
OAP LESIONNEL
Comprendre
L'OAP résulte d'une accumulation pathologique d'eau et de solutés (transsudat plasmatique)
dans le parenchyme pulmonaire avec inondation brutale de l'interstitium puis des alvéoles
pulmonaires.
Il en résulte un tableau clinique d'insuffisance respiratoire aigue qui reste une urgence
médicale (SAMU) dont le diagnostic et le traitement ne doivent souffrir aucun retard.
Retenir
OAP cardiogénique = insuffisance cardiaque Gauche
Ne pas confondre insuffisance cardiaque Gauche (IVG), Droite (IVD) ou Globale (IVG
+IVD)
Ne pas confondre OAP cardiogénique et OAP lésionnel
Toutes les détresses respiratoires du sujet âgé ne sont pas des OAP ! (Loin de la !)
Pour traiter un OAP il est impératif de connaître la physiopathologie !
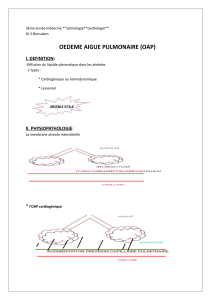
Physiopathologie
Entre la lumière du capillaire pulmonaire et l'air alvéolaire, il existe des structures formant la
membrane alvéolo capillaire. Cette membrane de faible épaisseur permet les échanges gazeux,
par les éléments qui la composent s'oppose à l'accumulation de liquide d'origine plasmatique.
On distingue, de la lumière capillaire vers l'air alvéolaire :
La barrière endothéliale : les cellules qui tapissent la lumière sont unies entre elles par
des systèmes de jonctions lâches, qui peuvent s'élargir sous l'effet d'une faible
élévation de la pression capillaire.

L'espace interstitiel alvéolo-capillaire, constitué de tissu conjonctif et de macrophages
et situé en continuité avec le secteur interstitiel péri bronchiolaire, lui-même drainé en
permanence par les lymphatiques pulmonaires.
La barrière épithéliale, composée de cellules squameuses et de pneumocytes, unies
entre elles par des systèmes de jonction beaucoup moins perméables.
Physiologiquement, il existe en permanence à travers les cellules endothéliales et les
capillaires pulmonaires des échanges liquidiens entre le secteur sanguin et le secteur
interstitiel. A l'état normal, les forces qui tendent à faire sortir le liquide hors des capillaires
(F1) s'équilibrent avec celles dirigées en sens inverse (F2), de telle sorte qu'en cas d'œdème
pulmonaire, la quantité de liquide quittant le capillaire est donnée par l'équation de Starling .
Pour approfondir : équation de Starling
Q = a [K(Pcp + π int) – ( Pint + π pl)]
Q = flux net de liquide sortant du capillaire vers l'interstitium
a = coefficient de proportionnalité
K = coefficient de perméabilité
Pcp = pression capillaire pulmonaire
π int = pression oncotique du liquide interstitiel
Pint = pression interstitielle
π pl = pression oncotique plasmatique
Mais cette équation ne tient pas compte du drainage lymphatique. L'accumulation de liquide
traduisant la constitution d'un œdème interstitiel, peut s'exprimer ainsi :
Q' = Q – Q lymph
Q' = accumulation de liquide dans le secteur interstitiel
Q = flux net de liquide sortant du capillaire vers l'interstitium
Q lymph = débit lymphatique
Une accumulation extravasculaire de liquide entraîne une augmentation de débit
lymphatique ; lorsque les possibilités de drainage lymphatique sont dépassées, l'œdème
pulmonaire apparaît.
Q' = a [K(Pcp + π int) – ( Pint + π pl)] – Q lymph
En clinique, seule la détermination de la Pcp (mesure de Swan Ganz par la mesure de la
pression artérielle pulmonaire ballonnet gonflé) et de la p pl (mesure de l'osmolarité
plasmatique) sont de pratique courante. La valeur de la Pint peut être représentée
approximativement par la valeur de la pression pleurale, elle-même assimilable à la pression
oesophagienne (mesurée à l'aide d'une sonde à ballonnet). L'appréciation des autres
paramètres (K, p int et Q lymph) est impossible en pratique clinique.
Ainsi, d'après l'équation ci-dessus, l'apparition d'un œdème pulmonaire peut être lié à l'un des
6 mécanismes suivants (parfois associés) :

- ↑ K
- ↑ Pcp
- ↑ π int
- ↓ Pint
- ↓ π pl
- ↓ Q lymph
En réalité, les 2 premiers mécanismes (↑ K et ↑ Pcp) sont responsables de la quasi-totalité des
oedèmes pulmonaires.
Oedème pulmonaire cardiogénique
Mécanisme : élévation de la Pcp (N = 8-10 mm Hg) . Le premier stade est celui
d'œdème interstitiel ; lorsque la pression capillaire est plus élevée, il se produit une
rupture des jonctions étanches du revêtement alvéolaire et l'irruption dans les alvéoles
d'un liquide contenant des cellules sanguines et des macromolécules. La teneur en
protides du liquide d'œdème est basse, inférieure à 50 % de la protidémie.
Causes : Augmentation de la Pcp conséquence d'une augmentation de la pression
auriculaire G. Celle-ci est secondaire à une augmentation de la pression du ventricule
G et/ou à une sténose ou fuite mitrale
Conséquences ventilatoires : inondation et collapsus alvéolaires avec augmentation du
travail respiratoire et hypoxémie
Oedème pulmonaire lésionnel
Mécanisme : augmentation du coefficient de perméabilité, par altération de la
membrane alvéolocapillaire, alors que la Pcp est normale ou basse. Le liquide
d'œdème est riche en protides (proche du plasma)
Définition : l'œdème lésionnel peut être responsable d'une insuffisance respiratoire
extrêmement grave, évoluant vers la fibrose interstitielle et correspondant au
syndrome de détresse respiratoire aigue de l'adulte (SDRA) (cf tableau 1)
Conséquences ventilatoires : baisse de la capacité résiduelle fonctionnelle (CRF) et
de la compliance pulmonaire. L'hypoxie est plus profonde qu'au cours de l'OAP
cardiogénique. Elle est exclusivement liée au shunt intrapulmonaire vrai (zone de
rapport ventilation/perfusion nul), les alvéoles étant pleines de liquides et/ou
collabées. C'est l'intérêt d'une ventilation en pression expiratoire positive, dont l'effet
serait de maintenir ouvertes les alvéoles et de diminuer le shunt.
Tableau 1
Pathologies prédisposant au SDRA (liste non exhaustive)
Etats de choc (septique, hémorragique, anaphylactique)
Etats infectieux graves (septicémies, péritonites)
Polytraumatisme
Infections pulmonaires graves (grippe maligne, pneumocoque, legionelle,
pneumocystose, Cytomégalovirus, miliaire tuberculeuse)
Pneumopathies d'inhalation (syndrome de Mendelson, noyade)
Circulation Extracorporelle

Pancréatites aigues, nécroses digestives
Brûlures étendues
Inhalations de gaz toxiques, respiration en oxygène pur
Acidocétose diabétique
Embolies amniotiques ou graisseuses
Coagulation intra vasculaire disséminée (CIVD)
Poly transfusions, plasmaphérèses
Irradiation pulmonaire
Intoxication par paraquat (désherbant)….
Les mécanismes sont mal connus : altération directe de la membrane alvéolocapillaire
(pneumopathies) ou activation de facteurs complexes (leucocytes, plaquettes, système
prostaglandine, complément, cytokines…).
ETIOLOGIES
Oedème pulmonaire cardiogénique : 3 mécanismes possibles (cf schéma 1)
Perturbation de l'écoulement sanguin : valvulopathie mitrale ou aortique, myxome de
l'Oreillette Gauche
Trouble de la fonction systolique du ventricule G, altérée par perte de la masse
contractile (ex : IDM, cardiomyopathie primitive ou secondaire)
Trouble de la fonction diastolique du Ventricule G, par ischémie, hypertrophie du
myocarde (HTA) ou surcharge myocardique (amylose, hémochromatose)
Un facteur déclenchant est souvent responsable de la décompensation aigue : trouble du
rythme auriculaire ou ventriculaire, poussée ischémique, syndrome fébrile, anémie, écart de
régime ou arrêt du traitement médicamenteuse ou introduction d'un β bloquant.
Principales causes de dysfonction ventriculaire gauche
( source : Revue du Praticien.Michard Teboul,1999,49 )
Surcharge mécanique :
Rétrécissement aortique
Cardiomyopathie obstructive
HTA
Surcharge volémique
Insuffisance aortique (endocardite, dissection aortique)
Insuffisance mitrale (rupture de pilier, dysfonction ischémique)
Rupture septale (IDM)
Dysfonction systolique :
Ischémie myocardique
Intoxications (β bloquants, inhibiteurs calciques, colchicine..)

Dysfonction diastolique :
Cardiomyopathie hypertrophique
Cardiopathie hypertensive
Cardiopathie ischémique
Amylose, hémochromatose
Schéma 1
DIAGNOSTIC
( D'après « IDE Mémo » Prunier, Beliard, Zagury, Revue, Editions Medicilline )
Insuffisance respiratoire aigue associant :
Dyspnée avec orthopnée, (9)
Expectoration mousseuse (3)
Anxiété et agitation, sueurs (1)
 6
6
 7
7
 8
8
 9
9
1
/
9
100%