Document 1327969

Article : « L’athérosclérose »
1/ Qu'est-ce que l'athérosclérose ?
C'est une lésion anatomique touchant les grosses et moyennes
artères dont la tunique interne, l'intima, subit des remaniements
consistant en une accumulation locale de lipides, de
polysaccharides, de sang et de produits sanguins, de tissu
fibreux et de dépôts calcaires, associés à des modifications de la
tunique intermédiaire (la média).
L'athérosclérose est un processus pathologique qui peut parfois
affecter des individus très jeunes (hypercholestérolémie
familiale), à la différence de l'artériosclérose qui est un
phénomène naturel lié au vieillissement physiologique des
artères, cette dernière touchant aussi bien les grosses que les
petites. L'athérosclérose accélère le vieillissement normal des
artères.
L'athérome est le dépôt lipidique, riche en cholestérol, qui se
forme au tout début du processus et qui donne son nom à la
maladie : athéromatose = athérosclérose. Les artères les plus
touchées par les plaques athéromateuses sont l'aorte, les
artères coronaires, les artères carotides, les artères fémorales,
les artères rénales et les artères des membres inférieurs.
Première cause de mortalité dans les pays industrialisés,
l'athérosclérose évolue silencieusement pendant plusieurs
décennies avant d'être révélée à l'occasion d'un accident grave,
dû à l'une de ses complications : infarctus du myocarde, embolie
pulmonaire, accident vasculaire cérébral. Moins grave mais tout
aussi handicapante, l’ahérosclérose peut se développer dans les
membres inférieurs et provoquer des artérites pouvant aller
juszqu’à la gangrène...
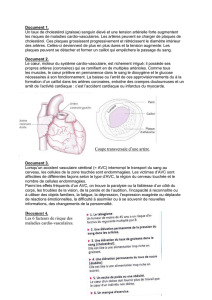
2/ Le processus athéroscléreux
Dès l'enfance, de petits dépôts graisseux apparaissent sur
l'intima : les stries lipidiques, qui forment des traînées jaunâtres
étirées dans le sens du courant sanguin. Celles-ci peuvent
ensuite être recouvertes de nouvelles stries lipidiques disposées
perpendiculairement aux premières. Les stries lipidiques sont
une lésion pré-athéromateuse qui peut être réversible.
Des lipides s'accumulent sur cet épaississement fibromusculaire
de l'intima et forment une plaque fibreuse. Celle-ci va s'étendre
progressivement à la média, en provoquant la migration de
cellules musculaires lisses vers la plaque. La plaque augmente de
volume, devient fibro-lipidique, et fait davantage saillie dans la
lumière artérielle, entraînant un risque de sténose et d'ischémie.
Avec le temps, la plaque durcit et se calcifie. La média calcifiée
perd son élasticité et devient fragile : la paroi peut se dilater
(anévrisme) et risque de rompre.
Des circonstances favorisantes qui ne sont pas encore bien
identifiées, entraînent l'ulcération de la plaque fibrolipidique
calcifiée : on évoque notamment les contraintes mécaniques
liées à la sténose artérielle et l'agression par les LDL oxydées,
entraînant une inflammation (également incriminée dans le
processus de formation de la plaque d'athérome) et la sécrétion
d'endothéline par les macrophages, substance fortement
vasoconstrictrice.
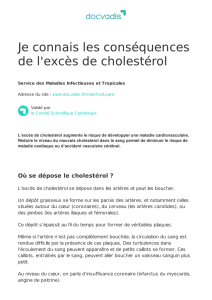
Les conséquences de l'ulcération de la plaque sont de plusieurs
types :
formation d'emboles constituées de fragments lipidiques
mélangés à des agrégats plaquettaires. Ces emboles vont être
entraînées dans la circulation et boucher des artères plus
petites. Les plaques athéromateuses ulcérées situées dans les
membres inférieurs sont ainsi à l'origine d'embolies
pulmonaires...
formation d'un hématome pariétal : le sang s'engouffre dans
l'ulcération entraînant une augmentation de volume rapide et
importante. En quelques instants, une occlusion peut survenir,
entraînant un accident ischémique.
formation d'un thrombus : en raison de l'ulcération, le sang
entre en contact avec les substances thrombogènes présentes
dans le sous-endothélium. Les plaquettes interviennent pour
colmater la lésion, créant un thrombus. Si le caillot formé est
trop volumineux, il peut obstruer l'artère : c'est la thrombose
artérielle, provoquant la nécrose du territoire qui n'est plus
irrigué (infarctus).
Dans le meilleur des cas, le plaque ulcérée cicatrise, mais son
volume a augmenté, accentuant la sténose : le sang circule mal,
le cœur doit fournir plus d'efforts. De plus, la plaque est prête
pour un nouveau cycle d'ulcération-thrombus-cicatrisation.
Au fur et à mesure du processus, la plaque finit par boucher
complètement l'artère.
3/ Les facteurs favorisant les complications de l'athérosclérose
(ou facteurs aggravants)
Ce sont :
* les hyperlipidémies : plus la cholestérolémie est élevée et plus
grands sont les risques de complications cardiovasculaires.
Hypercholestérolémie et hypertriglycéridémie favorisent
l'accumulation des lipides dans la paroi artérielle et augmentent
les risques de lésions inflammatoires.
* un taux de LDL plasmatique élevé : le taux de LDL cholestérol
est fortement corrélé à la mortalité coronarienne.
* l'hypertension artérielle : elle augmente les risques
d'hémorragies cérébrales, d'insuffisance rénale et d'insuffisance
coronarienne.
* le tabagisme : il aggrave les risques d'infarctus du myocarde et
d'artérite des membres inférieurs, vraisemblablement en
diminuant les taux plasmatiques de "bon" cholestérol et de
vitamine C, mais également en "étouffant" littéralement la paroi
artérielle par manque d'oxygène, et en favorisant la production
de radicaux libres. De surcroît, la nicotine a un effet
vasoconstricteur et augmente le rythme cardiaque (tachycardie).
* l'obésité : elle est souvent liée à des troubles du métabolisme
lipidique : hypercholestérolémie et hypertriglycéridémie. Elle
favorise la sédentarité (voir plus loin). Enfin, l'hyperinsulinisme
qu'elle induit favorise les remaniements de la média et de
l'intima et est thrombogène. L'obésité androïde augmente
fortement les risques de maladies cardiovasculaires.
* le diabète : toujours athérogène, il favorise les
hyperlipidémies. L'hyperglycémie est responsable d'anomalies
au niveau de la glycosylation des LDL. Le taux de HDL cholestérol
est abaissé.
* la sédentarité : le manque d'activité physique est néfaste pour
l'élasticité des artères. La sédentarité diminue le taux de HDL
cholestérol et augmente l'agrégabilité plaquettaire (facteur
thrombogène).
* les erreurs alimentaires, par manque ou par excès :
- Les acides gras saturés consommés en excès augmentent le
taux de LDL cholestérol et favorisent l'hyperactivité plaquettaire.
- Une consommation excessive de glucides à index glycémique
élevé est athérogène.
- L'abus d'alcool augmente la triglycéridémie.
- Si l'apport en vitamines C et E est insuffisant, ces vitamines ne
peuvent exercer suffisamment leur action antioxydante,
notamment sur les LDL, et jouer leur rôle protecteur vis-à-vis de
la paroi artérielle.
- Les fibres alimentaires végétales favorisent l'élimination du
cholestérol par l'intestin (surtout la pectine) et produisent, au
cours de leur fermentation dans le côlon, des acides gras volatils
qui réduisent la synthèse hépatique du cholestérol : un régime
trop pauvre en fibres est donc un facteur aggravant de
l'athérosclérose.
- Enfin, des apports trop faibles en calcium augmentent
l'absorption des graisses.
DOCUMENT 1

* le vieillissement : les complications surviennent après que
l'athérosclérose ait progressé à bas bruit pendant un certain
nombre d'années.
* le sexe masculin : les hommes sont touchés plus tôt que les
femmes car elles ont été protégées hormonalement jusqu'à la
ménopause. De plus, ils sont plus fréquemment consommateurs
de boissons alcoolisées et de tabac.
* les prédispositions génétiques : les membres de certaines
familles souffrent de complications cardiovasculaires
apparaissant au même âge, de génération en génération...
* le stress : il augmente l'activité plaquettaire, donc le risque de
thrombose, d'autant plus qu'il est vasoconstricteur (effet de
l'adrénaline)
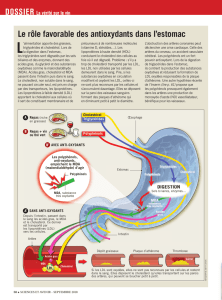
4/ Prévention primaire et prévention secondaire : le rôle de la
diététique - efficacité de la diète méditerranéenne
Les mesures diététiques permettent de ralentir la progression
de l'athérosclérose et de limiter les risques de complications ou
de récidive (après un infarctus du myocarde par exemple), en
agissant sur les facteurs favorisants ou aggravants (diabète,
surcharge pondérale, erreurs alimentaires,...), en fluidifiant le
sang, en réduisant la cholestérolémie totale et la fraction LDL, et
en apportant à travers l'alimentation des micronutriments
protecteurs (antioxydants) : vitamines C et E, caroténoïdes,
polyphénols, sélénium...
Ces mesures
diététiques ne seront
efficaces que si le sujet
a renoncé au tabac, a
par ailleurs une activité
physique régulière et
suffisante, et dans la
mesure où le régime
alimentaire prend
également en compte les pathologies présentes (mesures
diététiques spécifiques au diabète ou à l'hypertriglycéridémie
par exemple).
Elles consistent à :
- adapter l'apport énergétique pour prévenir l'obésité ou
permettre l'amaigrissement en cas de surpoids ;
- instaurer une alimentation équilibrée, l'apport lipidique devant
représenter environ 30% de l'apport énergétique total ;
- augmenter la consommation d'acides gras insaturés (poisson
gras, huiles d'olive, de colza, de noix, de soja, de germe de blé,
margarine végétale non hydrogénée...) et réduire l'apport
d'acides gras saturés et hydrogénés (viande, fromage, crème,
beurre, saindoux, margarine végétale hydrogénée...) ; on ouvrira
une parenthèse pour aborder le cas particulier du fromage : si
une consommation quotidienne modérée de fromage est tout à
fait favorable à la santé, en revanche lorsqu'elle devient
excessive, ses bienfaits (protéines de bonne qualité, excellente
source de calcium) sont dépassés par ses inconvénients (apport
énergétique élevé, acides gras saturés, cholestérol, sodium...) :
de ce fait, on insistera sur la nécessité de consommer une
quantité suffisante mais non excessive de produits laitiers, et de
varier ceux-ci, afin qu'ils ne consistent pas exclusivement en la
consommation de fromage, au détriment d'autres laitages
comme les yaourts ou encore le lait en boisson ou en
préparation.
- réduire l'apport de cholestérol alimentaire en cas
d'hypercholestérolémie pure (type IIa) ;
- augmenter l'apport de fibres alimentaires végétales (fruits,
légumes, céréales, légumineuses) ;
- limiter la consommation d'aliments à index glycémique élevé.
Le régime méditerranéen qui se caractérise par la
consommation d'huile d'olive, de fruits et légumes, de céréales,
de poisson, de graines oléagineuses, d'une quantité modérée de
laitages, et d'un peu de vin, associés à des préparations
culinaires simples faisant un large usage d'épices et d'aromates,
exerce non seulement des effets favorables sur les lipides
sanguins mais protège également contre le stress oxydatif. C'est
l'alimentation de type "diète méditerranéenne" dans son
ensemble qui est protectrice, et non la consommation isolée de
l'un des aliments qui y figurent, car leurs effets protecteurs
contre le stress oxydatif agissent en synergie. De plus, le régime
méditerranéen mettant l'accent sur une consommation élevée
d'aliments crus, la quantité de radicaux libres créés lors de la
cuisson est forcément moindre, tandis que les substances
antioxydantes que la cuisson aurait pu détruire sont préservées.
Une alimentation suivant le modèle méditerranéen peut donc
être conseillée à tous, et devrait l'être en particulier aux sujets à
risque (prévention primaire) et aux personnes chez lesquelles les
complications de l'athérosclérose se sont déjà manifestées
(prévention secondaire).
Article trouvés d’après le site internet :
http://fderad.club.fr/atherome.htm
1
/
2
100%