la pharmacocinétique

MODULE PHARMACOLOGIE
La pharmacocinétique ou le devenir du médicament
dans l’organisme
Mme FOLEY
30/03/2005
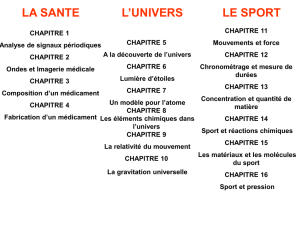
I. DEFINITION
Etude du devenir du médicament dans l’organisme, ensemble des processus
biologiques que l’organisme impose au médicament
II. LES DIFFERENTES ETAPES DE LA TRANSFORMATION DU MEDICAMENT
Entre l’administration et l’action il y a différentes étapes :
A. La résorption ou l’absorption

1) Définition :
Passage du médicament dans la circulation générale à partir de son lieu
d’administration. Absorption réservée à la voir orale.
Franchissement des barrières membranaire et biologique, les caractéristiques
physicochimique du médicament conditionne la traversé des membranes biologiques.
La membrane cellulaire constituée d’un double couche de phospholipide (barrière
lipidique)
Ne concerne pas l’administration par IV
2) Facteurs qui influence la résorption
Liposolubilité : molécules liposolubles, la vitesse de résorption va dépendre de la
liposolubilité du produit
Ionisation : (caractère acide faible ou base faible d’un médicament) différents
fonctions selon le pH intérieur, différentes dissociations ou ionisations (ex : acide
faible peu dissocié en milieu acide, mais fortement dissocié en milieu basique)
Ex : ASPIRINE (acide faible) dans l’estomac pH acide donc peu ionisé d’où début de
la résorption
Lieu privilégié de la résorption (intestin)
3) Biodisponibilité et 1er passage hépatique
Quantité de dose administrée qui atteint la circulation générale ainsi que sa vitesse
Franchissement du foie (1er passage hépatique)
o Soit fortement capté par le foie et éliminé par les voies biliaires
o Soit métabolisé ou bio transformé
Conséquences :
o Soustraction du principe actif au niveau hépatique (quantité disponible au
niveau de la circulation générale inférieur à l’absorption réelle)
o Métabolite : soit inactif, soit actif
Remarques :
o Si voie intraveineuse la biodisponibilité est de 100%
o Voie orale, prendre en compte le 1er passage hépatique
o Différentiation selon la forme du traitement (poudre, comprimés, etc.)
o Quelque soit la voie d’administration au niveau orale, c’est la vitesse qui prime
selon la forme
4) Facteurs pouvant modifier la résorption
Certains traitement peuvent être résorbé au niveau intestinal voir avant
Des facteurs alimentaires peuvent modifier la vitesse ou la quantité de substance
résorbée (parfois complexe insoluble avec des laitages)
Des facteurs thérapeutiques, interaction lors de prise de 2 traitements ensemble

III. DISTRIBUTION
Le médicament se retrouve dans le plasma :
1) Formes liées aux protéines
Forme de stockage du principe actif qui va être libéré progressivement
2) Formes libres
Forme active, action pharmacologique
3) Fixation protéique
Capacité du médicament de se lier aux protéines
4) Facteurs pouvant modifier la distribution
Etat physiologique du patient (ex : prématuré, personne âgée) → augmentation de la
forme libre → augmentation de l’activité du médicament
Compétition entre plusieurs médicaments (2 traitements se fixe sur la même protéine =
interaction médicamenteuse)
5) La diffusion tissulaire (notion de ligand)
C’est la forme libre qui diffuse, elle est proportionnelle à l’irrigation des tissus
L’obésité entraîne des modifications, ainsi que chez la femme enceinte
Ligand = substance qui se lie avec 1 ou plusieurs récepteur et qui exerce ainsi les
effets pharmacologiques
IV. LA BIOTRANSFORMATION OU METABOLISME
A. Définition
Etape de dégradation, métabolisation par des enzymes présentent dans l’organisme
Le produit dégradé = métabolite
B. Sites de transformation
Principaux sites
o Foie = cytochromes p450 (agents de dégradation du foie)
o Poumons = enzymes de dégradation
o Reins = enzymes de dégradation

C. Facteurs pouvant modifier la biotransformation
Facteurs génétiques :
o Race
Facteurs physiologiques :
o Jusque 1 an, le système enzymatique est incomplet
o De 1 à 8 ans + rapidement dégradé
o Chez la personne âgée ralentissement
Facteurs pathologiques :
o Insuffisance hépatique : baisse des dégradations
o Hyperthyroïdie : augmentation des dégradations
Origine thérapeutique :
o Interaction médicamenteuse
o 2 types de produits courants :
inducteurs enzymatiques (↑ l’activité)
inhibiteurs enzymatiques (↓ l’activité)
l’hygiène de vie :
o tabac = inducteur enzymatique
o alcoolisme chronique = inducteur enzymatique
o alcoolisme occasionnelle = inhibiteur enzymatique
V. L’ELIMINATION DES MEDICAMENTS
A. Voies d’éliminations
Rénale et hépatique
Hépatique : éliminé par la bile, évacué vers l’intestin et éliminé dans les selles
Elimination par la peau et la sueur
Elimination pulmonaire (air expiré)
Elimination lait maternel
Elimination lacrymale
Elimination rénale
B. Notion de ½ vies d’élimination
Temps au bout duquel la moitié de la quantité administré a était éliminé
Constante pour un médicament donné chez un sujet donné (ex : aspirine 3 à 9 heures)
Permet de déterminer les rythmes d’administration du médicament
C. Facteurs pouvant modifier l’élimination
Physiologique :
o Age : ↓ bébé et PA
o ↑ enfant 1 à 8 ans
o grossesse ↑ l’élimination urinaire
pathologique :
o insuffisance rénale et hépatique
thérapeutiques :
o prise de diurétiques

o prise de laxatifs
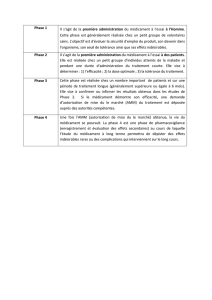
D. les dosages plasmatiques
lors de traitement simultanés
contrôle qui permet de vérifier que la posologie est adaptée
traitement dont on parle de marge thérapeutique étroite (risque de toxicité)
lors de changement de posologie
apparition d’effets indésirables fréquents
1
/
5
100%