Plaies pénétrantes de l'abdomen : diagnostic et traitement
Telechargé par
rhinarazafiarison

Article original
Les plaies pénétrantes de l’abdomen, conduite diagnostique
et thérapeutique. À propos de 79 patients
Abdominal wound injuries: diagnosis and treatment
O.J.-Y. Monneuse *, X. Barth, L. Gruner, F. Pilleul, P.J. Valette, O. Oulie, E. Tissot
Service de chirurgie digestive, hôpital Édouard-Herriot, Pavillon G, 5, place d’Arsonval, 69437 Lyon, France
Reçu le 8 septembre 2003 ; accepté le 23 janvier 2004
Disponible sur internet le 05 mars 2004
Résumé
Introduction. – Les plaies de l’abdomen justifient classiquement une laparotomie systématique. Toutefois, cette attitude peut être modulée
en fonction de l’agent vulnérant (arme blanche ou arme à feu) et de la précision des examens d’imagerie s’ils écartent la possibilité d’une lésion
viscérale et autorisent une surveillance en milieu chirurgical.
Patients et méthodes. – Étude rétrospective de 79 patients (mai 1995–mai 2002) ayant une plaie pénétrante de l’abdomen : 47 (59 %) par
arme blanche et 32 (41 %) par arme à feu. Les paramètres étudiés ont été la corrélation radiochirurgicale, le traitement et les suites opératoires.
Résultats. – Soixante-huit patients ont été opérés de première intention, et 11 ont bénéficié d’une surveillance « armée ». Parmi les
11 patients surveillés (9 après plaie par arme blanche et 2 après plaie par arme à feu), deux ont dû être opérés (1 dans chaque groupe). La
corrélation entre l’imagerie et les constatations opératoires était bonne 34 fois (72 %) après plaie par arme blanche et 21 fois (80 %) après plaie
par arme à feu ; le nombre moyen de lésions viscérales était respectivement de 1 et 3. Six patients (8 %) sont décédés (mortalité de 2 et 16 %
respectivement), douze (15 %) ont eu des suites compliquées.
Conclusion. – Les plaies pénétrantes par arme blanche peuvent être traitées par surveillance rapprochée si l’imagerie exclue une lésion
viscérale. Les plaies par arme à feu justifient encore une laparotomie systématique en raison de la multiplicité des lésions et de leur mauvais
pronostic.
© 2004 Elsevier SAS. Tous droits réservés.
Abstract
Introduction. – Traditionally, penetrating abdominal wounds justify routine laparotomy. However, this policy can be adapted to
mechanism of injury (stab or firearm) and accuracy of imaging procedures if they eliminate visceral injury thus allowing close follow up.
Patients and methods. – Retrospective study of 79 patients (May 1995–May 2002) with a penetrating abdominal wound: (47 (59%) stab
wounds and 32 (41 %) firearm wounds). Correlation between imaging and surgical findings, treatment, post-operative course were studied.
Results. – Sixty-eight patients were operated on from the outset, and 11 underwent close follow-up. Of the 11 patients who had follow-up,
(9 after stab wound and 2 after firearm wound), two had to be operated (1 in each group). Correlation between imaging and surgical findings
was good in 34 (72%) patients after stab wound and in 21 (80%) after firearm wound; the mean number of visceral injuries was 1 and
3 respectively. Six patients (8%) died (mortality: 2% and 16% respectively), 12 (15%) had postoperative complications.
Conclusion. – Penetrating abdominal stab wounds can be treated by close follow-up if imaging excludes visceral injury. Firearm wounds
still justify routine laparotomy due to both multiplicity of visceral injuries and bad prognosis.
© 2004 Elsevier SAS. Tous droits réservés.
Mots clés : Plaie de l’abdomen ; Arme à feu ; Arme blanche ; Chirurgie
Keywords: Abdominal wound; Fire-arm wound; stab wound; Surgery
* Auteur correspondant.
Adresse e-mail : olivier[email protected] (O.J.-Y. Monneuse).
Annales de chirurgie 129 (2004) 156–163
www.elsevier.com/locate/annchi
© 2004 Elsevier SAS. Tous droits réservés.
doi:10.1016/j.anchir.2004.01.013

1. Introduction
Les plaies pénétrantes de l’abdomen constituent actuelle-
ment un véritable problème de santé publique aux États-
Unis. De nombreuses publications américaines, portant sur
de grandes séries, font état de la situation épidémiologique et
de différentes attitudes diagnostiques et thérapeutiques. En
France, la fréquence de ces plaies est très inférieure [1] et les
attitudes diagnostiques et thérapeutiques sont sensiblement
différentes.
À partir d’une étude rétrospective portant sur 79 patients
opérés en sept ans d’une plaie pénétrante de l’abdomen, nous
avons voulu faire un état des lieux afin de dégager un arbre
décisionnel quant à la conduite à tenir chez les patients
victimes de telles lésions.
2. Patients et méthodes
Il s’agit d’une étude monocentrique, homogène, continue
rétrospective de mai 1995 à mai 2002. Les patients inclus
avaient de façon certaine une plaie pénétrante de l’abdomen,
c’est-à-dire franchissant le péritoine. Le diagnostic était
porté soit cliniquement à l’accueil du patient (éviscération,
extériorisation d’épiploon...), soit radiologiquement, soit
après exploration sous anesthésie locale au bloc opératoire
dans les conditions d’une éventuelle laparotomie complé-
mentaire.
L’exploration chirurgicale sous anesthésie locale était
menée si une exploration radiologique éliminait une lésion
intrapéritonéale chirurgicale (absence d’épanchement intra-
péritonéal). Elle permettait de diagnostiquer les plaies péné-
trantes, les patients justifiant alors d’une surveillance clini-
que, biologique et radiologique de plusieurs jours. En cas
d’impossibilité de réaliser une telle surveillance, une laparo-
tomie exploratrice, ou éventuellement une cœlioscopie ex-
ploratrice, était conduite sous anesthésie générale.
La surveillance « armée » proposée aux patients ayant une
plaie pénétrante de l’abdomen comprenait :
•un bilan tomodensitométrique (TDM) initial éliminant
une pathologie abdominale de prise en charge chirurgi-
cale, chez les patients compliants à une telle sur-
veillance ;
•une évaluation clinique répétée toutes les huit heures ;
•un bilan biologique (essentiellement numération for-
mule sanguine) quotidien ;
•et une échographie à la recherche d’un épanchement
péritonéal à 48 heures ; cette dernière était éventuelle-
ment répétée en fonction de l’évolution clinique, biolo-
gique et radiologique.
Les paramètres étudiés étaient le mécanisme lésionnel
(arme blanche, arme à feu) ainsi que les circonstances du
traumatisme, le type d’examen complémentaire radiologique
réalisé (échographie abdominale, TDM), le traitement envi-
sagé (chirurgie, surveillance « armée »), les suites opératoi-
res, et la durée d’hospitalisation. La corrélation entre les
données radiologiques préopératoires et les lésions décrites
en peropératoire a été évaluée selon trois niveaux :
•en cas de concordance exacte entre le diagnostic radio-
logique préopératoire et les lésions décrites par le chi-
rurgien, la corrélation était décrite comme bonne ;
•en cas de lésion peropératoire non diagnostiquée radio-
logiquement mais dont la description n’aurait de toute
façon pas modifié l’attitude chirurgicale, la corrélation
était décrite comme partielle et ;
•en cas de découverte peropératoire de lésion(s) dont la
description préopératoire aurait fait changer l’attitude
chirurgicale, la corrélation était décrite comme mau-
vaise. Ainsi, la description préopératoire de lésions non
retrouvées en peropératoire entraînait un classement
dans le groupe mauvaise corrélation.
Les patients ont systématiquement été revus un mois après
leur sortie de l’hôpital. Aucun patient n’a été perdu de vue.
Du fait des faibles effectifs des sous-groupes, les statisti-
ques réalisées sur cette série ont été uniquement descriptives.
3. Résultats
De mai 1995 à mai 2002, 79 patients (67 hommes, 12 fem-
mes) présentant une plaie pénétrante de l’abdomen ont été
pris en charge. La moyenne d’âge globale était de 36 ans
(extrêmes : 17–85). Le mécanisme était une plaie par arme
blanche chez 47 patients (59 %) et une plaie par arme à feu
chez 32 (41 %). Aucun patient n’a été perdu de vue.
Soixante-huit patients (86 %) ont été opérés de première
intention. Onze patients ont bénéficié d’une surveillance
« armée » parmi lesquels deux patients ont nécessité une
laparotomie secondaire. La répartition des atteintes des dif-
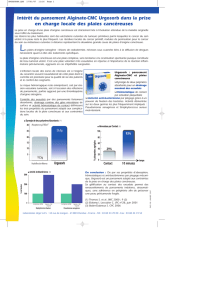
férents organes abdominaux est représentée sur la Fig. 1.
Six patients (8 %) sont décédés, dont trois en peropéra-
toire (tous victimes d’une plaie par arme à feu) et trois dans la
période postopératoire précoce. Douze patients ont eu des
suites compliquées (15 %). Soixante et un patients ont eu des
suites favorables (77 %) dont cinq patients avec des compli-
cations mineures (abcès de paroi) ne nécessitant pas de réin-
tervention. La durée moyenne de séjour était de
12 ± 7,5 jours (extrêmes : 1–83).
3.1. Plaies par arme blanche
Parmi les 47 patients, 26 se déclaraient victimes d’agres-
sion, 15 ont été blessés par autolyse, trois ont eu un accident
de travail, et trois déclaraient des circonstances accidentelles
suspectes ou peu claires.
Le bilan radiologique comprenait six fois des examens
conventionnels (radiographies simples du thorax et de l’ab-
domen) permettant de poser l’indication chirurgicale, 29 fois
une échographie, et 17 fois une TDM avec injection. Après
plaie par arme blanche, le pourcentage de patients ayant eu
une TDM est passé de 10 % en 1996 à 100 % en 2002. La
corrélation des résultats radiologiques aux constatations pe-
157O.J.-Y. Monneuse et al. / Annales de chirurgie 129 (2004) 156–163

ropératoires a été jugée bonne 34 fois (72 %), partielle cinq
fois et mauvaise trois fois ; pour cinq patients il n’a pas été
possible d’effectuer la corrélation.
Trente-huit patients (81 %) ont été pris en charge d’em-
blée sous anesthésie générale (36 laparotomies, et 2 laparos-
copies dont 1 convertie pour exploration jugée insuffisante).
Neuf patients (19 %) ont bénéficié d’une surveillance « ar-
mée » dont un (1/9 = 11 %) a nécessité une laparotomie
secondaire.
La répartition des différents orifices d’entrée cutanés fi-
gure sur le Tableau 1. Une fois les orifices d’entrée étaient
multiples. Les lésions pariétales n’ont pas posé de problème
thérapeutique particulier.
Les lésions viscérales observées sont répertoriées sur la
Fig. 1. En moyenne, il existait une lésion viscérale par pa-
tient.Au niveau des organes creux, les gestes réalisés ont été :
suture gastrique (n= 6), suture simple (n= 4) et résection
anastomose (n= 1) du grêle, suture simple (n= 3) et extério-
risation en colostomie (n= 1) d’une plaie du côlon. Les plaies
parenchymateuses ont été traitées au niveau hépatique par
suture (n= 4) ou application de compresses hémostatiques
(n= 4), et au niveau splénique par splénectomie (n= 1). Neuf
plaies du mésentère et quatre plaies du mésocôlon ont été
traitées par suture hémostatique sans qu’une résection diges-
tive associée ne soit nécessaire. Enfin, un patient a eu la
suture d’une plaie de la veine cave.
Un patient (2 %) est décédé ; ce patient, victime d’une
plaie épigastrique extrêmement hémorragique, avait été pris
en charge sur le lieu de l’accident en état de mort apparente et
initialement réanimé. Le bilan lésionnel n’avait constaté
qu’une plaie de veines sous-cutanées dilatées liées à une
circulation collatérale sur cirrhose. Le patient a fait un
deuxième arrêt cardiorespiratoire à j1, non récupéré. Six
patients (13 %) ont eu des suites opératoires compliquées :
une occlusion nécessitant une réintervention à j9, une fistule
biliaire spontanément tarie en quelques jours, quatre fièvres
supérieures à 39 °C (en rapport avec un abcès de paroi, une
pneumopathie et deux fois sans origine déterminée). Qua-
rante patients (85 %) ont eu des suites opératoires simples
(Fig. 2). La durée moyenne d’hospitalisation a été de
7 ± 2,5 jours (extrêmes 1–21).
0
2
4
6
8
10
12
14
16
Estomac
Grêel
Colon
Rate
Foei
Grosvaisseaux
Rein -Vessie
Pancréas
Nbél sions/patient
arme blanche
arme à feu
Fig. 1. Fréquence de l’atteinte lésionnelle au cours des plaies par armes blanches et armes à feu.
Tableau 1
Répartition des orifices d’entrée des plaies de l’abdomen par arme blanche et
arme à feu
Plaies par arme
blanche
Plaies par arme à feu
Hypochondre droit 2 1
Hypochondre gauche 10 2
Épigastre 11 2
Flanc droit 0 0
Flanc gauche 0 0
Péri ombilical 14 6
Fosse iliaque droite 2 2
Fosse iliaque gauche 2 2
Hypogastre 0 2
Fosse lombaire droite 2 0
Fosse lombaire gauche 0 4
Basi thoracique droit 0 15
Basi thoracique gauche 3 0
Morbidité / Mortalité
0
20
40
60
80
100
Suitessimples
noitalupop al ed egatnecruoP
armes blanches
armes à feu
Morbidité
Mortalité
Fig. 2. Fréquence des complications post opératoires au cours des plaies par
armes blanches et armes à feu.
158 O.J.-Y. Monneuse et al. / Annales de chirurgie 129 (2004) 156–163

3.2. Plaies par arme à feu
Parmi les 32 patients, 12 patients ont été blessés par
autolyse, dix patients se sont déclarés victimes d’agression,
et deux patients ont été blessés au cours d’accidents de
chasse ; pour six patients, la cause de l’accident était impré-
cise et deux patients se sont blessés en nettoyant leur arme.
Un patient a été opéré sans aucun examen radiologique
complémentaire. Chez les autres patients, le bilan radiologi-
que comprenait : dix fois des examens radiologiques conven-
tionnels et échographiques, six fois une échographie seule,
dix fois une TDM injectée, et six fois une échographie cou-
plée à une TDM injectée. Après plaie par arme à feu, le
pourcentage de patients ayant eu une TDM est passé de 0 %
en 1995 à 100 % en 2002. La corrélation des résultats radio-
logiques a été jugée bonne 21 fois (80 %), partielle trois fois
(12 %) et deux fois (8 %) comme mauvaise. Pour six patients
il n’a pas été possible d’effectuer une corrélation.
Trente patients ont été pris en charge d’emblée sous anes-
thésie générale (tous par laparotomie), dont un patient en
extrême urgence. Sur les deux patients placés sous sur-
veillance « armée », un a été opéré de façon différée du fait
d’une plaie de la fesse dont le caractère pénétrant n’a été
affirmé à j1 par une TDM de contrôle prescrite devant l’ag-
gravation des signes cliniques.
La répartition des différents orifices d’entrée cutanés fi-
gure sur le Tableau 1. L’orifice d’entrée était unique pour
27 patients, double chez un patient, quadruple chez deux
patients, et se présentait sous forme d’un criblage cutané
chez deux autres. Un orifice cutané de sortie était présent
chez 11 patients, dont un avait une perte de substance parié-
tale supérieure à 10 cm. Les lésions pariétales ont posé des
problèmes de réparation dans trois cas du fait d’un délabre-
ment très important (une plaie lombaire, une plaie basithora-
cique, et une plaie fessière). Ces défects ont été traités deux
fois par mise en place d’une plaque résorbable (associée une
fois à un drainage par sac de Mickulicz) pour combler la
perte de substance, et une fois par rapprochement des berges
de la plaie.
Les lésions viscérales observées figurent sur la Fig. 1.En
moyenne, il existait trois lésions viscérales par patient. Au
niveau des organes creux, les gestes réalisés ont été : suture
gastrique (n= 7), suture duodénale (n= 1), résection–anas-
tomose du grêle (n= 6), colectomie droite avec anastomose
immédiate (n= 3), suture colique protégée par iléostomie
latérale (n= 1), colectomie segmentaire gauche avec simple
ou double stomie (n= 4), drainage d’une perforation rectale
avec colostomie latérale d’amont (n= 1), et suture d’une
plaie vésicale (n= 2).
Les plaies parenchymateuses étaient hépatiques (n= 11),
spléniques (n= 9), pancréatiques (n= 5) ou rénales (n= 6).
Parmi les 11 patients ayant une plaie du foie, une intervention
« de sauvetage » a été débutée pour deux sous massage
cardiaque externe, les lésions hépatiques étant majeures au
sein de multiples autres lésions et le décès est survenu en
peropératoire. Un patient avait également une plaie du pédi-
cule hépatique associée à dix autres lésions abdominales et
est décédé à j2 de complications hémorragiques. Les autres
gestes hépatiques réalisés ont été une exérèse gauche (n=2)
ou un geste hémostatique sans résection associée (n= 6), un
clampage temporaire du pédicule hépatique ayant été néces-
saire quatre fois. Les plaies de la rate ont été traitées par
splénectomie (n= 9). Parmi les cinq lésions pancréatiques, il
y a eu deux splénopancréatectomies caudales (une pour rup-
ture de la queue du pancréas, une pour plaie de l’artère
splénique) et trois drainages au contact d’une contusion pan-
créatique. Les plaies du rein ont été traitées deux fois par
néphrectomie d’hémostase et quatre fois de façon conserva-
trice.
Les plaies des troncs vasculaires intéressaient : l’aorte
(n= 1), la veine cave (n= 1), l’artère iliaque externe (n= 2),
l’iliaque interne (n= 1), l’artère iliaque primitive (n= 1), et la
veine rénale gauche (n= 1). Toutes ces plaies ont été suturées
sauf la plaie iliaque interne traitée par ligature et la plaie
iliaque primitive traitée par pontage. De plus, trois plaies des
veines sus-hépatiques et une plaie de la veine porte étaient
associées aux lésions hépatiques.
Cinq patients (16 %) sont décédés de complications hé-
morragiques incontrôlables en peropératoire (n=3)ouàj2
(n= 1), ou d’une cellulite pariétale malgré de nombreuses
réinterventions passant par la réalisation d’une laparostomie
(n= 1). Onze patients (34 %) ont eu des suites jugées
compliquées : cellulite pariétale réopérée avec thoracostomie
(n= 1), péritonite postopératoire réopérée (n= 1), pseudo-
anévrysme de l’artère mésentérique supérieure (n= 1), oc-
clusion nécessitant une reprise chirurgicale (n= 1), fistule
pancréatique après pancréatectomie caudale (n= 2, dont une
traitée par drainage radiologique et l’autre par drainage chi-
rurgical), insuffisance rénale aiguë post-rhabdomyolyse né-
cessitant une dialyse (n= 1), collection sous hépatique asso-
ciée à une thrombose portale (n= 1), septicémie (n=1)et
abcès de paroi (n= 1). Seize patients (50 %) ont eu des suites
simples (Fig. 2). La durée moyenne de séjour a été de
20 ± 10,5 jours (extrêmes 1–83).
4. Discussion
La présente étude suggère que la nature de l’agent vulné-
rant est un élément essentiel à prendre en compte et deux
sous-groupes de patients doivent être considérés : ceux vic-
times d’une plaie par arme blanche et ceux victimes d’une
plaie par arme à feu. Les patients victimes d’une plaie par
arme blanche ont des lésions de moindre gravité, comme en
atteste une mortalité de 2 % contre 16 % après plaie par arme
à feu. Les associations lésionnelles sont moins fréquentes (en
moyenne une lésion viscérale par patient dans notre étude)
que dans les plaies par arme à feu (en moyenne 3 lésions
viscérales par patient). De plus, après plaie par arme blanche,
les lésions intra-abdominales rencontrées ne relèvent pas
toujours d’une intervention chirurgicale à visée thérapeuti-
que. Elles peuvent donc, dans certaines conditions, bénéfi-
159O.J.-Y. Monneuse et al. / Annales de chirurgie 129 (2004) 156–163

cier d’une surveillance « armée », remettant ainsi en cause le
dogme de la laparotomie systématique devant toute plaie
pénétrante de l’abdomen.
Shaftan et al. [2] ont été en 1960 parmi les premiers à
remettre en question ce dogme dans les plaies par arme
blanche, ne proposant une laparotomie que sur des critères
cliniques précis. Dans leur série, le taux de pénétration péri-
tonéale n’était que de 63 % parmi 112 patients pris en charge.
Ditmars et al. [3] ont introduit la notion de laparoscopie
première systématique, avec secondairement, en cas d’ef-
fraction péritonéale, une laparotomie complémentaire ;
parmi les patients laparotomisés dans sa série, seulement
50 % ont eu une laparotomie thérapeutique. Cette attitude
visait à supprimer les complications des laparotomies inuti-
les qui, dans la littérature, ont une mortalité variant de 0 à
0,3 % [4] et une morbidité de3à37%[5,6] faite essentiel-
lement de complications cardiorespiratoires, de suppurations
pariétales, d’éviscérations et d’iléus postopératoires [1].La
laparoscopie systématique avait l’avantage d’éviter les lapa-
rotomies « blanches » mais aussi pour inconvénients :
•de conduire à une laparotomie systématique chez des
patients ayant une lésion pénétrante mais non perforante
(laparotomie non thérapeutique) ;
•et d’imposer une laparoscopie systématique à des pa-
tients ayant une plaie non pénétrante de l’abdomen, pour
lesquelles une exploration rigoureuse de la plaie sous
anesthésie locale aurait suffit, évitant ainsi une « cœlios-
copie blanche ». Dans notre expérience, seuls 11 %
traités par surveillance « armée » ont dû être laparoto-
misés secondairement. Actuellement, et grâce aux pro-
grès de l’imagerie, ce dogme de laparotomie systémati-
que est également remis en cause dans les plaies par
arme à feu [5,7,8], y compris en cas d’atteinte hépatique
[9].
Ainsi, dans une série de 362 plaies de l’abdomen par arme
à feu, Lowe et al. [10] ont analysé la va1eur prédictive des
différents signes cliniques (signes péritonéaux, silence aus-
cultatoire, choc hémorragique, hémorragie digestive, pneu-
mopéritoine, éviscération) ; parmi les patients ne présentant
aucun de ces signes et ayant eu une laparotomie, 42 % d’entre
eux présentaient des lésions péritonéales, plaidant au
contraire pour le maintien de la laparotomie exploratrice de
principe dans les plaies abdominales par arme à feu. Notre
série illustre la multiplicité des lésions intra-abdominales (en
moyenne 3 par patient) et la gravité des plaies par arme à feu.
Cette gravité peut parfois conduire à un traitement réalisé
selon la technique de laparotomie de sauvetage, appelée
également laparotomie écourtée telle qu’elle est actuelle-
ment bien décrite [11,12]. Une laparotomie systématique
nous semble par conséquent de mise dans les plaies par arme
à feu, en prenant le risque d’une exceptionnelle laparotomie
inutile.
Le corollaire de l’abandon du dogme de la laparotomie
systématique dans les plaies par arme blanche est la sur-
veillance « armée », dont le but est d’éviter une laparotomie
blanche ou non thérapeutique par une surveillance clinique et
radiologique. Ses conditions d’application sont strictes : ab-
sence d’éviscération, absence de signe d’hémorragie interne
ou de péritonite, absence d’hémorragie digestive, patient
compliant à une surveillance clinique et plateau technique
disponible pour une surveillance radiologique répétée.
Dans notre série, la bonne corrélation des examens radio-
logiques aux lésions anatomiques et à l’état de gravité du
patient nous permet d’envisager une telle attitude dans la
prise en charge des plaies par arme blanche. Par ailleurs,
Richter et al. [13] montraient dès 1970 que les laparotomies
différées n’entraînaient pas d’augmentation dans ce sous-
groupe de mortalité ni de morbidité, attitude confirmée
aujourd’hui par de nombreux auteurs [10,14–17]. Dans notre
expérience, c’est souvent l’absence de compliance du patient
(éthylisme, contexte social ou médicolégal ou psychiatrique)
qui justifie de renoncer à une surveillance armée au profit
d’une laparotomie ou d’une cœlioscopie de principe, même
si celle-ci doit être blanche ou non thérapeutique.
L’apport de la laparoscopie diagnostique (notamment
quant au caractère pénétrant de la plaie abdominale) est
évident [3]. Proposée en 1970 par Heselson et al. [18],et
confirmée dans son utilisation par Gazzaniga et al. [19] en
1976, elle est utilisée pour déterminer les indications de
laparotomie exploratrice. Depuis, l’intérêt de la vidéochirur-
gie dans l’identification des lésions et le traitement de certai-
nes d’entre elles, a été montré au travers de nombreuses
publications [3,20–22]. Dans le cadre des plaies par arme
blanche, Porter et al. [23] ont rapporté en 1996 une expé-
rience de 99 laparoscopies : les plaies étaient non pénétrantes
dans 50 % des cas, et pénétrantes sans nécessité de laparoto-
mie dans 12 % des cas. Parmi les patients laparotomisés
après laparoscopie, 61 % d’entre eux ont eu une laparotomie
thérapeutique, les autres ayant une laparotomie non théra-
peutique ou blanche.
Dans le cadre des plaies par arme à feu, la cœlioscopie a
également été évaluée. Sosa et al. [24], à partir d’une étude
rétrospective de 952 plaies de l’abdomen dont 817 avaient
justifié une laparotomie systématique d’emblée, ont montré
que dans 12 % des cas l’intervention était inutile avec une
morbidité propre de 22 %. À partir de cette expérience,
121 plaies par arme à feu avec hémodynamique stable ont fait
l’objet d’une étude prospective : la laparoscopie a montré que
la plaie était non pénétrante dans 65 % des cas sans faux
négatif, pénétrante chez 42 patients conduisant à 32 laparo-
tomies thérapeutiques. La sensibilité de la laparoscopie était
ainsi de 100 % et sa spécificité de 98 % [24].
La laparoscopie peut être réalisée selon différentes tech-
niques, ce qui complique l’analyse de la littérature. Elle peut
être réalisée sous anesthésie locale au chevet du patient [22]
limitant l’insufflation et le temps de l’examen. Dans le cadre
des plaies de l’abdomen, cette technique est le plus souvent
difficile chez des patients souvent peu coopérants ou pour
une exploration complète de la cavité abdominale notam-
ment dans le cadre des plaies aux confins des parois abdomi-
nales (thoracique, dorsale). La plupart des auteurs préfèrent
une technique habituelle sous anesthésie générale au bloc
160 O.J.-Y. Monneuse et al. / Annales de chirurgie 129 (2004) 156–163
 6
6
 7
7
 8
8
1
/
8
100%