Chapitre 23 : Complications après chirurgie cardiaque

Précis d’Anesthésie Cardiaque 2012 – 23 Complications en chirurgie cardiaque 1
CHAPITRE 23
COMPLICATIONS APRES
CHIRURGIE CARDIAQUE
Mise à jour: Décembre 2012
Précis d’Anesthésie Cardiaque
PAC
•

Précis d’Anesthésie Cardiaque 2012 – 23 Complications en chirurgie cardiaque 2
Table des matières
Introduction 2
Douleur postopératoire 3
Incidence 4
Impact de l’échocardiographie 5
Sevrage ventilatoire 8
Transfert 8
Critères d’extubation 9
Sevrage rapide 10
Sevrage difficile 12
Complications cardio-vasculaires 14
Dysfonction ventriculaire 14
Infarctus du myocarde 19
Hypotension 20
Tamponnade 22
Réouverture sternale 28
Arythmies 29
Problèmes hématologiques 31
Complications pulmonaires 36
Complications neurologiques 38
Facteurs de risque 40
Prévention et traitement 42
Enfants 42
Paraplégie après chirurgie de l’aorte 43
Neuropathies périphériques 44
Complications rénales 46
Etiologie de l’insufisance rénale 46
Traitement de l’insuffisance rénale 49
Prévention de l’insuffisance rénale 50
Complications abdomino-digestives 53
Complications infectieuses et métaboliques 54
Complications infectieuses 54
Contrôle de la glycémie 54
Syndrome inflammatoire systémique 55
Bibliographie 57
Auteurs 65
Introduction
Malgré les progrès techniques et les connaissances accumulées, la chirurgie cardiaque est une
chirurgie à risque, grevée de nombreuses complications. Ces dernières ont des origines
multifactorielles ; certains éléments étiologiques sont déjà présents avant l’opération. Il est donc
important que l’anesthésiste connaisse les principales complications postopératoires afin de les
anticiper et, si possible, de les prévenir. Mais pour le patient, la première des complications est la
douleur postopératoire.

Précis d’Anesthésie Cardiaque 2012 – 23 Complications en chirurgie cardiaque 3
Douleur postopératoire
La sternotomie est assez douloureuse, bien qu’elle le soit moins qu’une thoracotomie. Près de la
moitié des patients se plaint de douleurs sévères ; 62% ont très mal lors des mouvements et 78% lors
d’expectorations ou de physiothérapie respiratoire [144]. Sur une échelle analogique visuelle de 0 à 10
(VAS), ils se situent en moyenne au niveau 4-5 pendant les 2 premiers jours et au niveau 3 du 3ème au
6éme jour [161]. En plus de la sternotomie, les sites de prélèvements vasculaires (veine saphène interne,
artère radiale) et les passages de drains sont également la cause de douleurs importantes.
Outre une sédation adéquate (midazolam, perfusion de propofol à bas débit), le confort est assuré par
une analgésie postopératoire intense qui peut revêtir différentes formes [161].
Opiacés : il n’y a pas de différence significative entre les différences substances ; le choix
dépend des habitudes locales. La technique la plus efficace est la PCA (patient-controlled
analgesia). La moins chère est la morphine (perfusion 1-2 mg/heure ou PCA).
Analgésiques non-morphiniques : bien que moins efficaces que les opiacés, de nombreuses
substances intraveineuses et orales sont utilisables ; les protocoles varient selon les
institutions.
o Tramadol (Tramal®), 100 mg iv 3-4 x/24 heures ;
o Kétorolac (Toradol®), 30 mg iv 3x/24 heures; dose maximale: 90 mg/24 heures
pendant 2 jours ;
o Paracétamol, 1 g iv toutes les 6-8 heures ;
o AINS oraux: acide méfénamique, ibuprofen, etc ; les anti-COX-2 sont à éviter car ils
augmentent significativement le risque cardiovasculaire [179] ;
o Gabapentine en doses progressives : commencer avec 100 mg 2x/j et augmenter
jusqu’à 2'400 mg/j maximum ; la gabapentine est plutôt réservée aux douleurs
neurogènes ou chroniques ;
o Alternative à la gabapentine : prégabaline, 50 mg 3x/j, jusqu’à 600 mg/j.
Analgésie péridurale thoracique : elle offre la meilleure qualité d’analgésie et de confort,
atténue la réponse au stress et diminue les complications respiratoires [39,45]. Vu le danger
qu’elle présente lors de l’anticoagulation en CEC, son rapport risque/bénéfice reste incertain
[116,204]. Au niveau cervico-thoracique, le dosage habituel est de 2 mL/h de bupivacaïne
0.75%.
Analgésie intrathécale : une injection unique (morphine 0.5 mg + sufentanil 50 mcg) par voie
lombaire pratiquée immédiatement avant l’induction suffit à octroyer 5 à 24 heures d’antalgie
postopératoire [24].
Autres techniques loco-régionales : moins pratiquées, elles peuvent être un appoint utile.
o Bloc paravertébral : injection dans le triangle bordé par la plèvre, l’apophyse
transverse vertébrale et les muscles paravertébraux de 15-20 mL de lidocaïne ou de
bupivacaïne ; ce bloc est peu risqué, même chez des malades anticoagulés ; on peut
laisser un cathéter en place pour une administration continue.
o Blocs intercostaux : utiles pour l’antalgie immédiate après une incision de
thoracotomie, ils sont inefficaces contre la douleur d’une sternotomie qui nécessiterait
de bloquer une dizaine de niveaux des deux côtés.
Les techniques loco-régionales sont concentrées sur les douleurs d’origine thoracique, mais
n’ont aucun effet sur celles liées aux prélèvements vasculaires périphériques.
Technique chirurgicale : la manière d’opérer a une influence considérable sur les douleurs
postopératoires.
o Mini-incisions (mini-sternotomie supérieure, mini-thoracotomie, incisions de
thoracoscopie, prélèvement endoscopique de la saphène) ;
o Rétraction progressive et dosée du sternum en évitant toute fracture ;
o Coagulation très localisée du lit de l’artère mammaire interne lors de son prélèvement
en évitant de léser les nerfs intercostaux ;

Précis d’Anesthésie Cardiaque 2012 – 23 Complications en chirurgie cardiaque 4
o En fin d’intervention, l’infiltration de l’incision de sternotomie avec de la bupivacaïne
est une possibilité dont l’efficacité reste improuvée ;
o Ablation précoce des drains thoraciques.
Le passage à la chronicité survient malheureusement dans 11% à 50% des cas [40,161]. Les facteurs
de risque sont l’obésité, le prélèvement mammaire, le jeune âge et le besoin élevé en antalgique dans
le postopératoire. On retrouve aussi d’autres étiologies : retard de consolidation sternale, fragments
cassés de fils de pace-maker épicardique, formation de névromes, dommages aux nerfs intercostaux,
particulièrement lors du prélèvement de la mammaire.
Analgésie postopératoire
La moitié des patients se plaint de douleurs importantes au niveau de la sternotomie, particulièrement
avec les accès de toux ; cette douleur va en decrescendo dès le 3ème jour. Plus forte est la douleur
ressentie, plus risqué est son passage à la chronicité.
L’antalgie comprend trois volets: opiacés intraveineux (PCA), analgésiques non-morphiniques et
AINS, techniques loco-régionales.
Incidence des complications organiques
En chirurgie cardiaque, la mortalité moyenne est de 0.5-2% pour les pontages aorto-coronarien, et de
2-8% pour les remplacements valvulaires [174,222]. La morbidité est dominée par les complications
de nature cardio-circulatoire (hypovolémie, hémorragie, défaillance ventriculaire, infarctus, arythmies,
tamponnade, vasoplégie, etc) ; viennent ensuite les complications respiratoires (10%), rénales (10%),
neurologiques (3%), digestives (2.5%) et les infections de plaies (1.4%) [126,251].
Le genre a une influence sur l’incidence des complications. Après pontages aorto-coronariens (PAC),
les femmes ont une mortalité plus élevée que les hommes : 3.5-4.0% au lieu de 2.0% ; leur survie
pourrait être légèrement améliorée par la chirurgie à cœur battant [75]. Après chirurgie valvulaire, la
mortalité est de 7% pour les femmes et de 4% pour les hommes (102). Cette disparité tient à plusieurs
phénomènes prédominant chez les femmes [86].
Taille moyenne plus petite que celle des hommes ; les complications tendent à augmenter avec
la diminution de la surface corporelle ;
Age moyen plus avancé ;
Diabète plus fréquent ;
Hypertension artérielle et insuffisance cardiaque plus importantes ;
Augmentation de l’incidence de fibrillation auriculaire postopératoire ;
Réactivité inflammatoire plus marquée ;
Rejet de greffons plus actif (anticorps préformés).
La variabilité du génome humain est à l’origine d’une différence de réactivité individuelle dans la
réponse pharmacologique, inflammatoire et thrombotique. On a déjà mis en évidence des liens entre
une série de pathologies et certaines modifications des immunoglobulines (thrombocytopénie induite
par l’héparine, rejet de greffon), des cytokines inflammatoires (réaction systémique aiguë à la CEC,
infections et sepsis) et des interleukines (fibrillation auriculaire) [87].

Précis d’Anesthésie Cardiaque 2012 – 23 Complications en chirurgie cardiaque 5
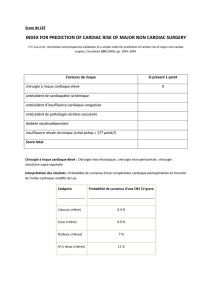
Des différents scores imaginés jusqu'ici pour stratifier les risques postopératoires en fonction des
conditions cliniques préopératoires, il ressort que les éléments suivants, cités par ordre d’importance
décroissante, sont des prédicteurs indépendants majeurs de complications cardiaques [153] :
Intervention d'urgence ;
Ré-opération ;
Age supérieur à 70 ans ;
Angor stade III-IV ;
Dysfonction ventriculaire (FE < 0.4) ;
Insuffisance organique associée: BPCO, insuffisance rénale ou hépatique ;
Maladie vasculaire périphérique ;
Diabète insulino-requérant ;
Obésité ;
Sexe féminin.
Complications postopératoires
Par ordre de fréquence : complications cardiovasculaires (hypovolémie, hémorragie, défaillance
ventriculaire, infarctus, arythmie, tamponnade), respiratoires, rénales, neurologiques, digestives,
infectieuses.
Impact de l’échocardiographie
L’échocardiographie transthoracique (ETT) ou transoesophagienne (ETO) est la seule technique qui
permette une exploration cardiaque anatomique et fonctionnelle au lit du malade [243]. De ce fait, elle
est un instrument diagnostic privilégié dans les soins intensifs postopératoires. La technique
transthoracique est la plus rapide et la moins invasive, mais les fenêtres d’accès sont souvent limitées,
particulièrement chez les patients en ventilation contrôlée avec un haut niveau de PEEP et chez les
patients chirurgicaux : immobilisation sur le dos, pansements, drains thoraciques, fils de pace-maker,
pneumothorax, etc ; dans ces conditions, le taux d’échec voisine 25% [16]. Lorsqu’il est praticable,
l’examen transthoracique est préférable chez les patients en respiration spontanée. Il permet de
diagnostiquer une tamponnade circonférentielle, une dysfonction droite ou gauche et une ischémie
myocardique ; il devient la seule issue possible lorsque l’ETO est contre-indiquée (lésion traumatique
cervicale, tumeur ou chirurgie de l’œsophage). Lorsque l’ETT est insuffisante, la voie
transoesophagienne permet une visualisation idéale, mais réclame une sédation profonde et n’est facile
que chez un malade intubé. Elle seule permet de diagnostiquer une hypovolémie, une tamponnade
localisée, une dissection aortique, un FOP, une endocardite ou une source d’embolie artérielle. L’ETO
est le meilleur examen pour rechercher la cause d’une hypotension inexpliquée, et pour évaluer le
fonctionnement des valves natives ou des prothèses valvulaires.
L’échocardiographie apporte des informations indispensables à la prise en charge clinique dans une
série de domaines des soins intensifs [16,84,121,224] (voir Chapitre 25 Echocardiographie en soins
intensifs).
Instabilité hémodynamique majeure inexpliquée par le monitorage conventionnel (cathéter
artériel, cathéter pulmonaire, PiCCO, etc) (48-67% des examens de soins intensifs).
o Choc hypovolémique, hypovolémie à PVC et PAPO normales en cas de dysfonction
diastolique, obstruction dynamique de la CCVG ;
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
 29
29
 30
30
 31
31
 32
32
 33
33
 34
34
 35
35
 36
36
 37
37
 38
38
 39
39
 40
40
 41
41
 42
42
 43
43
 44
44
 45
45
 46
46
 47
47
 48
48
 49
49
 50
50
 51
51
 52
52
 53
53
 54
54
 55
55
 56
56
 57
57
 58
58
 59
59
 60
60
 61
61
 62
62
 63
63
 64
64
 65
65
1
/
65
100%