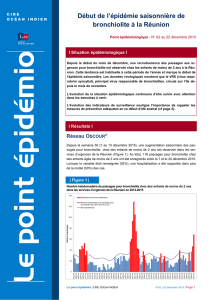
processus obstructif

RÉFÉRENCE
Collection dirigée par
Marie-Claude Moncet
Processus
obstrucƟ fs
UNITÉ D’ENSEIGNEMENT 2.8
Semestre 3
L’essenƟ el du cours
Des mises en praƟ que
De nombreuses illustraƟ ons
Tous les corrigés
+ DE 200 QCM ET ENTRAÎNEMENTS

Chez le même éditeur
Dans la collecon Référence IFSI
UE 1.1 - Psychologie – Sociologie – Anthropologie
UE 1.2 - Santé publique et économie de la santé
UE 1.3 - Législaon – Éthique – Déontologie
UE 2.1 et 2.2 - Biologie fondamentale – Cycles de la vie et grandes foncons
UE 2.4 - Processus traumaques
UE 2.5 - Processus inammatoires et infeceux
UE 2.6 - Processus psychopathologiques
UE 2.7 - Défaillances organiques et processus dégénérafs
UE 2.9 - Processus tumoraux
UE 2.10 - Infecologie et hygiène
UE 4.3 - Soins d’urgence
À paraître :
UE 2.11 - Pharmacologie et thérapeuques
UE 3.1, 3.2 et 3.3 - Démarche clinique inrmière – Projet de soins – Organisaon du travail
UE 3.4 et 5.6 - Iniaon à la démarche de recherche
UE 4.4 - Thérapeuques et contribuon au diagnosc médical
Processus
obstrucfs
UNITÉ D’ENSEIGNEMENT 2.8

Processus
obstruc fs
RÉFÉRENCE
Collection dirigée par
Marie-Claude Moncet
UNITÉ D’ENSEIGNEMENT 2.8
Coordonné par Fabienne Palix-Vale e
Agnès Nardini
Fabienne Palix-Vale e
Maryse Véron

Pourquoi cee collecon ?
Par Marie-Claude Moncet, directrice de la collecon Référence IFSI
La profession inrmière a connu, ces dernières années, de nombreuses évoluons. Le programme
de 2009, centré sur l’approche par compétences en lien avec le référenel méer IDE, vise à les
prendre en compte.
Après quelques années de praque de ces programmes, nous disposons désormais du recul néces-
saire pour proposer une collecon d’ouvrages réellement adaptée aux besoins des étudiants et
aux aentes des formateurs : c’est l’ambion de Référence IFSI.
La collecon Référence IFSI permet en eet :
• d’acquérir les connaissances à travers une écriture simple, concise, allant à l’essenel ;
• de transférer ces savoirs de la théorie à la praque et de les mere en œuvre, par une
approche concrète « étude de cas et analyse crique » ;
• de contribuer à la qualité du recueil clinique et de la formaon du raisonnement menant à
l’acon grâce notamment à la rubrique « Du raisonnement à la praque de soins » ;
• de s’autoévaluer et de se préparer aux épreuves grâce à de nombreux QCM, QROC et exercices
de mise en situaon tous corrigés.
L’accent y est mis tout parculièrement sur :
• la mémorisaon visuelle : arbres décisionnels, schémas de synthèse, tableaux, graphiques, etc. ;
• l’autoévaluaon : les corrigés des études de cas, QCM et exercices proposés dans l’ouvrage sont
accompagnés d’explicaons ;
• la possibilité pour chacun de se projeter dans des situaons professionnelles.
Les auteurs qui parcipent à cee collecon sont tous des professionnels du soin et ont une grande
expérience de la formaon dans ce domaine.
Ils ont en commun l’exigence du travail bien fait et la volonté d’apporter un soin de qualité au
paent : ce sont ces valeurs qu’ils souhaitent vous communiquer grâce à ces ouvrages.
J’espère que ce livre contribuera à votre réussite dans vos études et je vous souhaite à tous,
étudiants ou formateurs, une bonne lecture !

Les auteurs
Ouvrage coordonné par Fabienne Palix-Valee
Agnès Nardini, inrmière diplômée d’État depuis 1986, cadre de santé depuis 2000 et formatrice
à l’IFSI de Montélimar.
Elle a exercé pendant quinze ans en service de chirurgie orthopédique, urologique et viscérale puis
en service de médecine en gastro-entérologie, diabétologie et addictologie.
Elle est actuellement formatrice auprès des étudiants inrmiers de troisième année après avoir
longtemps accompagné des promoons d’élèves aides-soignant(e)s.
Co-responsable des enseignements des compétences 4 et 6, elle est aussi invese dans le disposif
de validaon des acquis de l’expérience et dans diérentes missions de formaon connue.
Fabienne Palix-Valee, inrmière diplômée d’État depuis 1985 et cadre de santé depuis 1992.
Elle est tulaire d’un master 1 en sciences de l’éducaon depuis 2008.
Tout au long de son parcours professionnel, elle alterne entre la foncon de formateur à l’IFSI de
Valence puis de Montélimar et la foncon de cadre de santé en unité de soins.
Actuellement aectée en unité de soins au centre hospitalier de Valence, elle mène des projets
centrés sur l’apprenssage des étudiants en soins inrmiers et des nouveaux professionnels, et
poursuit des intervenons en IFSI.
La réalisaon de cet ouvrage en tant qu’auteur et coordinateur est dans la connuité de l’intérêt
parculier qu’elle porte à la professionnalisaon des futurs professionnels.
Maryse Véron, inrmière diplômée d’État depuis 1975 et cadre de santé depuis 1995.
Elle est tulaire d’un master 2 en santé publique depuis 2000.
Formatrice depuis 2008, elle mène des acvités de formaon iniale et connue auprès des pro-
fessionnels de santé.
Elle a exercé sa profession en service de cancérologie à l’hôpital et en hospitalisaon à domicile.
Elle a dispensé des soins auprès des paents aeints d’infecons (sida) à leur domicile. Elle a éga-
lement conduit diérentes missions humanitaires en Afrique et en Asie.
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
 29
29
 30
30
 31
31
 32
32
 33
33
 34
34
 35
35
 36
36
 37
37
 38
38
 39
39
 40
40
1
/
40
100%