E
n ce début de XXIesiècle, le médecin est confronté à
plusieurs défis :
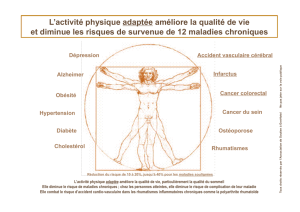
–les maladies chroniques qu’il ne guérit pas encore
et pour lesquelles les patients doivent prendre des traitements au
long cours (asthme, polyarthrite rhumatoïde, diabète...) ;
–les risques liés au mode de vie (tabac, stress, sédentarité,
régimes alimentaires carencés, médecines alternatives...) et les
difficultés socio-professionnelles qui peuvent retentir sur la santé ;
–le grand nombre d’“informations médicales” dont disposent
les patients via les médias grand public (presse, télévision, radio,
Internet) et les associations de malades. La spirale des connais-
sances s’est emballée – trop d’informations tue l’information –
au risque de lasser, voire de perturber ;
–le devoir du médecin d’informer complètement les patients (et
d’être en mesure de prouver qu’il l’a fait).
Il s’agit donc de concevoir de nouveaux moyens d’aider les
patients à se prendre en charge, de dialoguer avec eux et de les
accompagner.
L’objectif n’est plus simplement de lutter contre les maladies
chroniques, mais d’inciter les malades à participer activement à
la gestion de leur maladie et de ses traitements : le patient n’est
plus l’objet des soins qui lui sont délivrés, mais l’un des acteurs
essentiels de sa santé (“patient partenaire”). La démarche médi-
cale classique fondée sur la prescription doit faire maintenant une
large place à un travail d’accompagnement et de conseils.
UNE NOUVELLE DÉMARCHE MÉDICALE
●
●L’information, étape préalable à tout soin, consiste à trans-
mettre la connaissance, à fournir des explications, à donner des
conseils, à instruire.
Le message est reçu passivement. L’information donnée lors du
colloque singulier doit être “simple, accessible, intelligible et
loyale”, mais également prudente, pondérée, pour éveiller la
curiosité du patient et son désir de participer activement à la ges-
tion de sa maladie et de ses traitements. Primum non nocere : il
faut rappeler que le refus d’information est également un droit
des patients et que le médecin ne doit pas informer à tout prix,
au risque d’inquiéter.
●
●Lorsque le médecin prend en charge un patient souffrant d’une
maladie chronique, cette communication d’un savoir médical a
tout intérêt à être renforcée par une démarche éducative, car la
transmission du message ne suffit plus.
Le patient doit vivre au jour le jour (et parfois la nuit) avec une
maladie responsable de symptômes chroniques et lui interdisant
quelquefois de mener une vie normale ; le caractère harcelant et
l’évolution incertaine des symptômes sont à l’origine d’un stress
épuisant. L’éducation a pour but d’aboutir à une modification
profonde des habitudes et du comportement (véritable formation,
acquisition, apprentissage). Ce processus d’apprentissage com-
porte plusieurs étapes :
–l’information est l’étape préalable incontournable (transmis-
sion du savoir) ;
–la deuxième étape est la compréhension et la mémorisation de
l’information, pour acquérir le savoir-faire, la compétence ;
–la troisième étape est le transfert au quotidien des connais-
sances acquises pour modifier un comportement, changer une
habitude (le “faire”) ;
–la dernière étape est une démarche personnelle active pour
“savoir être”, “faire face” (le coping des Anglo-Saxons, du verbe
to cope, “adopter des stratégies d’adaptation face à l’adversité”),
de sorte que le patient qui est dans la maladie, dans la souffrance,
puisse négocier avec l’adversité, trouver des solutions concrètes
pour “positiver” la situation.
Ainsi, l’éducation est caractérisée par un transfert planifié et orga-
nisé des compétences du soignant vers le soigné.
UN DÉVELOPPEMENT TIMIDE
L’éducation individuelle (colloque singulier) est incontournable.
Proposée lors de la consultation (en ville ou à l’hôpital), elle per-
met de délivrer des informations personnalisées et de répondre
aux questions d’un patient. Toutefois, le temps est compté, les
patients sont de plus en plus “savants”, les soins de plus en plus
techniques, les informations nécessaires au consentement de plus
en plus nombreuses...
L’hôpital est souvent un lieu privilégié pour un travail éducatif
d’équipe au service des patients souffrant d’affections chroniques
sévères. Ce travail spécialisé pluridisciplinaire permet de propo-
ser une éducation structurée individuelle ou collective et des
échanges fructueux entre les soignants et les patients (voir les
recommandations de l’ANAES sur l’éducation thérapeutique du
ÉDITORIAL
L’éducation des patients : un traitement orphelin ?
●
J.S. Giraudet-Le Quintrec*
43
La Lettre du Pneumologue - Volume V - no2 - mars-avril 2002
* Rhumatologue, médecin des hôpitaux, services de rhumatologie A
(Pr A. Kahan) et d’orthopédie A (Pr J.P. Courpied), hôpital Cochin, Paris.

patient asthmatique adulte et adolescent, La Lettre du Pneumo-
logue, 2002, no1, pp. 23-30 et, dans le même numéro, la fiche
technique). Cette éducation institutionnalisée, standardisée est
tout à fait complémentaire de la prise en charge individuelle tra-
ditionnelle ; elle ne se substitue pas à elle mais la renforce.
En France, le nombre des programmes informatifs (brochures
d’information, carnets de soins et de suivi, cédéroms) et éducatifs
proposés pour des groupes restreints de patients en ambulatoire
(consultations éducatives, écoles ou ateliers pour les maladies chro-
niques...), ou en hospitalisation pour les patients souffrant de mala-
dies chroniques sévères (asthme, polyarthrite rhumatoïde, diabète,
etc.), va croissant, mais il s’agit souvent d’initiatives ponctuelles,
peu évaluées, non relayées en ville. À l’hôpital Cochin, pour regrou-
per et développer toutes les actions informatives et éducatives pro-
posées depuis de nombreuses années en rhumatologie, en ortho-
pédie et en rééducation aux patients souffrant de rhumatismes
chroniques, nous avons créé, en collaboration avec les représen-
tants des associations de malades, le CERC (Centre d’éducation
pour les rhumatismes chroniques). Ce centre offre aux patients
souffrant d’arthrose, de polyarthrite rhumatoïde, d’ostéoporose, de
spondylarthrite ankylosante, de lombalgies ou de fibromyalgie les
moyens de s’informer sur leur maladie, les traitements (brochures,
carnets de suivi, fiches d’information, films), de rencontrer d’autres
personnes atteintes de la même maladie et de dialoguer avec les
membres de l’équipe soignante (groupes de paroles, consultations
éducatives spécifiques, etc.). Des centres d’éducation existent éga-
lement en pneumologie, en diabétologie : leur fonctionnement
devrait être encouragé.
UNE INTÉGRATION AUX SOINS INDISPENSABLE
L’éducation doit être intégrée aux soins. Il existe des preuves
de son efficacité (satisfaction des patients, motivation et confiance
accrues, amélioration des connaissances, de l’observance, action
thérapeutique par diminution de l’anxiété avant un geste invasif,
raccourcissement de la durée de l’hospitalisation, diminution des
coûts...) qui justifient la mise en place d’une politique d’éduca-
tion à l’hôpital.
La vraie difficulté se situe au niveau des mentalités : il est
important que les patients ne discernent aucune réticence ou indif-
férence. On nous objecte souvent que, l’éducation n’étant pas
encore reconnue comme un acte thérapeutique à part entière (des
travaux sont actuellement en cours à la CNAM), la pénurie de
personnel oblige à donner la priorité aux activités de soins plus
classiques, alors qu’il faudrait pourtant l’intégrer dans un projet
médical, avec un budget spécifique s’ajoutant au budget de fonc-
tionnement normal d’un service hospitalier. Car l’éducation des
patients est le travail de toute une équipe, qui nécessite beaucoup
de temps et des moyens.
UNE ÉVALUATION SPÉCIFIQUE
Il paraît donc important de proposer des formations spécifiques
aux soignants (sciences humaines, expression orale, pédago-
gie...), de favoriser et d’encourager l’organisation de pro-
grammes éducatifs nationaux faisant intervenir tous les
membres de l’équipe médicale et paramédicale auprès des
patients souffrant d’affections chroniques. Ces programmes pour-
raient être initiés à l’hôpital et relayés en ville (éducation de
proximité).
Ils doivent respecter des critères de bonnes pratiques. Un pro-
gramme d’éducation, pour être efficace, doit être systématique,
réaliste, reconductible, organisé par des équipes volontaires, spé-
cialisées, formées aux techniques d’éducation pour la santé, réa-
lisé auprès de petits groupes de personnes (les échanges entre
patients permettent de relativiser les problèmes personnels, de
trouver des solutions concrètes) et en dehors d’une poussée (le
patient est plus réceptif).
Les programmes d’éducation doivent être évalués à plusieurs
niveaux : satisfaction des patients, acquisition des connaissances,
transfert des connaissances pour modifier les comportements,
efficacité thérapeutique, inconvénients éventuels et, enfin, im-
pact sur la société. Ces évaluations sont lourdes, mais indis-
pensables pour que les autorités de tutelle reconnaissent l’uti-
lité de l’éducation et débloquent les moyens humains et finan-
ciers nécessaires.
L’éducation des patients sera alors réellement reconnue comme
partie intégrante du soin.
■
(D’après un article paru dans La Lettre du Rhumatologue 2001 ; 274 : 3-4.)
ÉDITORIAL
44
La Lettre du Pneumologue - Volume V - no2 - mars-avril 2002
1
/
2
100%