E Transplantation hépatique pour maladie alcoolique : question scientifique

66 | La Lettre du Psychiatre • Vol. IX - no 2 - mars-avril 2013
DOSSIER THÉMATIQUE
Alcoolodépendance
Transplantation hépatique
pour maladie alcoolique :
question scientifique
ou question “morale” ?
Liver transplantation in alcoholic liver disease:
ethical or scientific issue?
S. Faure*, G.P. Pageaux*
* Service d’hépato-gastroentérologie
et de transplantation hépatique,
hôpital Saint-Éloi, CHU de Montpellier.
E
n France, 2 millions de personnes sont
dépendantes de l’alcool et 6 millions ont
une consommation à risque. La Haute Auto-
rité de santé (HAS) estime à 15 % le nombre de
buveurs excessifs d’alcool. L’alcool est la troisième
cause de décès prématurés et évitables après le
tabac et l’hypertension artérielle (HTA).
La cirrhose alcoolique est responsable de 9 000 à
10 000 décès par an en France et représente la
première cause de mortalité imputable à l’alcool.
Elle est la première indication de transplantation
hépatique (TH) en France et la deuxième en Europe
et aux États-Unis.
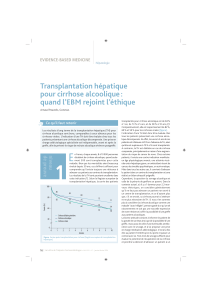
Selon l’Agence française de biomédecine, on
dénombre, en 2011, 1 164 greffes hépatiques dont
27 % pour maladie alcoolique du foie. Selon le
Registre européen de transplantation hépatique
(European Liver Transplant Registry [ELTR]), sur la
période allant de 1988 à 2010, 33 % des greffes pour
cirrhose et 21 % des greffes toutes causes confon-
dues avaient pour indication principale la cirrhose
alcoolique (figure 1). Ces chiffres révèlent l’évolution
des mentalités, puisque la cirrhose alcoolique repré-
sentait seulement 4,6 % des indications en 1983.
Cette évolution a été possible grâce aux résultats
probants de la TH dans cette indication. Pourtant,
les patients porteurs d’une cirrhose alcoolique sont
encore sous-référencés auprès des centres de greffe
et la durée d’abstinence nécessaire avant la greffe
reste débattue.
Quels sont les candidats
à une transplantation
hépatique pour cirrhose
alcoolique ?
Lors de la conférence, en 1983, des NIH (National
Institutes of Health), la cirrhose alcoolique a été
reconnue pour la première fois comme une indica-
Alcoolique
16 284 – 33 %
Virale + alcoolique
2 205 – 4 %
Auto-immune
2 019 – 4 %
Biliaire secondaire
590 – 1 %
Biliaire
primitive
4 702 – 9 %
Autres
970 – 2 %
De causes
inconnues
3 793 – 8 %
Virale
19 646 – 39 %
Cirrhoses
Figure 1. Répartition des scores DASH du module
général selon le statut professionnel de janvier 1998
à décembre 2012 en Europe.

La Lettre du Psychiatre • Vol. IX - no 2 -mars-avril 2013 | 67
Résumé
La cirrhose alcoolique, responsable d’environ 10 000 décès/an en France, est la première cause de transplan-
tation hépatique (TH), avec 27 % des indications de greffe. La maladie alcoolique est “systémique”, avec des
atteintes extrahépatiques qu’il convient de rechercher lors de l’évaluation avant la greffe. Moins de 10 % des
patients présentant une cirrhose alcoolique décompensée sont adressés à un centre de transplantation et
seuls 3 % bénéficieront d’une TH. Selon des critères objectifs, tels que le rejet, le taux d’infection et la survie
après la greffe, la cirrhose alcoolique décompensée est une excellente indication de TH, avec une survie à 1
et 5ans de 84 % et 73 %, respectivement. La reprise d’une consommation d’alcool après TH, qui survient dans
moins de 25 % des cas, doit être dépistée et prise en charge par une équipe spécialisée en addictologie. La
“règle des 6 mois” ne doit plus être une condition intangible à la TH, et même l’hépatite alcoolique aiguë
grave corticorésistante peut s’avérer être une indication pertinente de TH.
Mots-clés
Maladie alcoolique
du foie
Transplantation
hépatique
Hépatite alcoolique
aiguë
Règle des 6 mois
Rechute
Summary
Alcoholic liver disease, respon-
sible for 10,000 deaths/year
in France, is the first indica-
tion for liver transplantation
and represents 27% of all
indications. Alcoholic disease
is a systemic disease causing
extra hepatic damages, which
require exploration before liver
transplantation (LT). Less than
10% of the patients with an
alcoholic cirrhosis are referred
to a transplant center and only
3% of them will benefit from
a LT. Considering objective
parameters such as rejection,
infection and survival after
LT, decompensated alcoholic
cirrhosis is an excellent indi-
cation for LT with survival
rates at 1 and 5 years repre-
senting respectively 84% and
73%. Relapse after LT, which
occurs in less than 25% of
cases, should be screened and
referred to a substance abuse
specialist. The “6-months-rule”
must no longer be, and even
acute alcoholic hepatitis could
be a valuable indication for LT.
Keywords
Alcoholic liver disease
Acute alcoolic hepatitis
Liver transplantation
The “6 months rule”
Relapse
tion acceptable de TH chez des patients abstinents et
présentant des critères cliniques péjoratifs. La survie
à 5 ans chez les patients atteints de cirrhose alcoo-
lique décompensée est inférieure à 20 % en l’absence
de TH et supérieure à 70 % s’ils sont transplantés.
En 1999, l’étude de T. Poynard et al. a montré que
la cirrhose alcoolique décompensée (Child-Pugh C
allant de 11 à 15) était une indication justifiée de TH,
avec un bénéfice en termes de survie, alors qu’elle
n’apportait aucun gain de survie pour les patients
Child-Pugh A (1). Une étude prospective multicen-
trique française pilotée par le centre de Besançon a
suggéré que la TH était délétère en cas de cirrhose
du foie compensée Child-Pugh B, avec une surmor-
talité liée à l’augmentation du risque carcinologique
de novo (2).
Le score de MELD (Model for End-stage Liver Disease)
a remplacé depuis le score de Child-Pugh, trop
imprécis du fait de 2 variables cliniques et subjec-
tives. Le score de MELD a initialement été élaboré
pour prédire la mortalité à 3 mois après pose de TIPS
(Transjugular Intrahepatic Portosystemic Shunt) chez
des patients cirrhotiques. Il se calcule à partir de
3 variables biologiques : la bilirubine, la créatinine
et l’International Normalised Ratio (INR) selon la
formule qui suit :
MELD = 3,78 × ln bilirubine (mg/dl) + 11,2 × ln INR
+ 9,57 × ln créatinine (mg/dl) + 6,43 ;
Il a ensuite été démontré que la mortalité sur liste
d’attente de TH était directement corrélée au MELD
(par exemple, pour les patients avec MELD = 40, la
mortalité sur liste est 300 fois supérieure à celle
des patients de MELD compris entre 6 et 11) [3]. Le
bénéfice de la TH en termes de survie est évident
au-delà de 18, mais chez les patients avec un score
en deçà de 18, la mortalité est plus élevée en cas
de greffe (4). Cependant, une récente étude rétro-
spective de la base de données UNOS (United
Network for Organ Sharing) a retrouvé un bénéfice en
termes de mortalité sur liste et de survie post-trans-
plantation chez des patients avec cirrhose alcoolique
“pure” ayant un score de MELD plus bas (5).
Ainsi, le MELD est utilisé aux États-Unis depuis 2002
pour déterminer l’ordre d’attribution des greffons
selon la politique du “sickest first”. En France, la règle
d’attribution des greffons hépatiques a changé en
mars 2007, elle est désormais fondée sur le score Foie,
dont la principale composante est le score MELD.
En donnant la priorité aux patients les plus graves,
l’égalité des chances pour l’obtention d’un greffon
a été optimisée, avec une réduction du délai et,
surtout, de la mortalité sur liste d’attente.
La TH est la meilleure option thérapeutique chez les
patients atteints de cirrhose alcoolique décompensée.
Il existe cependant des contre-indications générales
à la TH : une atteinte viscérale grave, un antécédent
de cancer (datant de moins de 5 ans) et, a fortiori, un
cancer évolutif (hormis un carcinome hépatocellulaire
[CHC]), et un âge physiologique avancé. Pour cela, un
bilan approfondi, prenant en compte le terrain spéci-
fique de ces patients, est nécessaire avant la greffe.
Un bilan exhaustif avant la greffe
Chez les patients ayant une cirrhose alcoolique,
l’intoxication alcoolique chronique peut entraîner
des atteintes organiques extrahépatiques qui
doivent être recherchées au cours du bilan avant
la greffe. L’inscription de ces malades en liste d’at-
tente nécessite, comme spécifié par la conférence
de consensus de 2005, “un bilan prégreffe parti-
culièrement attentif à la recherche des lésions liées
à une toxicité alcoolique, voire alcoolotabagique,
extrahépatique, tels les cancers et états précancéreux
ORL, bronchiques, œsophagiens, une pathologie
cardiovasculaire et respiratoire”.
Outre sa toxicité hépatique, l’alcool est reconnu
comme un facteur de risque pour diverses pathologies,
telles que les maladies cardiovasculaires et les cancers.
La consommation d’alcool peut être responsable
de 3 maladies cardiovasculaires : l’HTA, les troubles
du rythme cardiaque et les myocardiopathies avec
survenue d’une insuffisance cardiaque pouvant, en
fonction de la fraction d’éjection résiduelle, contre-
indiquer la greffe hépatique.
Par ailleurs, le tabagisme est plus fréquent chez les
patients atteints d’une cirrhose alcoolique (6). Au vu
de l’effet synergique du tabac et de l’alcool en termes
de carcinogenèse, il est impératif de réaliser chez ces
patients un dépistage approfondi, avant la greffe,
des tumeurs pulmonaires et des voies aérodigestives
supérieures (VADS), qui sont une contre-indication
absolue à la TH.

68 | La Lettre du Psychiatre • Vol. IX - no 2 - mars-avril 2013
Transplantation hépatique pour maladie alcoolique : questi on scientifique ou question “morale” ?
DOSSIER THÉMATIQUE
Alcoolodépendance
L’effet délétère de l’alcool sur le rein a été maintes
fois décrit. Le retentissement tubulaire rénal de l’al-
cool est réversible en cas d’abstinence. À l’inverse,
une néphropathie à immunoglobulines A (IgA) est
responsable de lésions glomérulaires irréversibles.
Une double greffe foie-rein est alors nécessaire.
La consommation d’alcool entraîne, outre la
dénutrition liée à la cirrhose, une malnutrition
avec carence protéique et vitaminique. Un état de
dénutrition est corrélé à des complications infec-
tieuses plus fréquentes et à un séjour en réanima-
tion prolongé.
Le risque d’accident vasculaire cérébral (AVC) hémor-
ragique apparait au-delà de 60 g/jour d’éthanol et
augmente de manière dose-dépendante. L’encé-
phalopathie hépatique est souvent responsable
d’un état confusionnel. Cela peut parfois masquer
certaines atteintes neurologiques telles que le
syndrome de Korsakoff ou l’encéphalopathie de
Gayet-Wernicke, en général irréversibles.
Les dommages psychiques de l’alcool, tels que
l’anxiété ou la dépression, peuvent également se
décompenser après la greffe. Des symptômes dépres-
sifs sont présents chez plus de la moitié des malades
avec cirrhose alcoolique et l’anxiété généralisée en
concerne plus d’un tiers. Après la greffe, les patients
présentant un état dépressif persistant ont un risque
de mortalité multiplié par 2 (7).
Enfin, l’évaluation addictologique est un élément clé
avant transplantation pour maladie alcoolique du
foie. Il semble indispensable que la prise en charge
addictologique avant et après la greffe soit réalisée
de façon indépendante du médecin transplanteur.
Au total, la maladie alcoolique du foie est vérita-
blement une “maladie systémique”, dans laquelle
une prise en charge multidisciplinaire est nécessaire
quant à la faisabilité d’une greffe hépatique.
Résultats probants
de la transplantation hépatique
Si l’on considère les critères usuels de succès pour
la TH que sont la survie, l’absence de rejet et le taux
d’infection, la cirrhose alcoolique est une bonne
indication de TH.
Dès 1988, T.E. Starzl et al. ont montré que les survies
à 1 et 3 ans des patients greffés pour cirrhose alcoo-
lique du foie étaient comparables à celles des greffés
pour cirrhose non alcoolique (8). Cela a été confirmé
à maintes reprises et étendu à la survie à 5 ans. La
survie chez les patients transplantés pour cirrhose
alcoolique est respectivement de 84 % à 1 an, de
73 % à 5 ans, et de 58 % à 10 ans, soit significa-
tivement meilleure que dans la cirrhose virale ou
cryptogénique (figure 2) [9]. La conférence de
consensus de Lyon, en 2005, a d’ailleurs validé “la
cirrhose alcoolique comme une indication de la TH
au même titre que les autres cirrhoses”. Malgré ces
données, il existe encore des réticences à proposer
une TH pour cirrhose alcoolique.
Réticences à adresser
les patients ayant une cirrhose
alcoolique aux centres de greffe
Peu d’entre tous les patients porteurs d’une cirrhose
alcoolique décompensée accèdent effectivement
à la TH.
Plusieurs études menées auprès de l’opinion
publique, des patients et des professionnels de
santé montrent que les patients porteurs d’une
cirrhose alcoolique sont considérés comme les
moins prioritaires pour bénéficier d’une TH, et
ce quelle que soit la pertinence de l’indication de
transplantation (10).
La TH n’est pas envisagée pour de nombreux malades.
Tout d’abord, certains présentent une complication
inaugurale de la cirrhose, entraînant si rapidement
le décès que le patient ne peut être évalué. D’autres
210
0
20
40
60
80
86
82
83 80
75 71
79
74
73
69 64
63
59
58
100
4
Années
Survie (%)
3 65 8
7109
Cirrhose virale : 19 574
Cirrhose alcoolique : 16 260
Cirrhose biliaire primitive : 4 697
p log-rank :
Cause virale versus alcoolique : 0,01
Cause virale versus cirrhose biliaire primitive : 0,0001
Cause alcoolique versus cirrhose biliaire primitive : 0,0001
Figure 2. Survie des patients ayant pour première indication une cirrhose.
Transplantation hépatique pour maladie alcoolique :
question scientifique ou question “morale” ?

La Lettre du Psychiatre • Vol. IX - no 2 -mars-avril 2013 | 69
DOSSIER THÉMATIQUE
présentent une complication de la cirrhose mais sont
ensuite perdus de vue. Enfin, parfois, la TH n’est pas
proposée aux patients dont l’alcoolodépendance
majeure laisse prévoir une faible compliance.
Du fait de leur mauvaise image dans la société, les
patients ayant une cirrhose alcoolique sont moins
souvent adressés aux centres de transplantation.
Dans le cadre d’une étude portant sur 199 candi-
dats potentiels à une TH pour cirrhose alcoolique
décompensée, seuls 41 (21 %) ont été adressés
à un centre référent et seuls 15 (8 %) ont eu une
évaluation complète avec un bilan avant la greffe
finalisé (11). De plus, suivant l’association de critères
médicaux, chirurgicaux et psychiatriques, certains
programmes récusent plus de 50 % des cirrhotiques
alcooliques adressés pour TH (12). Au final, seule
une petite proportion, estimée à 6 %, des malades
susceptibles de décéder d’une cirrhose alcoolique
sont transplantés (13).
Une étude française (14) qui a analysé le devenir des
patients 3 ans après une première hospitalisation
pour cirrhose alcoolique rapporte que 7 % étaient
décédés et que seuls 3 % avaient été transplantés. Il
y a beaucoup de candidats potentiels à une TH pour
maladie alcoolique du foie mais il y a finalement peu
d’élus : 9 000 décès par an, et seulement 300 TH !
L’enjeu de la rechute
Selon l’HAS, le seul objectif dans l’alcoolodépen-
dance est l’abstinence.
La singularité de la transplantation pour maladie
alcoolique du foie repose sur le risque de reprise
d’une consommation d’alcool après la greffe, consi-
dérée, à tort ou à raison, comme inacceptable.
Les données de la littérature retrouvent des taux de
reprise de la consommation d’alcool très différents
après TH, allant de 7 % à 95 % à 3 ans chez les greffés
pour maladie alcoolique du foie. Il est cependant très
difficile de comparer ces études entre elles. En effet, la
définition de la rechute varie selon les études : la plupart
utilisent une définition absolutiste qui considère toute
consommation après la greffe comme une rechute,
quelle que soit la fréquence ou la quantité (15).
D’autres utilisent une définition différenciée qui
consiste à séparer ce qui relève de l’alcoolodépen-
dance telle qu’elle est définie dans le DSM-IV de la
reprise d’une consommation d’alcool caractérisée
par sa fréquence et sa quantité. Cette définition
distingue ainsi 3 situations cliniques concernant la
consommation d’alcool après la greffe : l’abstinence,
la rechute modérée, et la rechute sévère (16).
La rechute sévère concerne les patients présen-
tant des critères d’alcoolodépendance, et/ou une
consommation d’alcool supérieure à 210 g par
semaine pour les hommes et 140 g par semaine pour
les femmes (critères OMS), et/ou une consommation
d’alcool supérieure à 50 g les jours de consomma-
tion. Certaines études ne considèrent que la rechute
excessive, c’est-à-dire supérieure à 30 g par jour, ou
40 g par jour, selon les études (17-19).
Enfin, le “slip”, qui est une prise d’alcool isolée
ou lors d’un événement avec poursuite de l’absti-
nence, est un concept récent qui n’est pas considéré
comme une rechute dans la définition différen-
ciée. Il n’y a d’ailleurs aucune différence de survie
significative dans la littérature entre les patients
présentant un épisode de “slip” après la greffe et
les abstinents (17).
Le diagnostic précoce de la rechute est difficile, car
toutes les méthodes de détection, analysées de
façon individuelle, sont imparfaites (20). Certaines
études utilisent l’interrogatoire du patient et de
son entourage, d’autres, le questionnaire anonyme,
d’autres encore, l’interrogatoire téléphonique, avec
parfois mise en corrélation avec les résultats des
tests biochimiques (21). Le diagnostic de rechute est
aussi difficile avant la greffe, les patients pouvant
cacher leur consommation alcoolique afin de ne pas
être exclus de la liste d’attente (22).
Enfin, toutes les études citées n’ont pas le même suivi
moyen et plusieurs d’entre elles montrent que le taux
de rechute augmente avec la durée du suivi.
Au final, en tenant compte de toutes ces études, la
rechute alcoolique à 5 ans après la TH est estimée
entre 11 et 54 %, avec 7 à 26 % de récidive de
consommation excessive (23).
En dehors du champ de la transplantation, il existe
peu de facteurs prédictifs de rechute chez les patients
alcooliques. La greffe peut être ressentie comme
une expérience traumatique par certains patients
et prévenir la rechute. La culpabilité ressentie par
certains patients vis-à-vis du donneur peut exercer
le même effet. Le facteur prédictif de rechute après
TH le plus souvent rapporté est la durée d’abstinence
avant l’inscription sur liste. Les autres variables iden-
tifiées comme facteurs prédictifs de rechute sont le
jeune âge, les antécédents familiaux d’alcoolisme, les
antécédents personnels de toxicomanie, un contexte
dépressif avec idées suicidaires et des conditions
sociales précaires.
D’autres éléments tels que l’environnement familial
et social et l’absence de pathologie ou de troubles
psychiatriques sont des facteurs prédictifs d’absti-
nence, selon une méta-analyse récente (24).

70 | La Lettre du Psychiatre • Vol. IX - no 2 - mars-avril 2013
Transplantation hépatique pour maladie alcoolique : questi on scientifique ou question “morale” ?
DOSSIER THÉMATIQUE
Alcoolodépendance
Au-delà du questionnement moral posé par la
rechute d’un patient transplanté pour maladie alcoo-
lique du foie, se pose la question des conséquences
en termes de survie du greffon et du greffé.
La reprise d’une consommation d’alcool ne semble
pas affecter la survie du greffon ni celle du patient
à 5 ans, lorsqu’on la compare à celle des patients
abstinents (20, 21).
En revanche, la reprise d’une consommation alcoo-
lique excessive a des conséquences sur la survie du
patient à long terme. Initialement, une première
étude a suggéré une diminution significative de
la survie à 10 ans chez les patients qui rechutent,
comparativement aux patients abstinents (19).
La surmortalité des patients ayant repris une
consommation excessive d’alcool était imputable
à l’apparition de cancers de novo et aux complica-
tions cardiovasculaires. Cette différence de survie à
long terme, entre patients ayant repris une consom-
mation excessive et abstinents ou consommateurs
occasionnels était retrouvée plus tard (17). En 2007,
l’impact sur la survie des tumeurs des VADS de
novo était mis en évidence, avec une supériorité
de la survie à 10 ans chez les non-rechuteurs (18).
Dernièrement, une étude française, portant sur
206 transplantés pour maladie alcoolique du foie,
a montré une diminution nette de la survie à 10 ans
chez les patients ayant repris une consommation
excessive d’alcool. Les taux de survie à 5 et 10 ans
étaient respectivement de 82 % et 49 % chez les
patients ayant repris une consommation excessive
contre 86 % et 75 %, chez les autres patients (p <
0,05) [25].
Intérêt et limites de la “règle
des six mois”
En 1993, la conférence de consensus de Paris prônait
une durée d’abstinence de 3 à 6 mois, voire supé-
rieure à 6 mois, avant l’inscription sur une liste de
greffe.
Le rationnel de la “règle des 6 mois” est de permettre
une récupération de la fonction hépatocellulaire
avec le sevrage, afin d’éviter une transplantation
inutile, de mettre en place une prise en charge
addictologique avec renforcement du sevrage et
d’instaurer une uniformité entre les différents centres
de greffe (10). En 2005, aux États-Unis, 85 % des
centres de TH continuaient de suivre cette règle (26).
Cependant, aucune étude n’a prouvé l’intérêt d’une
abstinence de 6 mois sur les complications précoces
avant, pendant ou après la TH (27).
En 2005, la conférence de consensus de Lyon stipu-
lait que “la durée de 6 mois d’abstinence avant la
TH ne devait plus être une règle intangible et ne
devait pas être considérée comme une condition à
elle seule d’accès à la TH”.
En effet, la règle des 6 mois est imparfaite, puisqu’elle
inclut des patients qui reprendront une consomma-
tion d’alcool après la greffe et, à l’inverse, elle exclut
des patients qui ne reprendront pas de consomma-
tion après la greffe. Dans une étude prospective (14),
parmi les patients ayant une abstinence avant la
greffe de 36 mois, seuls 60 % demeuraient absti-
nents après la greffe. Une durée d’abstinence de
36 mois avant la greffe prédisait l’abstinence après
greffe avec une sensibilité de 80 % mais une spéci-
ficité de 40 %. Certes, chaque mois supplémentaire
d’abstinence avant la greffe diminuait le risque de
rechute après la greffe de 33 %, mais il n’était cepen-
dant pas possible d’identifier une durée d’abstinence
avant la greffe assurant une abstinence définitive.
En outre, il n’y a pas ou que peu d’amélioration de la
fonction hépatocellulaire après 3 mois d’abstinence (13).
Enfin, il est difficile d’estimer véritablement la
durée d’abstinence prégreffe. Elle repose en effet
sur l’interrogatoire du patient et de son entourage,
qui souhaite en général l’intégration du patient dans
le projet de greffe et aura tendance à le protéger.
Situation “extrême” : l’hépatite
alcoolique aiguë
Les formes graves d’hépatite alcoolique aiguë sont
définies par un score de Maddrey supérieur à 32. En
l’absence de traitement, plus de 50 % des patients
atteints d’hépatite alcoolique aiguë grave décèdent
dans les 6 mois qui suivent le diagnostic. Seules les
formes graves nécessitent un traitement par corti-
costéroïdes et/ou pentoxiphylline. L’équipe de Lille
a mis en évidence les facteurs de non-réponse à
ce traitement et a modélisé, à partir de 5 variables
indépendantes, le pronostic de ces patients (28).
Ce modèle permet de prédire près de 80 % des
décès à 6 mois. Les patients non répondeurs à la
corticothérapie ont un risque de décès de 85 % à
6 mois. Il est éthiquement difficile de ne pas proposer
une greffe à ces patients, atteints d’une hépatite
alcoolique aiguë grave et non répondeurs au trai-
tement médical, dont la mortalité est prévisible
dès le septième jour. La présence d’une hépatite
alcoolique de découverte fortuite, lors de l’analyse
histologique du foie explanté, n’a pas, qui plus est,
de conséquence en termes de survie du greffon et
Transplantation hépatique pour maladie alcoolique :
question scientifique ou question “morale” ?
 6
6
1
/
6
100%