Anticorps anti-HLA et transplantation pancréatique »

Le Courrier de la Transplantation - Vol. XIV - n° 1 - janvier-février-mars 2014 29
Résumé
Summary
»
L’impact des anticorps anti-HLA en transplantation pancréatique a
été très peu évalué. En réalité, comme pour d’autres transplantations
d’organes solides, l’apparition des anticorps spécifi ques contre les
antigènes incompatibles du donneur semble avoir un eff et négatif
sur la survie du transplant. Une recherche systématique tout au
long du suivi semble prudente.
Mots-clés : Rejet pancréatique humoral – Anticorps anti-HLA – Auto-
immunité.
The impact of anti-HLA antibodies after pancreas
transplantation has been poorly evaluated. In fact, as for
other solid organ transplants, the occurrence of donor specifi c
antibodies seems to play a negative role on graft survival. A
systematic research of these antibodies throughout follow-up
seems indicated.
Keywords: Humoral pancreatic rejection – Anti-HLA anti-
bodies – Autoimmunity.
Anticorps anti-HLA et transplantation pancréatique
Anticorps anti-HLA et transplantation
pancréatique
Anti-HLA antibodies and pancreas transplantation
Diego Cantarovich*
La transplantation du pancréas, qu’elle soit asso-
ciée ou non à une transplantation rénale, est le
traitement de première intention chez le patient
diabétique insulinodépendant présentant une insuffi -
sance rénale chronique ou un diabète dont l’équilibre
n’est plus possible avec un traitement médical optimisé.
Avec les protocoles immunosuppresseurs actuellement
en vigueur, l’incidence du rejet aigu est similaire à celle
associée à une transplantation rénale (environ 5 à 10 %).
Cependant, la survie à long terme en cas de transplan-
tation du pancréas reste inférieure à la survie en cas
de transplantation d’autres organes solides, sans pour
autant que la ou les causes en soient clairement connues.
Contrairement à celle du patient non diabétique, l’auto-
immunité du patient diabétique est fortement exprimée
au moment de la transplantation pancréatique. La masse
anti génique représentée par le pancréas (principalement
le tissu exocrine) et le duodénum est plus importante
que celle d’un rein. Tous les 2 (et les îlots également)
surexpriment des antigènes de classe 1 et 2 en relation
à l’ischémie/reperfusion, faisant de cette transplantation
une source d’induction d’alloanticorps de novo théori-
quement plus importante qu’un cas de transplantation
rénale. De surcroît, et pour des raisons principalement
logistiques, la transplantation pancréatique est souvent
réalisée avec une très faible compatibilité HLA entre
donneur et receveur ; le risque d’apparition des anti-
corps spécifi ques contre les antigènes incompatibles
(Donor-Specifi c Antibodies [DSA]) est donc accru. Cette
immunisation anti-HLA est également constatée en cas
d’échec de greff e d’îlots de Langerhans ; il s’agit alors
d’une transplantation à fort risque d’immunisation.
L’utilisation des procédures de recherche d’anticorps
avant et après transplantation est actuellement de
pratique courante et requiert des tests très sensibles
tels que le système Luminex®. L’incidence et l’impact
des anticorps anti-HLA après une transplantation du
pancréas ont été peu étudiés et nous rapportons ici
notre expérience au CHU de Nantes.
Patients
Des 210 patients ayant reçu une transplantation
pancréatique entre janvier 1999 et septembre 2008,
43 furent exclus pour les raisons suivantes : échec
technique au cours des 15 premiers jours (n = 19),
suivi immunologique non respecté (n = 15), décès
au cours de la première année (n = 7) et receveurs
d’une transplantation combinée foie-pancréas (n = 2).
Au total, 167 patients porteurs d’une transplantation
pancréatique et rénale combinée (n = 152), d’une
transplantation pancréatique isolée (n = 11), d’une
transplantation pancréatique après transplantation
rénale (n = 3) et d’une transplantation rénale après
* Institut
detransplantation,
urologie et néphrologie
(ITUN), CHU de Nantes.
CT-n1-janv-fév-mars 2014-B.indd 29 26/03/14 11:36

Le Courrier de la Transplantation - Vol. XIV - n° 1 - janvier-février-mars 2014
30
Dossier thématique
Rejet humoral
après transplantation
d’organe solide
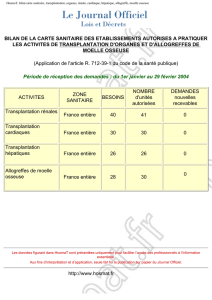
Figure 1. Survie actuarielle du pancréas en rapport avec la détection des anticorps anti-HLA
après la transplantation.
Années après la transplantation
0 2 4
Non-DSA
Pas d’anticorps
DSA
6 8 10
1,0
0,8
0,6
0,4
0,2
0,0
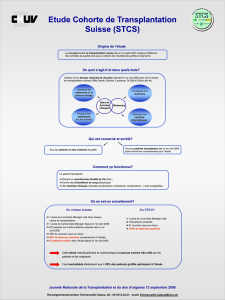
Figure 2. Survie actuarielle du rein en rapport avec la détection des anticorps anti-HLA après
la transplantation.
Années après la transplantation
0 2 4
Non-DSA
Pas d’anticorps
DSA
6 8 10
1,0
0,8
0,6
0,4
0,2
0,0
transplantation pancréatique (n = 1) ont été évalués
de manière prospective avec une recherche d’anti-
corps anti-HLA plusieurs fois au cours de la première
année et annuellement par la suite. Une recherche
d’anticorps était aussi réalisée en cas de suspicion
d’épisode de rejet.
Notre stratégie immunosuppressive a comporté dans
tous les cas un traitement préventif du rejet par de la
globuline anti-thymocytaire, associée à de l’acide myco-
phénolate mofétil et du tacrolimus. Une corticothérapie
à faible dose était prescrite durant 2 à 3 mois après la
transplantation, ou bien n’était pas prescrite du tout.
Certains patients ont pu recevoir durant leur suivi soit
de la ciclosporine, soit de la rapamycine à la place du
tacrolimus.
Résultats
La grande majorité des patients (n = 160) n’avait pas
d’anticorps anti-HLA au moment de la transplanta-
tion du pancréas. Le suivi prospectif a mis en évidence
un taux d’immunisation anti-HLA de 24 % (n = 40).
La moyenne du temps d’apparition (ou de détection)
était de 1,45 ± 1,2 an, avec une médiane de 1,05 an
(0,4 à 60 mois). Parmi les 40 patients ayant des anti-
corps, 26 (65 %) avait des DSA et 14 (35 %) des non-DSA.
La moyenne de détection des DSA était de 1,27 ± 1,2 an,
avec une médiane de 0,98 an (0,5 à 60 mois). Parmi les
DSA, 61,5 % étaient anti-classe 2, tandis que, parmi
les non-DSA, ce pourcentage était bien plus faible
(21,4 %). En revanche, un pourcentage plus élevé des
anti-classe 1 était observé en cas de non-DSA : 78,6 %
versus 30,8 % en cas de non-DSA. La médiane de la MFI
était de 8,938, tous anticorps confondus.
Les paramètres suivants ont atteint une signifi cativité
statistique à l’égard du risque d’immunisation après la
transplantation (DSA et non-DSA confondus) : temps
en dialyse chronique, diabète de plus de 10 ans, immu-
nisation présente au moment de la transplantation,
sérologie du virus d’Epstein-Barr (EBV) positive chez
le donneur, épisode de rejet aigu, et utilisation de la
rapamycine.
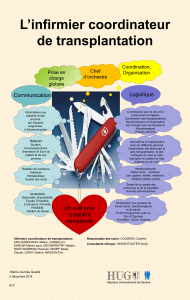
En ce qui concerne le suivi du transplant pancréatique
et rénal, ainsi que l’incidence du rejet (fi gures 1-3), seuls
les DSA étaient de manière hautement signifi cative
associés à une survie inférieure et à un taux de rejet
accru. Les non-DSA n’avaient, a priori, aucun impact
négatif sur la survie, au moins à 8 ans.
Discussion
Nous avons observé, dans une population de
167 patients transplantés du pancréas, une immuni-
sation anti-HLA survenue après la transplantation
chez 24 %, avec des écarts de 4 mois à 5 ans. Avec
des tests statistiques multivariés, seuls les DSA, en
majorité anti-DR, DP ou DQ, étaient associés à une
survie signifi cativement inférieure et à un taux de rejet
plus élevé. Ces résultats permettent de tirer quelques
remarques utiles au suivi pratique et quotidien de ces
patients dont le cas est compliqué. En eff et, le monito-
ring des anticorps anti-HLA doit être réalisé de manière
CT-n1-janv-fév-mars 2014-B.indd 30 26/03/14 11:36

Le Courrier de la Transplantation - Vol. XIV - n° 1 - janvier-février-mars 2014 31
Figure 3. Incidence globale de rejet aigu en rapport avec la détection des anticorps anti-HLA
après la transplantation.
Années après la transplantation
0 2 4
Non-DSA
Pas d’anticorps
DSA
6 8 10
1,0
0,8
0,6
0,4
0,2
0,0
L’auteur n’a pas précisé
ses éventuels liens d’intérêts.
Anticorps anti-HLA et transplantation pancréatique
validé. L’analyse plus fi ne de chaque anticorps retrouvé
et de sa capacité à être ou ne pas être cytotoxique et,
donc, potentiellement délétère pour le transplant, est
en cours et permettra prochainement de mieux agir,
de façon tant préventive que curative après une trans-
plantation du pancréas. ■
routinière tout au long du suivi de la transplantation,
et plus particulièrement en cas de rejet avéré ou sus-
pecté. L’interprétation des résultats n’est pas toujours
facile mais nos résultats suggèrent que la découverte
des anticorps non-DSA n’est pas néfaste au devenir du
transplant et que la simple surveillance sans modifi -
cation du traitement immunosuppresseur s’impose.
En revanche, l’apparition des anticorps spécifi ques
contre le greff on, principalement dirigés contre la
classe 2, doit être considérée comme un risque poten-
tiel de perte du transplant. La réalisation d’une biopsie
et la modulation du traitement immunosuppresseur
doivent être proposées. La constatation d’un lien entre
le traitement à base de rapamycine et le taux d’anti-
corps incite à interrompre et remplacer ce médica-
ment en cas de résultat positif. Le taux d’immunisation
évalué par la MFI ne semble pas être déterminant, ce
qui suggère qu’une valeur dite seuil peut être aussi
néfaste qu’une valeur forte.
Comme en transplantation rénale, beaucoup de ques-
tions restent sans réponse ; défi nir une conduite systé-
matique à tenir en cas d’immunisation de novo n’était
pas l’objectif de notre étude. La méthode Luminex®
est actuellement la référence en ce qui concerne le
dépistage et le suivi des anticorps anti-HLA ; mais des
variations intra- et interlaboratoires restent fréquentes
et le seuil limite de positivité n’est pas encore établi ni
•
Cantarovich D, De Amicis S, Akl A et al. Posttransplant donor-specifi c anti-HLA antibo-
dies negatively impact pancreas transplantation outcome. Am J Transplant 2011;11(12):
2737-46.
•
White SA, Shaw JA, Sutherland DE. Pancreas transplantation. Lancet 2009;373(9677):
1808-17.
•Campbell PM, Senior PA, Salam A et al. High risk of sensitization after failed islet transplan-
tation. Am J Transplant 2007;7(10):2311-7.
•
Colombo MB, Haworth SE, Poli F et al. Luminex technology for anti-HLA antobody screening:
evaluation of performance and of impact on laboratory routine. Cytometry B Clin Cytom
2007;72:465-71.
Pour en savoir plus...
…ET TOUJOURS SUR EDIMARK.TV
Le regard de l’avocat
Accédez à la rubrique “Le regard de l’avocat”,
afi n de tout comprendre de l’actualité du droit médical.
Me Gilles Devers
(avocat à Lyon)
nous livre en vidéo son analyse
sur “l’affaire Vincent Lambert”.
Scannez ce fl ashcode
pour voir la vidéo
www.edimark.tv
“L’affaire Vincent Lambert” sur le vif !
14:28
CT-n1-janv-fév-mars 2014-B.indd 31 26/03/14 11:36
1
/
3
100%