Palpitations - Swiss Medical Forum

CABINET Forum Med Suisse No17 23 avril 2003 403
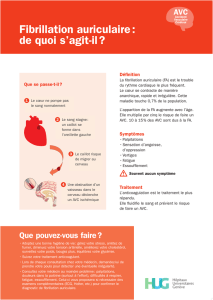
Introduction
Normalement, le cœur bat de manière
discrète et insensible!
Par palpitations, on entend toute forme de bat-
tement cardiaque ressentie désagréablement.
Les palpitations sont un symptôme rencontré
très fréquemment en pratique générale et car-
diologique, et la plupart du temps elles sont
source de grande inquiétude pour le patient.
La notion de palpitations n’implique pourtant
encore aucunement la présence d’un éventuel
trouble du rythme. C’est d’abord l’anamnèse
précise qui permettra une première différentia-
tion et de poser une indication correcte à d’éven-
tuelles investigations ultérieures au moyen de
méthodes techniques.
Dans cet article, on traitera des plus impor-
tantes caractéristiques de l’anamnèse des
formes fréquentes de palpitations, dans le but
de faciliter la mise en œuvre rationnelle de mé-
thodes d’examen approfondies, toujours dans le
but de parvenir rapidement à une appréciation
sûre du problème et de sa signification pronos-
tique, ainsi qu’à la mise en œuvre, si nécessaire,
de mesures thérapeutiques adéquates et effi-
caces.
Description des symptômes
Des battements cardiaques incommodes peu-
vent se manifester sous forme d’une intensité
inhabituelle, d’une irrégularité ou d’une fré-
quence inadéquate. A l’issue de la description
spontanée du patient, il faut interroger celui-ci
spécifiquement par rapport à ces qualités.
Intensité
Le cœur tape de manière désagréable ou
«cogne» dans la poitrine, mais avec une régula-
rité normale et avec une fréquence normale ou
au maximum à peine accélérée. Ce type de pal-
pitations est la plainte la plus fréquemment ex-
primée et correspond à une perception subjec-
tive troublée d’une action cardiaque en soi phy-
siologique. En général, cette perception a lieu
surtout au repos, en particulier avant l’endor-
missement. Maintes fois, les patients parlent
certes d’abord d’un cœur qui s’emballe ou bat
la chamade, mais en faisant préciser les choses,
par exemple en battant la mesure avec un doigt,
on arrive au maximum à une fréquence légère-
ment augmentée (90–110/min). Objectivement,
il s’agit ici d’un rythme sinusal inaltéré. L’acti-
vité chronotrope et surtout bathmotrope peut
être élevée par stimulation adrénergique d’ori-
gine émotionnelle.
Irrégularité
Une irrégularité sporadique ou d’apparition
systématique (battement irrégulier tous les
deux, trois ou x-ième battements) correspond à
des extrasystoles (ES) isolées plus ou moins fré-
quentes. Ces extrasystoles peuvent survenir très
rarement ou dans des situations déterminées
(au repos, à l’effort, après un repas, etc.), ou être
présentes en permanence. La distinction entre
extrasystoles supraventriculaires et extrasys-
toles ventriculaires est anamnestiquement im-
possible. Une irrégularité complète dans la suc-
cession des battements (arythmie absolue ou
complète) parle en faveur d’une fibrillation au-
riculaire.
Fréquence
La vitesse de l’action cardiaque est souvent in-
suffisamment rapportée par le patient. Subjec-
tivement, la fréquence est la plupart du temps
surestimée. Cette différence peut aussi être due
au fait que lors de tachy-arythmie, le pouls pé-
riphérique est affaibli ou déficitaire (tous les bat-
tements du cœur n’atteignent pas le poignet
sous forme d’onde de pulsation). Il est alors
utile, en plus du nombre de battements décla-
rés, de toujours procéder en plus à une imita-
tion de l’action cardiaque par tambourinement
du doigt sur la table (si le patient ne parvient pas
à le faire spontanément, le médecin devrait lui-
même présenter divers exemples de fréquence
au choix du patient). Cela permet en général de
faire une distinction grossière entre fréquences
jusqu’à 100/min, aux alentours de 150/min, ou
vers 200/min.
Troubles du rythme cardiaque
En fait, quel trouble du rythme entraîne quelle
forme de palpitations? Palpitations n’a aucune-
ment la même signification qu’arythmie [1].
Fondamentalement, il existe un rapport à peu
près inverse entre dangerosité et trouble subjec-
tif! Tandis qu’en règle générale, à la plainte la
plus fréquente d’un cœur qui tape fort ne cor-
respond aucune arythmie mais au contraire un
trouble de la perception d’une action cardiaque
normale; les tachycardies ventriculaires ou fi-
brillations ventriculaires ne se manifestent que
très rarement sous forme de palpitations, mais
se traduisent au contraire en syncope et arrêt
circulatoire immédiats.
Palpitations
Andreas Hoffmann
Correspondance:
Pr Andreas Hoffmann
Kardiologie FMH
Lange Gasse 78
CH-4052 Basel

CABINET Forum Med Suisse No17 23 avril 2003 404
Sur la base des critères de l’anamnèse, on peut
déjà bien différencier les diverses formes d’ac-
tion cardiaque en cause, de sorte qu’une inves-
tigation extensive ne s’avère pas nécessaire
dans tous les cas de palpitations (tableau 1).
Investigations (tableau 2)
Base
Avant de recourir aux examens techniques com-
plémentaires, il faut absolument relever
quelques critères anamnestiques spécifiques. A
part la description exacte du type de palpita-
tions, il s’agit de déterminer la durée et la fré-
quence des troubles, car ces déterminants in-
fluencent le choix de la documentation. Ici, la
question de base est: y a-t-il vraiment une
arythmie? Un ECG de repos est pratiqué dans
la plupart des cas, mais cet examen est perti-
nent précisément lorsque le trouble peut être
identifié en «flagrant délit». En cas de suspicion
de tachycardie supraventriculaire paroxystique,
on recherchera sur l’ECG de repos des signes de
syndrome de pré-excitation (WPW). Par ailleurs,
l’ECG peut également servir à mettre en évi-
dence ou exclure une éventuelle maladie car-
diaque structurelle. Cette question fait toujours
partie de l’évaluation des palpitations: y a-t-il,
oui ou non, une cardiopathie structurelle? Pour
répondre à cette question, on a besoin, en plus
de l’anamnèse (âge, facteurs de risque, maladie
connue antérieurement, symptômes spécifiques
typiques tels qu’angine de poitrine), de l’examen
clinique (signes pathologiques à l’auscultation,
vice) et d’examens complémentaires. Comme
mentionné plus haut, un ECG anormal (cicatrice
d’infarctus, bloc de branche, trouble de la repo-
larisation) permet dans certains cas de conclure
à une maladie cardiaque. Selon la probléma-
tique, un ECG d’effort peut être utile pour dé-
montrer la présence d’une cardiopathie corona-
rienne, en particulier si précisément les palpita-
tions surviennent à l’effort. La radiographie du
thorax permet d’apprécier la grandeur et la
forme de la silhouette cardiaque, ainsi que les
vaisseaux intra-thoraciques. La problématique
est plus épineuse quand il s’agit d’exclure des
maladies plus rares telles que par exemple la
dysplasie ventriculaire droite arythmogène, le
syndrome de Brugada, le syndrome du QT long,
etc., qui vont de pair avec des arythmies signi-
ficatives mais ne se manifestent que rarement
sous forme de palpitations, raison pour laquelle
nous n’entrerons pas plus avant dans cette pro-
blématique dans le cadre de cet article [5, 7].
Méthodes non invasives du spécialiste
Entre les mains du cardiologue, l’échocardio-
gramme est une excellente méthode non inva-
sive pour l’appréciation de la structure et de la
fonction du cœur [2]. Cette méthode donne des
renseignements fiables et précis sur la grandeur
du cœur, l’épaisseur du myocarde, la contracti-
lité régionale et globale (fonction de pompe),
ainsi que sur la structure et la fonction des
valves cardiaques.
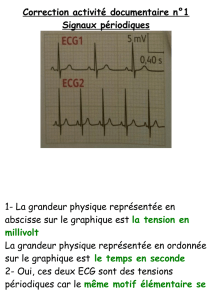
Pour l’objectivation de troubles du rythme sup-
posés, on dispose de diverses méthodes.
Cependant, avant de mettre en œuvre une mé-
thode dispendieuse, il faut se souvenir que pour
des crises rares de longue durée (>30 min), la
méthode de documentation la plus simple
consiste toujours à pratiquer sur le vif un ECG
dans le lieu équipé le plus proche (munir le pa-
tient d’un papier de demande d’examen avec
l’indication).
L’enregistrement ambulatoire de l’ECG (enre-
gistrement ECG de longue durée, appelé «Hol-
ter», du nom de son inventeur) permet un enre-
gistrement ininterrompu de tous les battements
cardiaques sur 24 à 48 heures et une corréla-
tion des symptômes avec d’éventuelles aryth-
mies, pour autant que celles-ci surviennent pen-
Tableau 1. Attribution des signes et symptômes
aux arythmies les plus fréquentes.
Arythmie Symptôme Fréquence cardiaque Enchaînement des
battements
Aucune coup, emballement normale à légèrement régulier
élevée
Extrasystoles saccade, à coup normale en général irrégularité isolée,
éventuellement
systématique
Fibrillation battements normale à élevée totalement irrégulier
auriculaire désordonnés (90–160)
Tachycardie cœur qui s’emballe élevée (140–180) régulier
supraventriculaire avec début/fin
régulière abrupts
Tachycardie syncope élevée (150–200) régulier
ventriculaire
Tableau 2. Symptômes, diagnostic de présomption
et examens de confirmation adéquats.
Symptôme Suspicion But Première investigation
après examen clinique
Cœur qui bat tachycardie exclure cardiopathie ECG, écho ou
fort/cogne sinusale radiographie labo: TSH
«Ratés» extrasystoles exclure cardiopathie, ECG durant l’accès
documentation échographie
Le cœur s’emballe tachycardie documentation ECG avec provocation
supraventriculaire selon la fréquence:
provoquée Holter, loop-recorder
Palpitations avec fibrillation auriculaire établir la preuve dito + éventuellement
sévères symptômes lors de WPW, loop-recorder
d’accompagnement tachycardie implantable
ventriculaire

CABINET Forum Med Suisse No17 23 avril 2003 405
dant l’enregistrement [3]. Un ECG de Holter
n’est donc pas indiqué pour des palpitations qui
ne surviennent qu’à la fréquence d’une crise
tous les quatre mois. Des enregistrements d’une
durée supérieure à 10 jours sont possibles avec
les appareils dits «event-recorder» ou «loop-re-
corder». Ces appareils peuvent mettre en mé-
moire un grand nombre de courtes séquences
rythmiques de 30 à 120 secondes, avec déclen-
chement de l’enregistrement selon des critères
programmés (fréquence, anticipation) ou ma-
nuellement. Ces enregistreurs sont portés tout
le temps, mais peuvent être brièvement retirés
pendant les soins corporels.
Les event-recorder qui sont connectés ou posés
à la demande ne sont pertinents que pour les
épisodes de palpitations de longue durée (la
durée de la symptomatologie doit être assez
longue pour assurer la pose de l’appareil à
temps). De tels appareils peuvent être mainte-
nus prêts à la mise en exploitation pendant des
mois.
Méthodes invasives
Le cathétérisme cardiaque et les tests électro-
physiologiques permettent de provoquer de
nombreux troubles du rythme, d’étudier leur
apparition et de les caractériser de manière
exacte [3]. Ces procédés sont particulièrement
utiles lorsqu’on envisage un traitement curatif
comme dans les tachycardies paroxystiques su-
praventriculaires, le flutter auriculaire et parfois
dans certains cas de fibrillation auriculaire.
Dans les rares cas de symptomatologie peu
claire et importante tels que syncopes avec sus-
picion d’arythmie comme facteur déclenchant,
la documentation du trouble du rythme respon-
sable peut parfois ne se faire qu’après des mois
de surveillance à l’aide d’un loop-recorder im-
plantable ou par provocation lors de l’examen
électrophysiologique.
Traitement
La discussion approfondie du traitement des
arythmies dépasse le cadre de cet aperçu, de
sorte que nous renvoyons le lecteur à des contri-
butions qui résument la question de manière
plus extensive [4–7]. A la base, on se souvien-
dra qu’il ne s’agit pas de traiter un symptôme
ou une trouvaille à l’ECG, mais une éventuelle
maladie de base et sa manifestation.
On adopte comme règle que des extrasystoles
sans cardiopathie structurelle ne nécessitent
aucun traitement, car elles n’ont aucune ou au
plus qu’une importance pronostique très petite
[7]. Dans de rares cas, il est justifié d’instituer
un traitement symptomatique avec un bêtablo-
quant.
Pour les tachycardies supraventriculaires pa-
roxystiques n’oublions pas, comme première
mesure thérapeutique de la crise, la manœuvre
de stimulation vagale. Si celle-ci s’avère insuffi-
sante, on peut essayer un traitement médica-
menteux de la crise («pill in the pocket»). Une
prévention continue n’est nécessaire qu’en cas
d’épisodes arythmiques très fréquents et persis-
tants. Dans de tels cas, on peut aujourd’hui en-
visager l’ablation par cathétérisme comme al-
ternative au traitement médicamenteux au long
cours. L’ablation par cathétérisme est très effi-
cace surtout en cas de faisceau accessoire (par
ex. WPW) [8].
En pratique, la fibrillation auriculaire intermit-
tente représente peut-être le problème le plus
fréquent. En effet, ce trouble survient souvent
sans maladie de base surtout chez les jeunes et
pourtant ou plutôt justement dans ces cas, il peut
s’accompagner d’une symptomatologie extrê-
mement forte. Il faut considérer qu’ici l’angoisse
surcharge considérablement et aggrave les
symptômes cardiaques à proprement parler et
qu’une information correcte permet au patient
de beaucoup mieux gérer la symptomatologie
intermittente. Pour un accès d’une durée de
moins de 30 minutes avec une conversion spon-
tanée, toute intervention médicamenteuse est
inutile, car l’entrée en action survient de toute
façon trop tard. Pour des durées de crise plus
longues, les bêtabloquants ou, en absence de
cardiopathie, un antiarythmique de classe IC
(flécaïnide ou propafénone) se sont révélés effi-
caces pour le traitement de la crise. L’électro-
conversion de la fibrillation auriculaire intermit-
tente n’est pas indiquée du fait que la conversion
spontanée est la règle et qu’elle peut être atten-
due en l’espace de quelques heures à quelques
jours. Une prophylaxie médicamenteuse conti-
nue n’entre en ligne de compte que si les crises
sont très fréquentes (en moyenne: plus d’une
crise par semaine). Une ablation par cathété-
risme pour cette arythmie est encore en cours
de développement et ne devrait entrer en consi-
dération que dans des cas particuliers; mais le
développement de cette technique fait de ra-
pides progrès. Dans le but de diminuer le risque
d’ictus, l’indication à une anticoagulation par
dérivés coumariniques est donnée en fonction
de l’âge, de la maladie de base et d’autres fac-
teurs de risque [9–11]. Etant donné que la fibril-
lation auriculaire intermittente survient aussi
fréquemment de manière asymptomatique, il
est de règle d’instituer une anticoagulation sans
délai, pour autant que l’indication existe. Dans
le même ordre d’idée, un enregistrement ECG
de 24 heures sans événement de fibrillation au-
riculaire est un mauvais argument pour l’arrêt
de l’anticoagulation. Avec une cible INR de
2–2,5, les avantages de la prophylaxie embo-
lique l’emportent de loin sur le risque d’hémor-
ragie légèrement augmenté, même à un âge
avancé. A l’avenir, l’autocontrôle de l’INR
par les patients contribuera à une nouvelle di-

CABINET Forum Med Suisse No17 23 avril 2003 406
minution des complications de l’anticoagulation
[12].
Les troubles du rythme ventriculaire complexes
sont fréquemment asymptomatiques et leur
traitement doit intervenir dans le cadre d’une
cardiopathie de base la plupart du temps pré-
sente (coronaropathie, insuffisance cardiaque).
Comme règle de base, on s’abstiendra d’utiliser
les antiarythmiques de classe I et on recourra
en premier lieu aux bêtabloquants et à l’amio-
darone [13]. En présence de tachycardie ventri-
culaire avérée et de fonction d’éjection ventricu-
laire gauche sévèrement diminuée, il faut discu-
ter l’implantation d’un pacemaker-défibrilla-
teur, pour autant que cette mesure cadre avec le
pronostic [14, 15].
Pronostic
La plupart des troubles du rythme qui se mani-
festent sous forme de palpitations sont bénins et
ne correspondent pas à une cardiopathie struc-
turelle. Les arythmies de pronostic lourd ne se
signalent en général pas par des palpitations (!),
exception faite de la fibrillation auriculaire qui,
selon les cas, prédispose à l’ictus, surtout chez
les personnes âgées.
Dans chaque cas, il est important de procéder à
une anamnèse la plus exacte possible, à un exa-
men physique soigneux, et d’exclure une cardio-
pathie structurelle, ce qui est la plupart du
temps possible grâce à des méthodes d’examen
non invasives.
Quintessence
Par palpitations, on entend tout battement de cœur perçu désagréablement.
Le terme palpitation n’a pas une signification identique à celle de trouble
du rythme et à l’inverse, tout trouble du rythme ne cause pas forcément
de palpitations. Les battements du cœur dans une succession normale,
en règle générale à peine perçus, peuvent cependant être subjectivement
ressentis comme dérangeants, même si aucune modification notable n’est
présente.
A l’inverse, des arythmies potentiellement mortelles peuvent rester
asymptomatiques jusqu’à la fin. Entre ces deux importants et fréquents
extrêmes, il y a le large champ des extrasystoles et des tachycardies pour
lesquelles un traitement spécifique est certes parfois possible, mais dont la
documentation peut être d’autant plus difficile que leur survenue peut être
rare et leur durée réduite. Il est donc d’autant plus important de s’attacher
d’abord à délimiter par l’anamnèse le problème de manière précise, puis
de mettre en œuvre l’examen complémentaire approprié, par exemple un
enregistrement ECG de longue durée.
Les extrasystoles et les tachycardies régulières n’ont aucune signification
pronostique lorsqu’on peut exclure une anomalie structurelle du cœur, ce
qui est largement possible avec des méthodes non invasives.
En pratique, la forme la plus fréquente de palpitations en relation avec une
arythmie est la fibrillation auriculaire. Chez les personnes d’un âge avancé
ou en présence d’autres facteurs de risque, un traitement anticoagulant est
ici d’autant plus indiqué pour la prévention de l’accident embolique que ce
trouble du rythme ne peut que rarement être entièrement supprimé et que
très souvent sa survenue peut aussi être asymptomatique.
Références
1 Burckhardt D, Hoffmann A. What
does the symptom palpitation
mean? J Amb Monitoring 1989;2:
47–51.
2 Cheitlin MD, Alpert JS, Armstrong
WF, Aurigemma GP, Beller GA, et al.
ACC/AHA Guidelines for the clinical
application of echocardiography:
executive summary. J Am Coll Car-
diol 1997;29:862–79.
3 Crawford MH, Bernstein SJ, Deed-
wania PC, DiMarco JP, Ferrick KJ,
et al. ACC/AHA Guidelines for am-
bulatory electrocardiography: ex-
ecutive summary and recommen-
dations. Circulation 1999;100:
886–93.
4 Osswald S, Rickenbacher P, Buser
PT, Pfisterer M. Die Abklärung von
ventrikulären Rhythmusstörungen.
Schweiz Rundschau Med Prax
1996;85:179–87.
5 Kunze KP, Schofer J. Herzrhyth-
musstörungen. Thieme, Stuttgart
1995.
6 Füllhaas JU, Cron Th, Osswald S.
Therapie bei Herzrhythmusstörun-
gen. Der informierte Arzt 1999;10:
277–81.
7 Langberg JJ, DeLurgio DB. Ventric-
ular arrhythmias. Section VI, Scien-
tific American Medicine, WebMD
Corp. New York, 1999 samed@
webmd.net.
8 Zipes D, et al. Clinical intracardiac
electrophysiological and catheter
ablation procedures. JACC 1995;
26:555–73.
9 ACC/AHA/ESC guidelines for the
management of patients with atrial
fibrillation. Eur Heart J 2001;22:
1851–923.
10 Van Walraven C, Hart RG, Singer
DE, Laupacis A, Connolly S, et al.
Oral anticoagulants vs Aspirin in
nonvalvular atrial fibrillation.
JAMA 2002;288:2441–8.
11 Benavente O, Hart R, Koudstaal P,
Laupacis A, McBride R. Oral antico-
agulants for preventing stroke in pa-
tients with non-valvular atrial fibril-
lation and no previous history of
stroke or transient ischemic attacks
(Cochrane Review). The Cochrane
Library, Issue 4, 2002. Oxford: Up-
date Software Ltd. http://www.
update-software.com/cochrane/
abstract.htm.
12 Caliezi C, Waber M, Pfiffner D,
Saner H, Lämmle B, Wuillemin WA.
Patienten-Selbstkontrolle der
oralen Antikoagulation mit Co-
aguChek®. Schweiz Med Wochen-
schr 2000;130:916–23.
13 Brendorp B, Pedersen O, Torp-Ped-
ersen C, Sahebzadah N, Kober L. A
benefit-risk assessment of class III
antiarrhythmic agents. Drug Saf
2002;25:847–65.
14 Sorbera CA, Cusack EJ. Indications
for implantable cardioverter defib-
rillator therapy. Heart Dis 2002;4:
166–70.
15 Gibbons JR, et al. ACC/AHA/NASPE
2002. Guideline update for implan-
tation of cardiac pacemakers and
antiarrhythmia devices. Circulation
2002;106:2145–61.
1
/
4
100%