Diarrhée a clostridium difficile toxinogene

Livret ATB Foch 2016 Page 20
Clostridium difficile (CD) est responsable de 15 à 25% des diarrhées induites par les antibiotiques. Le diagnostic
repose sur la présence de signes cliniques (diarrhée : au moins 3 selles liquides par jour, ou occlusion digestive) et
la mise en évidence de la toxine A et/ou B dans les selles par PCR (ou sur l’aspect de colite
pseudomembraneuse à l’endoscopie). La positivité isolée de l’antigène GDH (absence de toxine détectable par PCR)
traduit la présence d’une souche non toxinogène et non responsable de la diarrhée.
Une PCR positive chez un patient non diarrhéique n’est pas une indication au traitement.
De même, il n’y a pas d’indication à réaliser une coproculture systématique de contrôle chez un patient traité
et guéri cliniquement.
LA PRISE EN CHARGE DOIT ASSOCIER L’ENSEMBLE DES MESURES SUIVANTES :
1. Arrêt ou abstention des traitements à risque ou inutiles :
- Arrêt de l’antibiotique responsable si possible. Cette mesure conduit dans 25% des cas à une guérison en 2 à 3
jours. Dans tous les cas, évaluer l’indication et le choix du traitement antibiotique en privilégiant les familles
d’antibiotiques moins souvent responsables de diarrhée à CD. Si l’antibiotique responsable doit être poursuivi,
privilégier la durée de traitement la plus courte possible.
- Arrêt des traitements antiacides gastriques autant que possible, en particulier de la classe des inhibiteurs de la
pompe à protons.
- Ne pas prescrire de traitement anti-diarrhéique.
2. Mettre le patient en isolement géographique et appliquer les mesures de prévention de la transmission
croisée (voir recommandations page 46).
3. Rechercher des signes de gravité qui vont guider le choix du traitement et des mesures spécifiques éventuelles
(transfert en réanimation, intervention chirurgicale)
Signes d’infection systémique directement attribuables à la diarrhée à CD : hyperleucocytose > 20 000/mm
3
Insuffisance rénale aiguë, avec une augmentation de la créatininémie ≥ 50% de la valeur basale ;
Etat de choc ;
Signes cliniques d’occlusion digestive, présence d’un mégacôlon toxique (dilatation colique > 6 cm de
diamètre) ou d’une perforation digestive
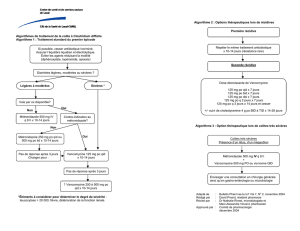
CONDUITE A TENIR EN CAS DE PREMIER EPISODE SYMPTOMATIQUE
La conduite à tenir est fonction de l’estimation de la gravité :
1. Forme sans signes de gravité
En première intention : métronidazole (Flagyl®) per os, 500 mg x 3/j pendant 10 jours
Dans ces atteintes modérées, l’efficacité clinique du métronidazole est équivalente à celle de la vancomycine (proche
de 90%). Par ailleurs, cette molécule est à moindre risque de sélection de germes résistants (entérocoques) et son
coût est inférieur.
En cas d’échec de l’antibiothérapie du métronidazole (persistance de ≥3 selles liquides par jour après 5 jours de
traitement) : relais par Vancomycine per os, 250 mg x 4/j, pendant 10 jours.
2. Forme avec signe de gravité
* Traitement oral possible : vancomycine per os, 250 mg x 4/j, pendant 10 jours
Dans les formes avec signes de gravité, une étude montre une supériorité de la vancomycine par rapport au
métronidazole en terme de guérison clinique (97 versus 76%), mais le taux de rechute est équivalent avec les deux
molécules (~15%).
* Traitement oral impossible : vancomycine par la sonde gastrique, 250 mg x 4/j pendant 10 jours
+ métronidazole iv 500 mg x 3/j pendant 10 jours
La vancomycine ne doit pas être utilisée par voie intraveineuse car sa diffusion dans la paroi colique est très faible par
voie systémique. En cas d’impossibilité d’administrer par la sonde gastrique, la vancomycine peut être utilisée par voie
rectale à l’aide d’un cathéter : 500 mg x 4/j, à diluer dans 1 litre de sérum physiologique, débit de perfusion 1-3 ml/mn.
DIARRHEE A CLOSTRIDIUM DIFFICILE TOXINOGENE

Livret ATB Foch 2016 Page 21
CONDUITE A TENIR EN CAS DE RECHUTE SYMPTOMATIQUE
La fréquence des rechutes symptomatiques est estimée à 20%. Ce risque est plus élevé si l’antibiothérapie
responsable du premier épisode a été poursuivie. Les autres facteurs de risque de rechute sont un âge supérieur à 65
ans, la présence de comorbidités sévères, un traitement concomitant par inhibiteurs de la pompe à protons, des
rechutes précédentes.
Le traitement proposé est le suivant :
Première rechute : métronidazole per os, 500 mg x 3/j pendant 10 jours OU vancomycine per os, si échec du
métronidazole lors du premier épisode.
Deuxième rechute : vancomycine per os 250 mg x 4/j pendant 10 jours, OU fidaxomicine per os 200mg x 2/j pendant
10 jours.
La fidaxomicine (Dificlir®) a montré un taux de guérison clinique comparable à celui de la vancomycine et semble
réduire significativement le risque de rechute symptomatique (environ 14% contre 25%). Cependant, le coût élevé
de ce traitement (1500 € par cure) invite à un usage ciblé de ce médicament chez les patients à haut risque
d’infections récidivantes à C. difficile. La fidaxomicine est en outre restreinte à l’usage hospitalier et n’a pas été
évaluée dans le traitement des formes sévères.
Au-delà de la 2° rechute , un avis spécialisé (infectiologue ou gastro-entérologue) doit être demandé.
Un traitement par vancomycine per os de 10j, suivi d’une décroissance progressive des doses sur 7 jours peut être
proposé. Dans le contexte de récidives multiples, il est envisageable de réaliser une transplantation de selles à
partir d’un donneur sain, souvent un membre de la famille du malade. Cette technique, validée par la littérature montre
un taux de succès d’environ 80% dans les cas récidivants, significativement supérieur à l’efficacité de la vancomycine
seule, et permet de restaurer une flore fécale similaire à celle des sujets sains. La greffe de selles ne présente pas
d’effet indésirable majeur et est généralement bien acceptée et tolérée par le patient.
Coûts des différents traitements :
Métronidazole per os : 0,72 € /j
Vancomycine per os : 9,64 € /j
Fidaxomycine : 150 € /j
1
/
2
100%