Anatomopathologie_des_cancers_digestifs_PDF

UE8 – Appareil digestif
Dr FERNANDEZ
!
Date : 10/02/16 Plage horaire : 8h – 10h
Promo : DCEM1 2015-2016
!
Ronéistes : Guillaud Adeline
Vélia Cécile
!
!
Anatomopathologie des cancers digestifs
!
!
I. Généralités
!
1.La paroi digestive
2.Définitions
!
!
II.Prise en charge macroscopique des pièces en chirurgie diges-
tive
!
1.Aspects macroscopiques
2.Prélèvements à faire
3.Compte-rendu histologique
!
!
III.Un exemple : l’adénocarcinome colique
!
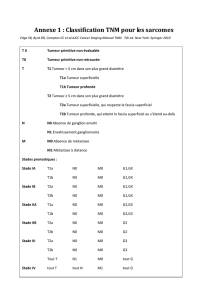
IV.Stadification TNM
!
1.Différences entre cTNM et pTNM
2.pTNM
3.Corrélation TNM et stade
!
!
V. RCP
!
Page ! sur !115

I. Généralités
!
1.La paroi digestive
!
!
!
Rappel histologique à l’oral
!
-A côté de la lumière digestive, on trouve la muqueuse, constituée de cellules épithéliales (organisées
par exemple en cryptes dans l’estomac ou forment des villosités dans l’intestin grêle), le plus
souvent cylindriques muco-sécrétantes (ce n’est pas le cas de l’épithélium de l’œsophage), ainsi que
d’un chorion.
!
-Sous la muqueuse, la muscularis muqueuse sépare la muqueuse de la sous-muqueuse (tissu conjonc-
tif richement vascularisé).
!
-Sous la sous-muqueuse se trouve la musculeuse qui comporte deux couches : une couche circulaire et
une couche longitudinale.
!
-Sous la musculeuse se trouve la sous-séreuse, un tissu adipeux, puis on trouve la séreuse (c’est-à-dire
le péritoine) qui est une couche très fine de cellules endothéliformes.
!
Page ! sur !215

!
Remarque : la muqueuse est constituée de cel-
lules épithéliales dites « en gobelet ».
!
!
2. Définitions
!
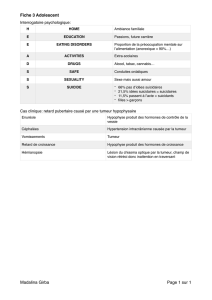
•Polype (terme macroscopique) : formation en relief dans la lumière colique. Un polype peut être
pédiculé (doté d’un pied plus étroit que le polype lui-même) ou sessile (à base d’implantation
large).
En anapath, le terme de « polype » ne veut rien dire (un polype peut être malin ou bénin), c’est un
terme macroscopique, endoscopique.
!
•Adénome (terme histologique) : tumeur glandulaire bénigne d’architecture généralement tubu-
laire, souvent polypoïde, mais qui peut être plane.
!
•Tumeur villeuse (terme histologique) : tumeur glandulaire bénigne d’architecture villeuse plane,
en nappe. Peut aussi être un terme macroscopique, car en endoscopie le médecin peut reconnaître
une tumeur villeuse qui ressemble à une anémone de mer ou une trainée de files.
!
!
Ce polype est pédiculé. Au microscope (en haut à droite), on a une prolifération de glandes qui présentent
des anomalies architecturales et cytologiques minimes : c’est un adénome tubuleux (on voit des tubes).
En bas à droite, exemple d’une lésion villeuse (aspect « en cheveux »). Les polypes peuvent donc être tu-
buleux ou villeux.
!
Page ! sur !315

!
!
Tous les polypes ne sont pas des adénomes ! Tous les polypes ne correspondent pas à une prolifération
épithéliale. En effet, ici on a une lésion polypoïde (faisant protusion dans la lumière digestive) mais à
l’histologie, on s’aperçoit que c’est une structure adipeuse (jaune) et non glandulaire. C’est un lipome
sous-muqueux colique.
!
•Dysplasie : modifications morphologiques d’un épithélium, qui forment un continuum lésionnel
entre le tissu normal et le tissu cancéreux. Les anomalies sont cytologiques et architecturales.
On les divise en dysplasie de bas grade et dysplasie de haut grade. Les dysplasies peuvent évoluer
en cancer (état précancéreux) et c’est un phénomène commun à tous les types d’épithéliums et de
carcinomes.
!
•Adénocarcinome : tumeur épithéliale maligne développée au dépens d’un épithélium glandulaire.
Il peut se développer à partir d’un polype s’il s’agit d’un adénome, ou d’une tumeur villeuse.
!
!
II. Prise en charge macroscopique des pièces en chirurgie diges-
tive
!
1.Aspects macroscopiques
!
Dans un premier temps, on identifie la pièce (colectomie droite…) et on la mesure. On ouvre le tube di-
gestif pour pouvoir avoir accès à la muqueuse.
!
On notera :
−Type et taille de la pièce de résection ;
−Nombre de tumeurs (il est fréquent d’avoir plusieurs adénomes) ;
−Aspect de la tumeur :
➢Tumeur bourgeonnante/exophytique (en forme de chou-fleur)!
➢Tumeur infiltrante (plane en surface et indurée en profondeur) !
!
➢Tumeur ulcérée (par exemple une tumeur exophytique qui s’est nécrosée en son centre,
elle devient ulcérée) !
!
Page ! sur !415

➢Association de ces trois aspects
!
➢Remaniements nécrotiques/hémorragiques, zone de perforation.
!
−Taille de la tumeur : L x l puis % de la circonférence (Est-ce semi-circonférentiel ? Sténosant ?)
On mesure l’épaisseur qui correspond à l’infiltration, on précise jusqu’où s’étend l’infiltration
macroscopique (musculeuse, séreuse…). Il faut repérer la zone qui nous paraît la plus infiltrée car
c’est là qu’on va effectuer de nouveaux prélèvements.
!
−Distance par rapport aux limites ;
!
−Autres lésions associées (polypes, etc…).
!
!
!
En haut à gauche : pièce de colectomie sur laquelle on voit une tumeur (la masse au centre de la pièce)
d’aspect végétante-bourgeonnante, non ulcérée. On ne peut pas voir ici si elle est infiltrante ou pas. La
règle permet de mesurer sa taille.
On dira donc : « on a une masse de telle taille, hémi-circonférentielle, située à 10cm de la limite la plus
proche », puis on cherche s’il n’y a pas de polypes…
!
En haut à droite : pièce de gastrectomie partielle. On voit une tumeur ulcérée qui a entrainé une rétrac-
tion des plis gastriques vers elle (suspect) ; il y a surement un phénomène infiltrant qui attire vers lui les
plis gastriques.
!
En bas : pièce de résection colique présentant de multiples lésions polypoïdes dont certaines sont pédicu-
lées et d’autres sessiles. Ces pédicules adénomateux ont surement dégénéré en adénocarcinome.
!
2.Prélèvements à faire
!
On ne pourra pas analyser une pièce entière parce qu’il y aurait trop de cassettes, et ce serait inutile
d’analyser les muqueuses d’aspect normal quand on a des lésions à coté.
!
−Prélèvement de la tumeur au niveau de la zone d’infiltration macroscopique maximum (1 prélè-
vement par centimètre) ; c’est ce qui va déterminer le TNM ; dans l’idéal on essaie de prélever
Page ! sur !515
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
1
/
15
100%