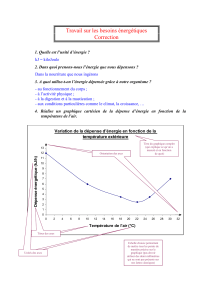
Annexe rapport Hcaam janvier 2004

1
HAUT CONSEIL POUR L’AVENIR DE L’ASSURANCE MALADIE
RAPPORT DU
HAUT CONSEIL
POUR L’AVENIR
DE L’ASSURANCE
MALADIE
ANNEXES
23 Janvier 2004

2
Haut Conseil pour l’Avenir de l’Assurance Maladie
Président
M.Bertrand FRAGONARD, président de chambre à la Cour des comptes
Vice-président
M. Denis PIVETEAU, maître des requêtes au Conseil d’Etat,
Quinze représentants des assurés sociaux et des employeurs ou des régimes d’assurance maladie
CGT
M. Pierre-Yves CHANU, conseiller confédéral
M. Daniel PRADA, membre de la commission exécutive
CFDT
M. Gaby BONNAND, secrétaire national
M. Yves VEROLLET, secrétaire confédéral
CGT-FO
M. Jean-Claude MALLET, secrétaire confédéral, ancien président de la CNAMTS
M. Bernard EUZET, secrétaire de l’union départementale de l’Allier
CFTC
M. Jean-Louis DEROUSSEN, secrétaire général adjoint
CFE-CGC
Mme Danièle KARNIEWICZ, déléguée nationale à la protection sociale
MEDEF
M. Guillaume SARKOZY, vice-président
M. Bernard MESURÉ, membre du bureau du conseil exécutif
CGPME
M. Jean-Louis JAMET, secrétaire confédéral
UPA
Mme. Dany BOURDEAUX, présidente de la commission sociale
FNSEA
M. Jean-Bernard BAYARD, secrétaire général adjoint
UNAPL
Dr Claude MAFFIOLI, vice-président
UNSA Fonctionnaires
M. François JOLICLERC, délégué général
Trois députés
M. Jean-Michel DUBERNARD, président de la commission des affaires sociales, UMP, Rhône
M. François GOULARD, UMP, Morbihan
M. Jean-Marie LE GUEN, PS, Paris
Trois sénateurs
M. Nicolas ABOUT, UC, Yvelines, président de la commission des affaires sociales
M. Adrien GOUTEYRON, vice-président du Sénat, UMP, Haute-Loire
M. Alain VASSELLE, UMP, Oise
Cinq représentants de l’Etat
M. Alain ETCHEGOYEN, commissaire général au plan
M. Dominique LIBAULT, directeur de la sécurité sociale
M. Edouard COUTY, directeur de l’hospitalisation et de l’offre de soins
M. Jean-Luc TAVERNIER, directeur de la prévision et de l’analyse économique
M. Pierre-Mathieu DUHAMEL, directeur du budget

3
Trois représentants des régimes de base d’assurance maladie
M. Jean-Marie SPAETH, président de la CNAMTS
M. Gérard QUEVILLON, président de la CANAM
Mme Jeannette GROS, présidente de la MSA
Trois représentants des organismes d’assurance maladie complémentaire
M. Etienne CANIARD, délégué aux questions de santé et de sécurité sociale, FNMF
M. Jean-Louis FAURE, délégué général du CTIP
M. André RENAUDIN, délégué général de la FFSA
Cinq représentants du centre national des professions de santé
Dr. Jacques REIGNAULT président du centre national des professions de santé (CNPS), président de
la confédération nationale des syndicats dentaires
M. Bernard CAPDEVILLE, président de la fédération des syndicats pharmaceutiques de France
Dr. Michel CHASSANG, président de la confédération des syndicats médicaux français
Dr. Pierre COSTES, président de MG France, fédération française des médecins généralistes
M. Jacques ROUSTIT, président de la fédération nationale des orthophonistes
Cinq représentants des établissements de santé
M. Bruno DURIEUX, Fédération Hospitalière de France, ancien ministre de la santé
M. Georges RIFFARD, directeur général de la fédération des établissements hospitaliers et
d'assistance privés à but non lucratif (FEHAP)
Dr. Max PONSEILLÉ, président de la fédération hospitalière privée (FHP)
Dr. Francis FELLINGER, président de la conférence nationale des CME de Centres Hospitaliers
Pr. Pierre FUENTES, président de la conférence nationale des CME de CH universitaires
Trois représentants des usagers
M. Hubert BRIN, président de l’union nationale des associations familiales
M. Christian SAOUT, président de AIDES
Mme Frédérique POTHIER, secrétaire de l’association Lutte Information, Etude des infections
Nosocomiales
Huit personnalités qualifiées
outre le président et le vice-président,
M. Bernard BRUNHES, président de Bernard Brunhes Consultant
M. Alain CORDIER, président du directoire de Bayard Presse, ancien directeur général de l’AP-HP
M. Daniel HAVIS, conseil des entreprises et groupements de l’économie sociale (CEGES)
M. Daniel LENOIR, directeur de la CNAMTS
Mme Dominique POLTON, directrice du CREDES
M. Raymond SOUBIE, président de ALTEDIA
Rapporteurs :
Mme. Annelore COURY, Direction de la Sécurité Sociale, chargée de mission
M. Eric GINESY, Direction de l’Hospitalisation et de l’Organisation des soins, chargé de mission
Mme. Valérie JESKE, Inspecteur des Affaires Sociales
M. Romain LESUR, Direction de la Prévision et de l’Analyse Economique, chargé de mission
M. Christian LOISY, DREES, chef du bureau Comptes et prévisions d'ensemble
M. Julien SAMSON, Direction du budget, adjoint au chef du bureau Assurance Maladie
M. Guillaume SARLAT, Inspecteur des finances
Secrétariat général
Pierre-Jean LANCRY

4
Plan des annexes
Annexes relatives au chapitre premier : « Principaux paramètres financiers et économiques du
système de santé français »
N° page
1) le secteur de la santé dans l’économie française (valeur ajoutée et emploi) 8
2) comparaisons internationales : part des dépenses de santé dans le PIB 12
3) structure de la consommation brute (exploitation du panel EPAS) 15
4) La consommation médicale durant les six derniers mois de la vie 19
5) L’opinion publique 23
6) La concentration des dépenses de santé et son évolution dans le temps 25
7) Les déterminants individuels des dépenses de santé 29
8) la complémentaire maladie en France : qui a accès à quels remboursements ? 38
9) la CMUC 49
10) l’opposabilité 52
11) augmentation du taux de prise en charge par le régime général 58
12) droits indirects sur les tabacs et sur les alcools, quelques éléments d’analyse 59
13) le système d’exonérations 69
14) les ALD 70
15) restes à charge et taux d’effort 77
16) les familles supportant les plus gros tickets modérateurs 81
17) diffusion du tiers payant 82
18) Etude du CREDES sur l’influence du tiers payant 83
19) Une analyse économique du concept de gratuité en assurance santé 87
20) Socialisation de la prise en charge, niveau de dépense et état santé 88
21) l’expérience des pays étrangers 92
- Financement des dépenses totales de santé au sein de l’OCDE en 2000 92
- Les versements directs nets des ménages (ou reste à charge) dans les pays de l’OCDE 94
- La participation financière des assurés : éléments de comparaison internationale 95
22) taux de remplacement en arrêt maladie 103
23) les dépenses d’indemnités journalières maladie 107
24) Evolution des impositions affectées à la sécurité sociale, 1ère partie 113
25) Evolution des impositions affectées à la sécurité sociale, 2ème partie 121
26) les contrats Madelin 127
27) état de la dette sociale 130
28) facteurs structurel et conjoncturel dans le déficit de l’assurance maladie 131
29) projection selon le rapport de la Commission des comptes de la sécurité sociale 137

5
Annexes relatives au chapitre deux, première partie : « Qualité du système de soins : le
périmètre des biens et services et la qualité médicale des actes »
30) Le contenu du périmètre de prise en charge par l’assurance maladie de base 140
dans certains pays de l’OCDE
31) La redéfinition du périmètre de prise en charge par l’assurance maladie de base 144
dans les systèmes de soins étrangers
32) La Consommation de Soins et de Biens Médicaux (CSBM) et les remboursements 148
par l’Assurance Maladie Obligatoire (AMO)
33) Le médicament dans le périmètre de prise en charge 149
34) La tarification à l’activité (T2A) 159
35) La classification commune des actes médicaux (CCAM) 161
36) L’iatrogénèse 163
37) Le contrôle du respect du périmètre de prise en charge par l’assurance maladie obligatoire 171
38) Les accords de bon usage de soins (AcBus) 177
39) Chiffre d’affaires, marge et revenu des pharmaciens 179
40) Evolution comparée des revenus de certaines professions de santé 183
avec d’autres professions libérales
41) Les modes de rémunération en médecine de ville, expériences française et étrangère 187
42) Les référentiels 195
43) La variabilité des pratiques 199
44) Un exemple de cercle de qualité : l’expérience « Groupama Partenaires Santé » 202
45) La formation médicale continue 204
46) L’action des producteurs de produit de santé 208
47) Le retour d’information vers le praticien et l’évaluation des pratiques 212
en médecine libérale, approches française et étrangères
48) L’ANAES et l’accréditation des établissements de santé 215
Annexes relatives au chapitre deux, deuxième partie : « Qualité du système de soins : l’efficacité
dans le système de soins »
49) Indicateurs régionaux d’état de santé et d’offre de soins 221
50) Les écarts de démographie professionnelle entre départements 222
51) La prévention 223
52) Densité médicale : Constat et projections démographiques 232
53) La recomposition de l’offre de soins hospitaliers 239
54) Est-il possible de définir les besoins en professionnels de santé ? 242
55) Les instruments de la politique démographique 250
56) Les schémas régionaux d’organisation des soins 259
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
 14
14
 15
15
 16
16
 17
17
 18
18
 19
19
 20
20
 21
21
 22
22
 23
23
 24
24
 25
25
 26
26
 27
27
 28
28
 29
29
 30
30
 31
31
 32
32
 33
33
 34
34
 35
35
 36
36
 37
37
 38
38
 39
39
 40
40
 41
41
 42
42
 43
43
 44
44
 45
45
 46
46
 47
47
 48
48
 49
49
 50
50
 51
51
 52
52
 53
53
 54
54
 55
55
 56
56
 57
57
 58
58
 59
59
 60
60
 61
61
 62
62
 63
63
 64
64
 65
65
 66
66
 67
67
 68
68
 69
69
 70
70
 71
71
 72
72
 73
73
 74
74
 75
75
 76
76
 77
77
 78
78
 79
79
 80
80
 81
81
 82
82
 83
83
 84
84
 85
85
 86
86
 87
87
 88
88
 89
89
 90
90
 91
91
 92
92
 93
93
 94
94
 95
95
 96
96
 97
97
 98
98
 99
99
 100
100
 101
101
 102
102
 103
103
 104
104
 105
105
 106
106
 107
107
 108
108
 109
109
 110
110
 111
111
 112
112
 113
113
 114
114
 115
115
 116
116
 117
117
 118
118
 119
119
 120
120
 121
121
 122
122
 123
123
 124
124
 125
125
 126
126
 127
127
 128
128
 129
129
 130
130
 131
131
 132
132
 133
133
 134
134
 135
135
 136
136
 137
137
 138
138
 139
139
 140
140
 141
141
 142
142
 143
143
 144
144
 145
145
 146
146
 147
147
 148
148
 149
149
 150
150
 151
151
 152
152
 153
153
 154
154
 155
155
 156
156
 157
157
 158
158
 159
159
 160
160
 161
161
 162
162
 163
163
 164
164
 165
165
 166
166
 167
167
 168
168
 169
169
 170
170
 171
171
 172
172
 173
173
 174
174
 175
175
 176
176
 177
177
 178
178
 179
179
 180
180
 181
181
 182
182
 183
183
 184
184
 185
185
 186
186
 187
187
 188
188
 189
189
 190
190
 191
191
 192
192
 193
193
 194
194
 195
195
 196
196
 197
197
 198
198
 199
199
 200
200
 201
201
 202
202
 203
203
 204
204
 205
205
 206
206
 207
207
 208
208
 209
209
 210
210
 211
211
 212
212
 213
213
 214
214
 215
215
 216
216
 217
217
 218
218
 219
219
 220
220
 221
221
 222
222
 223
223
 224
224
 225
225
 226
226
 227
227
 228
228
 229
229
 230
230
 231
231
 232
232
 233
233
 234
234
 235
235
 236
236
 237
237
 238
238
 239
239
 240
240
 241
241
 242
242
 243
243
 244
244
 245
245
 246
246
 247
247
 248
248
 249
249
 250
250
 251
251
 252
252
 253
253
 254
254
 255
255
 256
256
 257
257
 258
258
 259
259
 260
260
 261
261
 262
262
 263
263
 264
264
 265
265
 266
266
 267
267
 268
268
 269
269
 270
270
 271
271
 272
272
 273
273
 274
274
 275
275
 276
276
 277
277
 278
278
 279
279
 280
280
 281
281
 282
282
 283
283
 284
284
 285
285
 286
286
 287
287
 288
288
 289
289
 290
290
 291
291
 292
292
 293
293
 294
294
 295
295
 296
296
 297
297
 298
298
 299
299
 300
300
 301
301
 302
302
 303
303
 304
304
 305
305
 306
306
 307
307
 308
308
 309
309
 310
310
 311
311
 312
312
 313
313
 314
314
 315
315
 316
316
 317
317
 318
318
 319
319
 320
320
 321
321
 322
322
 323
323
 324
324
 325
325
 326
326
 327
327
1
/
327
100%