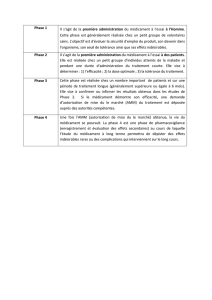
Lire l`article complet

es recherches visant à une meilleure connaissance d’un
médicament ne peuvent se limiter à la phase de son
développement, c’est-à-dire aux études réalisées en
vue de l’obtention de son autorisation de mise sur le marché
(AMM). Tout au long de la vie d’un médicament, l’évaluation
de ses effets bénéfiques ou indésirables devrait être un conti-
nuum à la lumière de données d’origine et de type diversifiés.
Le principal objectif de la mise en place des essais cliniques
comparatifs de phase III est la mesure des effets intrinsèques
des médicaments. Cette évaluation requiert l’utilisation de tech-
niques dites “expérimentales” (comparaison de groupes consti-
tués par tirage au sort), par opposition aux techniques dites
“observationnelles”, généralement utilisées pour une évalua-
tion dans un contexte de pratique médicale courante.
Dans le cadre des procédures actuelles, la commission d’AMM
demande que le bénéfice/risque d’un médicament soit rééva-
lué tous les cinq ans après sa commercialisation et selon le
décret du 23 mars 1993 ; une évaluation du service médical
rendu est également demandée tous les cinq ans par la Com-
mission de transparence. Cette réévaluation demande, en prin-
cipe, la mise en place d’études de type “observationnelles”.
L’ÉVALUATION DES EFFETS DES MÉDICAMENTS :
LES QUESTIONS QUI SE POSENT
À tous les stades de la vie d’un médicament, différentes ques-
tions peuvent se poser : le médicament est-il efficace ? Qui doit
l’utiliser ? Comment doit-on l’utiliser ? Quels sont les risques
associés à son utilisation ? En pratique, qui l’utilise et comment ?
Les études conduites en vue de l’autorisation de mise sur le
marché des médicaments (études pré-AMM) n’apportent des
éléments de réponse qu’aux quatre premières questions, mais
souvent de façon insuffisante, comme nous le verrons plus loin.
PLACE DES ÉTUDES EXPÉRIMENTALES
DANS L’ÉVALUATION DES EFFETS DES MÉDICAMENTS
Dans une étude dite “expérimentale”, le chercheur modifie déli-
bérément le cours naturel des événements pour les besoins de
la recherche. Ainsi, l’attribution par tirage au sort des straté-
gies thérapeutiques (médicament versus placebo et/ou médi-
cament de référence) permet la constitution artificielle de
groupes de sujets, parfaitement semblables vis-à-vis de toutes
les variables pouvant influer sur la mesure projetée et ne diffé-
rant que par l’exposition au médicament dont on souhaite étu-
dier l’effet. Dans ces conditions, toute différence statistique-
ment significative (c’est-à-dire non explicable par les
fluctuations d’échantillonnage) mesurée entre les groupes peut,
en toute rigueur, être attribuée au médicament étudié. L’essai
clinique de phase III, comparatif avec tirage au sort, est
l’exemple type du plan expérimental (1).
Sans remettre en cause l’intérêt indiscutable des études expé-
rimentales pour l’évaluation des effets des médicaments, l’ex-
trapolation de leurs résultats aux populations futures utilisa-
trices du médicament fait apparaître deux types de limites :
!Limites qualitatives
"Les malades inclus dans les essais cliniques sont sélection-
nés (inclusion selon une définition clinique propre à l’essai),
exclusion de certains terrains à risque (insuffisance hépatique,
rénale), exclusion “éthique” (jeunes enfants, femmes enceintes,
sujets âgés) au point qu’ils sont rarement représentatifs de la
population qui, dans le futur, sera susceptible de bénéficier du
médicament.
La Lettre du Pharmacologue - Volume 14 - n° 8 - octobre 2000
169
PHARMACO-ÉPIDÉMIOLOGIE
Des essais cliniques aux études observationnelles
!
A. Fourrier 1, 2, M. Molimard 1,3, N. Moore 1, B. Bégaud 1
RÉSUMÉ.
La mesure des effets intrinsèques des médicaments requiert l’utilisation de techniques dites “expérimentales”, où le chercheur
modifie délibérément le cours naturel des événements pour les besoins de la recherche. Après la commercialisation des médicaments,
l’évaluation de leurs effets en pratique médicale courante peut faire appel à des techniques dites “observationnelles”, où le chercheur ne fait
qu’observer une population, un phénomène, sans modifier la relation normale médecin-malade. Ces deux approches sont, cependant,
complémentaires dans le continuum de l’évaluation des médicaments, depuis leur découverte jusqu’à leur utilisation en population générale.
Mots-clés :
Essai clinique - Pharmaco-épidémiologie - Études expérimentales - Études observationnelles.
1Département de pharmacologie clinique ; 2ARME-pharmacovigilance ;
3INSERM E9937, université Bordeaux 2, 33076 Bordeaux Cedex.
L

"Même si cela est moins souvent le cas aujourd’hui, les essais
cliniques sont le plus souvent réalisés en milieu hospitalier et
n’incluent donc pas les malades qui, pour des raisons diverses
(moindre sévérité, etc.), sont traités en ambulatoire.
"Au cours des essais cliniques, les conditions d’utilisation
des médicaments (posologie, médicaments associés, obser-
vance, environnement médical, etc.) sont par définition stan-
dardisées et optimisées.
"Malgré des évolutions récentes vers une évaluation plus glo-
bale de l’efficacité, les critères de jugement sont encore trop
souvent des critères de substitution ou intermédiaires. De
même, les essais à long terme ou considérant des critères
comme l’amélioration de la qualité de vie sont en nombre limité.
!Limites quantitatives
"Pour la grande majorité des essais cliniques, la durée de suivi
des patients est relativement courte, dans tous les cas insuffi-
sante pour détecter des effets indésirables pouvant survenir tar-
divement, ou après un certain délai après le début ou la fin du
traitement.
"Le nombre de sujets inclus est calculé en fonction de
l’objectif principal des essais cliniques, c’est-à-dire la mesure
de l’efficacité. Ce nombre est généralement trop faible pour
mettre en évidence une augmentation de la fréquence de sur-
venue d’effets indésirables rares (tableau I). Ainsi, 217 sujets
par groupe sont suffisants pour montrer qu’un médicament mul-
tiplie par deux le risque de survenue d’un événement dont la
fréquence attendue est de 10 % dans la population de référence.
À l’inverse, pour la même augmentation du risque, mais avec
une fréquence attendue de 1 pour 1 000 dans la population de
référence, il faudrait inclure plus de 25 000 sujets par groupe.
À titre d’exemple, l’incidence annuelle des thrombopénies est
estimée à 70 par million en population générale, celle des
atteintes hépatiques aiguës (hors virus et alcool) entre 1 et
3 pour 10 000.
En fait, à l’issue des essais cliniques pré-AMM, on dispose de
données qui permettent d’évaluer le ou les bénéfice(s)
attendu(s) de l’utilisation d’un médicament, généralement à
court terme et pour des populations souvent non représenta-
tives de la population future utilisatrice. Quant au profil de tolé-
rance, il est connu vis-à-vis d’effets indésirables fréquents
(> 0,5-1 %).
PLACE DES ÉTUDES OBSERVATIONNELLES
DANS L’ÉVALUATION DES EFFETS DES MÉDICAMENTS
Dans une étude dite “observationnelle”, le chercheur ne fait
qu’observer une population, un phénomène, sans modifier la
relation normale médecin-malade. Une étude est qualifiée d’ob-
servationnelle si les modalités de prise en charge sont les plus
proches possible de ce qu’elles auraient été en l’absence d’étude
(sélection des patients, attribution, dose et durée du traitement,
mode de surveillance, etc.). L’intérêt majeur de ces études est
qu’elles partent de la réalité du terrain pour la décrire de la
manière la plus fidèle possible. En contrepartie, l’absence de
plan expérimental augmente la possibilité de biais, notamment
de confusion, et rend donc plus difficile une analyse de causa-
lité (1).
Le caractère “observationnel” d’une étude ne peut se juger
qu’au cas par cas. Même conduite postérieurement à la com-
mercialisation d’un médicament, et même si l’attribution des
traitements est laissée au choix des prescripteurs, le niveau des
contraintes imposées par le protocole peut être suffisamment
important pour mettre en doute le caractère observationnel de
l’étude (par exemple : investigations biologiques pendant le
suivi imposé par l’étude pouvant mettre en cause la poursuite
du traitement).
Après sa commercialisation, la population traitée par un médi-
cament (population rejointe) est parfois non superposable à
celle ciblée en fonction des résultats des essais cliniques
(figure 1) et à celle qui présente la pathologie définie par les
indications de l’AMM (2).
170
La Lettre du Pharmacologue - Volume 14 - n° 8 - octobre 2000
PHARMACO-ÉPIDÉMIOLOGIE
Figure 1. Différentes populations-sources dans une aire géogra-
phique donnée.
Tableau I. Nombre de sujets nécessaire pour mettre en évidence
une différence de risque entre deux groupes de taille égale.
Calcul par la formule de Schlesselman (test unilatéral α = 0,05,
puissance = 90 %).
Fréquence Risque relatif
1,5 2 2,5
10 % 748 217 108
5 % 1 604 474 241
1 % 8 458 2 530 1 307
1 ‰ 85 564 25 662 13 302
1 856 624 256 979 133 244

Dans le monde réel, l’attribution des thérapeutiques ne fait plus
(on l’espère) appel au hasard, mais à des critères à la fois propres
au prescripteur et au malade : nouveauté du médicament,
absence d’efficacité ou mauvaise tolérance des traitements anté-
rieurs, etc. De plus, l’efficacité peut être compromise par le
comportement des malades, en particulier du fait d’une mau-
vaise observance.
Par ailleurs, pour certaines pathologies (hypertension artérielle,
maladies coronariennes, etc.), diverses études épidémiologiques
ont montré que le risque de base peut grandement varier d’un
pays à un autre. L’extrapolation en termes d’impact du béné-
fice à partir des résultats d’essais généralement conduits au sein
de populations à risque élevé peut donc être discutable : le
nombre de cas évités par l’utilisation d’une thérapeutique peut,
en effet, devenir négligeable pour des populations dont le risque
de base est faible.
Au plan de la tolérance, le nombre cumulé de malades devient,
dès la première année de commercialisation, très supérieur au
nombre inclus dans les essais cliniques. Cette utilisation à large
échelle peut en particulier favoriser l’émergence d’effets rares,
non détectables dans les essais cliniques. Cela est l’une des jus-
tifications principales de la pharmacovigilance.
PHARMACO-ÉPIDÉMIOLOGIE :
COMPLÉMENT DES ESSAIS CLINIQUES
La pharmaco-épidémiologie peut être définie comme l’utilisa-
tion de l’approche épidémiologique pour évaluer les effets des
médicaments et leur utilisation au niveau des populations. Ce
type d’évaluation est par essence positionné après la commer-
cialisation, dans des conditions d’utilisation des médicaments
dites “observationnelles”.
L’objectif des études pharmaco-épidémiologiques peut être
descriptif pour :
–identifier qui prescrit ou utilise tel médicament, à quelle poso-
logie, pendant combien de temps, pour quelle indication, etc ;
–estimer la fréquence de la pathologie constituant l’indication
d’un médicament ;
–estimer la fréquence et la distribution des effets indésirables
(temps, lieu, personne).
Il peut être étiologique, visant à déterminer dans quelle mesure
l’exposition à un médicament peut être associée à un événe-
ment (apparition ou prévention d’une maladie).
Les méthodes utilisées varient en fonction des objectifs pour-
suivis. Malgré la multiplicité des appellations, elles se ratta-
chent à l’un des trois types suivants : transversal, prospectif
(ex. : cohortes), rétrospectif (ex. : cas témoins).
Parmi les méthodes d’évaluation des effets des médicaments
après leur commercialisation, il faut également citer les essais
pragmatiques. Lors de ces essais, l’attribution des médicaments
à comparer est réalisée par tirage au sort pour des malades tout-
venant (sans appliquer de critères de sélection particuliers), les
médecins et les malades connaissent le traitement attribué, et
les conditions d’utilisation (posologies, associations à d’autres
médicaments, etc.) et de surveillance sont les mêmes que celles
qui auraient prévalu en l’absence d’étude. Ce schéma d’étude
a l’intérêt de conserver les avantages du plan expérimental (du
fait de l’attribution des traitements par le hasard, les groupes
peuvent être considérés a priori comme comparables vis-à-vis
de la répartition de toutes les variables connues ou non sus-
ceptibles d’influer sur la mesure projetée), mais également
observationnel (du fait du respect de la pratique médicale cou-
rante).
Une règle souvent oubliée est qu’une étude ne peut répondre à
une question qu’à la condition que celle-ci soit formulée de
façon claire, précise et surtout consensuelle par les différentes
parties concernées par un problème. Une réflexion préalable,
de préférence multidisciplinaire (spécialistes de la pathologie,
pharmacologues, épidémiologistes, biostatisticiens, etc.), doit
avoir lieu avant toute investigation pour définir le problème,
fixer les objectifs et choisir la méthode la mieux adaptée pour
répondre à la question posée. Comme dans les études expéri-
mentales, un protocole complet et détaillé doit être conçu. Il
devra en particulier prévoir le nombre de sujets garantissant
une puissance suffisante et, lors de l’évaluation du risque, la
période de suivi ou durant laquelle l’exposition sera recherchée.
CONCLUSION
Toujours utile, l’évaluation des médicaments après l’AMM l’est
particulièrement pour un médicament :
"pour lequel des risques de dérapage patents existent ;
"évalué avant sa commercialisation sur la base de critères de
substitution ou intermédiaires ou dans des conditions très éloi-
gnées de la réalité ;
"particulièrement innovant ou onéreux.
Pour que la réévaluation soit pertinente, il faudrait attendre que
l’utilisation du médicament soit stabilisée : “quand les ventes
sont stables et que les comportements et habitudes (voire mau-
vaises habitudes) se sont installés”. Cela n’est généralement le
cas qu’au bout de deux ou trois ans après la commercialisation.
D’une façon générale, à l’instar des essais cliniques, une seule
étude d’observation ne suffit généralement pas pour répondre
de manière complète à une question, et encore moins à plu-
sieurs (ex. : mesurer l’efficacité et un risque). #
RÉFÉRENCES BIBLIOGRAPHIQUES
1. Bégaud B. Dictionnaire de pharmaco-épidémiologie. Troisième édition.
Bordeaux : ARME-Pharmacovigilance Éditions, 1998.
2. Abenhaim L, Fourrier A. Introduction aux études de cohortes : définitions et
objectifs. In : Études de cohortes en pharmacovigilance. Seconde édition.
Bordeaux : ARME-Pharmacovigilance Éditions, 1995 : 7-20.
La Lettre du Pharmacologue - Volume 14 - n° 8 - octobre 2000
171
PHARMACO-ÉPIDÉMIOLOGIE
1
/
3
100%