Le traitement des arythmies ventriculaires aiguës

Présenté et commenté par :
PAUL DORIAN, M.D.
Les lignes directrices concernant la technique spécialisée de
réanimation cardio-respiratoire de l’American Heart Association
publiées en 19921contiennent certaines recommandations
généralement acceptées pour le traitement des arythmies ventricu-
laires graves, comprenant la tachycardie ventriculaire (TV) et la
fibrillation ventriculaire (FV). La section de ces lignes directrices
portant sur les médicaments antiarythmiques indique que la lido-
caïne, le brétylium, le procaïnamide et le magnésium (dans les cas
de torsades de pointes ou d’hypomagnésémie) sont des médica-
ments offrant des avantages probables dans la FV/TV persistantes
ou récidivantes. Chez les patients présentant une tachycardie à
QRS de durée prolongée de type incertain ou une tachycardie ven-
triculaire, dont l’état est stable, les médicaments recommandés
sont la lidocaïne, l’adénosine dans le cas d’une tachycardie à QRS
de durée prolongée de type incertain, le procaïnamide et enfin le
brétylium. À notre ère moderne de la médecine factuelle, il est très
important que les médecins et tous les prestateurs de soins qui
s’occupent des patients atteints de ce type d’arythmies aussi graves
connaissent le contenu et le bien-fondé des données scientifiques
qui appuient ces recommandations.
Données à l’appui de l’efficacité de la
pharmacothérapie dans les cas de TV soutenue
Lidocaïne : Il existe malheureusement très peu de données à
l’appui de l’utilisation de la lidocaïne chez les patients atteints de TV
soutenue. Aucune étude randomisée et contrôlée avec placebo sur
l’utilisation de la lidocaïne dans les cas de TV n’a été effectuée et
aucune étude n’a démontré que la lidocaïne est supérieure à tout
autre agent ou à l’absence de traitement pour mettre fin à la TV
monomorphe soutenue, la prévenir ou traiter sa récidive. Dans une
étude comparative randomisée de petite envergure, la lidocaïne a
rétabli efficacement le rythme sinusal chez environ 20 % des
patients atteints de TV soutenue comparativement à 80 % avec le
procaïnamide2. Des études de cohortes non randomisées portant
sur un grand nombre de patients atteints de TV stable sur le plan
hémodynamique indiquent que la lidocaïne entraîne le rétablisse-
ment du rythme sinusal chez 10 à 20 % des patients. Étant donné
que la tachycardie à QRS de durée prolongée d’origine incertaine
chez les adultes est causée très fréquemment par la TV plutôt que
par la tachycardie supraventriculaire (TSV) avec aberration3, on
prévoit que la lidocaïne n’est pas très efficace dans ces cas. De toutes
les façons, si le patient présente en réalité une TSV, la lidocaïne ne
sera pas efficace. Par conséquent, malgré son utilisation antérieure
de longue date, sa facilité d’administration et son innocuité relative,
il n’existe pas de preuve que la lidocaïne est efficace dans le traite-
ment aigu ou dans la prévention de la TV monomorphe soutenue.
Procaïnamide : Dans l’étude comparative randomisée de petite
envergure citée ci-dessus, ainsi que dans de nombreuses séries de
cas et études de cohortes, le procaïnamide a mis fin à la TV chez
environ 70 à 80 % des patients. Cet effet compense le risque de 10
à 20 % d’hypotension, en particulier lorsque le médicament est
administré très rapidement (plus rapidement que 50 à 100 mg/min).
Comme pour la lidocaïne, il n’existe pas d’études randomisées et
contrôlées avec placebo sur le procaïnamide dans le traitement de
la TV monoforme soutenue.
Brétylium et magnésium : Il n’existe virtuellement aucune
information sur l’efficacité du brétylium ou du magnésium dans
les cas de TV monomorphe soutenue. Des études chez l’animal et
l’extrapolation d’études sur le magnésium utilisé dans la prophy-
laxie des arythmies après un infarctus du myocarde (IM)
indiquent que le magnésium n’est pas efficace dans le traitement
ou la prévention de la TV monomorphe soutenue. On notera que
le magnésium est très efficace, au moins dans des séries de cas
non vérifiées, dans le traitement d’une forme particulière de TV
polymorphe connue comme la tachycardie ventriculaire du type
torsade de pointes, qui survient dans le contexte de la prolongation
de l’intervalle QT, un tracé électrocardiologique suggérant une
arythmie déclenchée par une pause, et habituellement dans le
contexte de médicaments ou d’anomalies électrolytiques qui pro-
longent l’intervalle QT, avec ou sans bradycardie. Dans cette
dernière situation, le magnésium est très efficace pour mettre fin
aux salves de TV polymorphes non soutenues ou soutenues et
prévenir leur récidive.
Le traitement des arythmies ventriculaires aiguës
Compilé d’après les renseignements présentés aux réunions annuelles de la Société
canadienne de cardiologie 1999 et de la NASPE 2000
Division de cardiologie
St. Michael’s Hospital, 30 Bond St., suite 9-004, Queen Wing, Toronto, Ontario M5B 1W8 Télécopieur: (416) 864-5330
Beth L. Abramson, MD
Wayne Batchelor, MD
Luigi Casella, MD
Robert J. Chisholm, MD
Paul Dorian, MD
David H. Fitchett, MD
Michael R. Freeman, MD
Shaun Goodman, MD
Anthony F. Graham, MD
Robert J. Howard, MD
Stuart Hutchison, MD
Anatoly Langer, MD (Rédacteur)
Gordon W. Moe, MD
Juan Carlos Monge, MD
David Newman, MD
Trevor I. Robinson, MD
Duncan J. Stewart, MD (Chef)
Bradley H. Strauss, MD
Kenneth R. Watson, MD
Les thèmes présentés dans Cardiology, Actualités
scientifiques, sont choisis de façon indépendante et
les médecins membres de la Division de cardiologie du
St. Michael’s Hospital sont exclusivement responsables
de son contenu. L’élaboration de cette publication par
l’éditeur Snell Communication Médicale Inc. bénéficie
d’une subvention à l’éducation sans restriction offerte par
l’industrie pharmaceutique à titre de soutien.
Actualités scientifiquesMC
Cardiologie
UNIVERSITY
OF TORONTO
ST. MICHAEL’S HOSPITAL
RAPPORT DE LA DIVISION DE CARDIOLOGIE
ST. MICHAEL’S HOSPITAL, UNIVERSITÉ DE TORONTO

Bien que l’efficacité du brétylium dans les cas de TV mono-
forme soutenue soit inconnue, il est bien connu pour causer une
hypotension importante chez environ 30 à 50 % des patients
présentant des antécédents de TV et de maladie cardiaque struc-
turelle4, types de patients susceptibles de présenter une TV
soutenue. Comme pour les autres médicaments mentionnés ci-
dessus, le brétylium n’a pas été évalué dans une étude randomisée
et contrôlée, et son efficacité n’a pas été bien évaluée dans des
études de cohortes ou des séries de cas.
Adénosine : Bien que l’adénosine soit mentionnée dans le traite-
ment de la tachycardie à QRS de durée prolongée d’origine incon-
nue, il est peu probable qu’elle mette fin à une TV soutenue. Elle
peut causer une hypotension transitoire ou une accélération de la TV
véritable et une accélération dangereuse de la réponse ventriculaire
dans les cas de tachycardie à QRS de durée prolongée associée à une
pré-excitation ventriculaire (syndrome de Wolff-Parkinson-White)
et une fibrillation auriculaire ou un flutter auriculaire5. L’administra-
tion d’adénosine retarde le traitement approprié de la tachycardie à
QRS de durée prolongée, qui dans les études de cohortes et d’ob-
servation, est due le plus souvent à une TV soutenue3. Il n’existe pas
d’études randomisées et contrôlées sur l’utilité de l’adénosine dans le
traitement de la tachycardie à QRS de durée prolongée.
Amiodarone : Depuis la publication des recommandations
concernant la technique spécialisée de réanimation cardio-respira-
toire en 1992, l’amiodarone intraveineuse est offerte pour le traite-
ment aigu des arythmies ventriculaires graves. Dans une étude
multicentrique randomisée, à double insu, de grande envergure, on
a comparé l’amiodarone intraveineuse au brétylium chez des
patients présentant un « orage électrique » (récidives fréquentes de
TV ou de FV hémodynamiquement instables5. Dans cette étude,
certains patients présentaient une TV au moment de l’administra-
tion du médicament. L’amiodarone et le brétylium ont été efficaces
pour prévenir les récidives de TV dans cette étude, bien que l’amio-
darone ait été notablement mieux tolérée et ait entraîné un nombre
significativement moins grand d’arrêts prématurés du traitement en
raison d’une hypotension réfractaire ou d’autres effets indésirables.
Plusieurs séries de cohortes suggèrent que l’amiodarone IV est très
efficace dans la prévention des récidives de TV monomorphe
soutenue, bien qu’il existe très peu de renseignements sur l’efficaci-
té de l’amiodarone durant une TV. Si l’amiodarone est administrée
rapidement et à une dose excessive, elle peut causer de l’hypoten-
sion, comme le procaïnamide.
Le traitement de la fibrillation ventriculaire
Jusqu’à récemment, il existait très peu de renseignements pour
aider les cliniciens à choisir un traitement efficace dans les cas de
FV résistant à la cardioversion électrique ou pour prévenir les
récidives de FV.
Bien que la lidocaïne soit très souvent utilisée dans ce contexte,
il n’existe malheureusement pas de données scientifiques corrobo-
rantes indiquant que ce médicament est efficace. Deux études com-
paratives avec du brétylium6,7 administré dans les cas d’arrêt
cardiaque n’indiquent aucune différence en ce qui concerne l’effi-
cacité entre la lidocaïne et le brétylium, les résultats pouvant être
interprétés comme une efficacité égale, une inefficacité égale ou des
effets indésirables semblables entre les deux médicaments. Dans
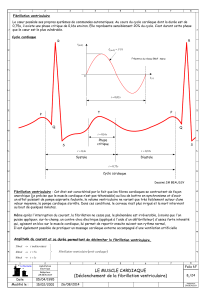
une étude comparant la lidocaïne et l’épinéphrine, on n’a noté
aucune amélioration dans l’activité électrique après l’administration
de la lidocaïne comparativement à l’épinéphrine, mais on a observé
une incidence accrue statistiquement significative d’asystole8(figure
1). Dans une évaluation rétrospective complète de l’usage des
médicaments antiarythmiques dans les cas d’arrêt cardiaque à
l’hôpital, ni l’usage de la lidocaïne ni celui du brétylium n’ont été
associés à de meilleurs résultats, même lorsque l’on a effectué un
ajustement en fonction de facteurs pronostiques connus9. Dans le
laboratoire d’expérimentation animale, l’administration de lido-
caïne dans les cas d’IM aigu ou dans un modèle animal d’arrêt car-
diaque n’améliore pas la survie expérimentale et peut la réduire10.
La lidocaïne augmente de façon constante le seuil de défibrillation
(l’énergie requise pour réaliser la défibrillation cardiaque) dans des
modèles animaux et chez les humains11. Lorsque la lidocaïne a été
utilisée comme moyen de prévention primaire de la FV dans les cas
d’IM aigu, le contexte dans lequel il existe le plus de données plau-
sibles qui justifient son emploi, elle n’a pas réduit l’incidence de la
FV d’après une méta-analyse, mais malheureusement elle a aug-
menté la mortalité totale de 62 %12. Bien que l’intervalle de confian-
ce soit important en ce qui concerne ces dernières estimations, il
semble très improbable que la lidocaïne réduise la mortalité due à
la FV dans les cas d’IM aigu et donc il semble improbable que la
lidocaïne réduise la mortalité due à la FV lorsqu’elle est utilisée
comme prophylaxie secondaire (après l’apparition de la FV).
Le procaïnamide n’a pratiquement jamais été évalué dans le
traitement de la FV résistant à la cardioversion électrique ou dans le
traitement de la FV et la nécessité d’augmenter la dose graduelle-
ment ne permet pas de l’utiliser dans les situations d’urgence.
En ce qui concerne le brétylium, il existe très peu de données
provenant d’études prospectives randomisées et contrôlées sur son
Cardiologie
Actualités scientifiques
Figure 1 : Effet du traitement à l’épinéphrine et à la
lidocaïne sur les résultats après un arrêt
cardiaque dû à une fibrillation ventriculaire. 199
patients atteints de FV à l’extérieur de l’hôpital
après une tentative de défibrillation qui a
échoué; randomisation ouverte (jours pairs et
impairs) à la lidocaïne à 100 mg en bolus IV ou à
l’épinéphrine à 0,5 mg en bolus IV;
l’administration des médicaments a été répétée
en cas d’échec de la deuxième cardioversion
électrique8.
50
40
30
20
10
0
80
70
60
50
40
30
20
10
0
% de patients
VS FV Idio- Asystole
ventriculaire
Admission Sortie
à l’hôpital de l’hôpital
* p < 0,05
*p < 0,01
*p < 0,02
Lidocaïne
Épinéphrine
Épinéphrine/lidocaïne (n=176)
Bicarbonate de soude* (n=162)
Aucun médicament* (n=73)
*Témoins historiques

efficacité. Des études randomisées de petite envergure ne démon-
trent pas qu’il est efficace dans le traitement de la FV, bien qu’une
petite étude ait montré une amélioration des résultats dans le cas
d’un arrêt cardiaque, chez les patients présentant une asystole et
une FV13. Son utilisation est fréquemment associée à une hypoten-
sion grave et réfractaire comme cela est indiqué ci-dessus. Il n’a
jamais été évalué dans une étude randomisée contrôlée avec
placebo pour le traitement de la FV ou de la TV.
Dans les quelques études qui ont évalué l’efficacité du magné-
sium dans la prévention de la FV post-IM, les études randomisées
à l’insu ne montrent pas une réduction des arythmies mettant la vie
en danger ni une réduction de la mortalité après l’administration de
magnésium14.
L’amiodarone intraveineuse a fait l’objet d’une étude ran-
domisée à l’insu, contrôlée avec placebo sur la FV résistant à la car-
dioversion électrique. Le DrPeter Kudenchuk et ses collègues ont
démontré que l’amiodarone IV était supérieure au placebo pour
résusciter un patient ayant subi une FV résistant à la cardioversion
électrique à l’extérieur de l’hôpital15. Dans cette étude, les préposés
aux soins médicaux d’urgence ont administré 300 mg d’amio-
darone ou de placebo. Le paramètre primaire était la survie jusqu’à
l’admission à l’hôpital. Dans l’ensemble, 44 % des patients ayant
reçu l’amiodarone et 34 % des patients ayant reçu le placebo ont
survécu jusqu’à l’admission à l’hôpital (p < 0,05) (figure 2). Dans le
sous-groupe chez qui la circulation spontanée s’est rétablie de façon
transitoire durant l’arrêt cardiaque, 64 % des patients du groupe
ayant reçu l’amiodarone IV contre 41 % du groupe placebo ont
survécu jusqu’à l’admission à l’hôpital (figure 2). Les avantages de
l’amiodarone étaient indépendants de l’intervalle entre l’appel du
911 et l’administration du médicament à l’étude, bien que les
patients traités dans un intervalle de moins de 16 minutes ait
semblé retirer le plus grand avantage absolu (figure 3).
Situations spéciales
Il est important de se rappeler que les arythmies graves ne se
présentent pas toutes sous la forme d’une TV monomorphe
soutenue ou d’une FV résistant à la cardioversion électrique. Parmi
les nombreux syndromes d’arythmies ventriculaires graves, on doit
inclure la TV ou la FV polymorphe dans le contexte d’un accident
ischémique aigu ou d’un IM. Des données concluantes provenant
d’études randomisées et contrôlées indiquent que le meilleur traite-
ment aigu sont les agents thrombolytiques IV dans le cas d’un IM
avec sus-décalage du segment ST, l’aspirine et les bêta-bloquants
IV16. Il faut bien connaître les signes cliniques et électrocardio-
graphiques de l’ischémie ou de la TV/FV liée à un infarctus pour
pouvoir utiliser correctement ces traitements.
Un autre syndrome est celui de la TV monomorphe soutenue
issue de la voie de chasse du ventricule droit chez les patients ayant
un cœur structurellement normal. Ce syndrome a ses propres
signes ÉCG. Il survient habituellement chez les personnes jeunes
autrement en bonne santé et répond aux bêta-bloquants. Il met
rarement la vie en danger et ne nécessite en général pas de traite-
ment antiarythmique standard.
La TV du type torsade de pointes, comme nous l’avons men-
tionné ci-dessus, est généralement accompagnée d’une prolonga-
tion excessive de la repolarisation ou résulte de celle-ci et se
manifeste comme un allongement du segment QT sur l’ÉCG et doit
Cardiologie
Actualités scientifiques
Figure 3 : Effet du temps écoulé jusqu’à l’administration de
l’amiodarone ou du placebo sur le taux de survie
jusqu’à l’admission à l’hôpital chez les patients
qui ont subi un arrêt cardiaque, selon le quartile
de temps à partir de l’orientation du patient dans
le service approprié. Comparativement au groupe
placebo, le groupe amiodarone avait obtenu un
meilleur résultat à tous les points d’évaluation,
et l’avantage était constant que le médicament
soit administré de façon précoce ou tardive
(p = 0,008) selon le test Khi-carré de Mantel-
Haenszel). Les valeurs au-dessus des barres
verticales correspondent aux pourcentages de
patients qui ont survécu jusqu’à l’admission.
Note : aucune interaction entre le temps et l’effet
de l’amiodarone15.
Figure 2 : L’effet du traitement avec l’amiodarone ou un
placebo sur le taux de survie jusqu’à l’admission
à l’hôpital chez tous les patients et les sous-
groupes de patients. La FV = fibrillation
ventriculaire, AESP = activité électrique sans
pouls et RCS = retour de la circulation spontanée
avant l’administration du médicament avec
récidive subséquente de la FV. Les valeurs au-
dessus des barres verticales correspondent aux
pourcentages de patients qui ont survécu jusqu’à
l’admission15.
Amiodarone
Placebo
Amiodarone (n = 104)
Placebo (n = 112)
70
60
50
40
30
20
10
0
Patients survivant jusqu’à
l’admission (%)
Tous les FV Asystole RCS Pas de RCS
patients ou AESP se
transformant en FV
RR ajusté pour l’amiodarone/le placebo = 1,6 (IC à 95 % 1,1-2,4)
44
34
49
39
17
12
64
41 38
33
80
60
40
20
0
Patients survivant jusqu’à
l’admission (%)
4-16 >16-19 >19-24 >24-55
Minutes à partir de l’orientation du patient dans le service
approprié jusqu’à ce qu’il reçoive le médicament à l’étude
79
50
36
29
43
29
41
18

120-371F
être traitée avec du magnésium par voie intraveineuse, en augmen-
tant la fréquence cardiaque au moyen de la cardiostimulation et par
le retrait des agents néfastes ainsi que l’élimination de la carence en
magnésium ou en potassium, le cas échéant. L’administration d’a-
gents antiarythmiques n’est pas nécessaire et est contre-indiquée.
L’ « orage électrique » est un syndrome défini comme une
récidive fréquente de TV ou de FV soutenues instables hémody-
namiquement qui survient généralement chez les patients atteints
d’une maladie cardiaque structurelle grave, présentant souvent une
insuffisance cardiaque, une concentration excessive de caté-
cholamines ou une ischémie myocardique. Étant donné que le
problème réside dans la stabilisation du substrat myocardique
médiocre et dans la prévention de la récidive des arythmies ven-
triculaires plutôt que dans leur traitement initial, les algorithmes de
la technique spécialisée de réanimation cardio-respiratoire ne reflè-
tent pas directement le traitement de ce syndrome. Avec un traite-
ment rapide et agressif, on peut stabiliser efficacement l’état de ces
patients et ceux-ci deviendront des candidats à un traitement
antiarythmique à long terme à l’aide de médicaments ou de l’im-
plantation de dispositifs.
Comme nous l’avons vu ci-dessus, le médicament antiaryth-
mique de choix chez ces patients est l’amiodarone IV. La sédation,
la réduction de la postcharge en présence de défaillance cardiaque,
un traitement par des bêta-bloquants à moins que cela ne soit
absolument contre-indiqué et occasionnellement une anesthésie
générale ou l’implantation d’une pompe de contre-pulsion par bal-
lonnet intra-aortique peuvent être des compléments utiles au traite-
ment antiarythmique.
Conclusion
Le traitement des arythmies ventriculaires graves nécessite de
prendre en considération les facteurs étiologiques et responsables
de l’exacerbation et de connaître les risques et les avantages des
traitements utilisés. La Société canadienne de cardiologie a
examiné les lignes directrices pour le traitement aigu des arythmies
ventriculaires lors de sa réunion annuelle en octobre 1999 et ces
lignes directrices seront publiées cette année après ratification. Les
lignes directrices préliminaires (telles que présentées) sont
indiquées au tableau 1. Il n’existe pas une « recette » en ce qui con-
cerne les arythmies ventriculaires. Comme tout bon chef, le clini-
cien doit utiliser les ingrédients dont il dispose et répondre aux
besoins individuels du consommateur.
Références
1. Emergency Cardiac Care Committee and Subcommittees, American Heart
Association. Guidelines for cardiopulmonary resuscitation and emergency
cardiac care, III: Adult advanced cardiac life support. JAMA 1992;268:219-41.
2. Gorgels APM, van den Dool A, Hofs A et al. Comparison of procainamide and
lidocaine in terminating sustained monomorphic ventricular tachycardia. Am
J Cardiol 1996;78:43-6.
3. Stewart RB, Bardy GH, Greene HL. Wide complex tachycardia: misdiagnosis
and outcome after emergent therapy. Ann Intern Med 1986;104: 766-771.
4. Kowey PR, Levine JH, Herre JM et al au nom du groupe de chercheurs de
l’étude multicentrique sur l’amiodarone intraveineuse. Randomized, double-
blind comparison of intravenous amiodarone and bretylium in the treatment
of patients with recurrent, hemodynamically destabilizing ventricular tachy-
cardia or fibrillation. Circulation 1995;92:3255-3263.
5. Sharma AD, Klein GJ, Yee R. Intravenous adenosine triphosphate during wide
QRS complex tachycardia: safety, therapeutic efficacy and diagnostic utility. Br
Heart J 1989;62:195-203.
6. Olson DW, Thompson BM, Darin JC, Milbrath MH. A randomized compari-
son study of bretylium tosylate and lidocaine in resuscitation of patients from
out-of-hospital ventricular fibrillation in a paramedic system. Ann Emerg Med
1984;13:807-810.
7. Haynes RE, Chinn TL, Copass MK, Cobb LA. Comparison of bretylium tosy-
late and lidocaine in management of out of hospital ventricular fibrillation: A
randomized clinical trial. Am J Cardiol 1981;48:353-356.
8. Weaver WD, Fahrenbruch CE, Johnson DD, Hallstrom AP, Cobb LA, Copass
MK. Effect of epinephrine and lidocaine therapy on outcome after cardiac
arrest due to ventricular fibrillation. Circulation 1990;82: 2027-34.
9. van Walraven C, Stiell IG, Wells GA, Herbert PC, Vandemheen K, OTAC
Study Group. Do advanced cardiac life support drugs increase resuscitation
rates from in-hospital cardiac arrest? Ann Emerg Med 1998;32:544-553.
10. Anastasiou-Nana MI, Nanas JN, Nanas SN et al. Effects of amiodarone on
refractory ventricular fibrillation in acute myocardial infarction: experimental
study. J Am Coll Cardiol 1994;23:253-258.
11. Dorian P, Fain ES, Davy JM, Winkle RA. Lidocaine causes a reversible, con-
centration-dependent increase in defibrillation energy requirements. J Am Coll
Cardiol 1986;8:327-32.
12. Hine LK, Laird N, Hewitt P, Chalmers TC. Meta-analytic evidence against pro-
phylactic use of lidocaine in acute myocardial infarction. Arch Intern Med
1989;149:2694-2698.
13. Nowak RM, Bodnar TJ, Dronen S, Gentzkow G, Tomlanovich MC. Bretylium
tosylate as initial treatment for cardiopulmonary arrest: randomized compar-
ison with placebo. Ann Emerg Med 1981;10:404-407.
14. Thel MC, Armstrong AL, McNulty SE, Califf RM, O’Connor CM. Randomised
trial of magnesium in in-hospital cardiac arrest. Lancet 1997; 350:1272-6.
15. Kudenchuck PJ, Cobb LA, Copass MK et al. Amiodarone for resuscitation
after out-of-hospital cardiac arrest due to ventricular fibrillation. N Engl J Med
1999;341:871-878.
16. Fallen EL, Cairns J, Dafoe W et al. Management of the postmyocardial infarc-
tion patient: A Consensus Report – Revision of 1991 CCS Guidelines. Can J
Cardiol 1995;11:477-486.
17. Dorian P, Philippon F. The management of acute ventricular tachycardia or
fibrillation. Dans : The Canadian Cardiovascular Society Consensus Conference
on Prevention of Sudden Death from Ventricular Arrhythmia (Présentation à la
réunion annuelle de la Société canadienne de cardiologie, octobre 1999).
La version française a été revisée par le DrGeorge Honos, Montréal.
©2000 Division de cardiologie, St. Michael’s Hospital, Université de Toronto, seule responsable du contenu de cette publication. Les opinions exprimées dans cette publication ne reflètent pas nécessairement celles de
l’éditeur ou des commanditaires qui ont offert une subvention a l’éducation, mais sont celles de l’établissement qui en est l’auteur et qui se fonde sur la documentation scientifique existante. Édition: SNELL
Communication Médicale Inc. avec la collaboration de la Division de cardiologie, St. Michael’s Hospital, Université de Toronto. Tous droits réservés. Imprimé au Canada. Tout recours à un traitement thérapeutique,
décrit ou mentionné dans Actualités scientifiques – Cardiologie, doit être conforme aux renseignements d’ordonnance au Canada. SNELL Communication Médicale Inc. se consacre à l’avancement de l’éducation médicale
continue de niveau supérieur.
SNELL
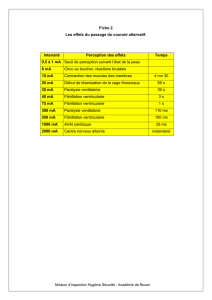
Tableau 1 : Recommandations pour le traitement de la
tachycardie ou de la fibrillation ventriculaire
aiguë
•Patients présentant une TV polymorphe ou un allongement
du segment QT
Ces patients doivent être traités avec du magnésium
intraveineux, une cardiostimulation temporaire ou de
l’isoprotérénol intraveineux (Grade C, niveau de fiabilité 4)
•Patients présentant une TV ou une FV compliquant un IM
aigu
Les bêta-bloquants intraveineux sont recommandés chez tous les
patients après un infarctus du myocarde aigu sauf contre-
indication; cette recommandation s’applique également aux
patients qui présentent une tachycardie ventriculaire ou une
fibrillation ventriculaire pendant la phase aiguë
(Grade A, niveau de fiabilité 1)
•Patients présentant une TV monomorphe soutenue tolérée
hémodynamiquement
Le procaïnamide intraveineux est recommandé pour le
traitement de la tachycardie ventriculaire soutenue
monomorphe avec atteinte hémodynamique modérée ou faible
(Grade B, niveau de fiabilité 2)
•Patients présentant une FV résistant à la cardioversion
électrique
Les patients présentant une fibrillation ventriculaire résistant à
la défibrillation doivent être traités avec de l’amiodarone
intraveineuse
(Grade B, niveau de fiabilité 2)
•Patients présentant un « orage électrique »
Les patients présentant un orage électrique (≥2 épisodes de TV
ou de FV soutenue dans les 24 heures) doivent être traités avec de
l’amiodarone intraveineuse ou du brétylium intraveineux.
(Grade B, niveau de fiabilité 2)
Le grade de recommandation varie du grade A (le plus élevé) au grade C
(le moins fiable). Le niveau de fiabilité varie de 1 (essais cliniques
randomisés multiples) à 4 (consensus des experts, mais aucun essai
randomisé).
1
/
4
100%