Médecine intensive: Pas trop de sucre, s`il vous plaît.

HIGHLIGHTS 2003 Forum Med Suisse No1/2 7 janvier 2004 18
L’hyperglycémie est un désordre métabolique
fréquemment observé chez les patients de
soins intensifs. Les facteurs qui y contribuent
sont nombreux: sécrétion accrue d’hormones
hyperglycémiantes (catécholamines, cortisol,
hormone de croissance, glucagon), résistance
tissulaire à l’insuline induite par des taux éle-
vés de cytokines. Les facteurs iatrogènes, tels
que médicaments ou solutions glucosées, y
jouent également un rôle. Jusqu’à maintenant,
il était tentant de considérer l’apport supplé-
mentaire de glucose aux organes et tissus
vitaux comme une réponse appropriée au
stress. Ainsi l’approche conventionnelle était
de ne pas traiter l’hyperglycémie si elle n’était
pas excessive.
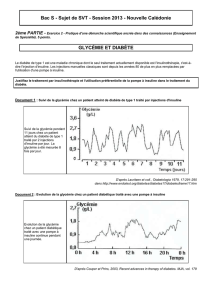
Expérimentalement, il est cependant démontré
que l’hyperglycémie joue un rôle dans la réduc-
tion des défenses immunitaires par la diminu-
tion du pouvoir d’adhésion des neutrophiles
influençant la chémotaxie et la phagocytose et
donc le pouvoir d’éliminer les agents patho-
gènes. Elle influence également la glycosylation
des immunoglobulines. Cliniquement, elle est
connue pour être un facteur prédictif du
développement des infections du sternum
après chirurgie cardiaque et de l’augmentation
de la production d’acide lactique en cas de
lésion ischémique cérébrale.
Les tentatives de manipulation des paramètres
biologiques chez les patients de soins intensifs
ne se sont pas toujours montrées à leur avan-
tage: amélioration du transport d’oxygène,
administration d’hormone de croissance, cor-
rection de l’anémie, etc. Malgré ces antécé-
dents, Greet Van den Berghe et ses collègues de
l’Université de Louvain ont conduit une étude
chez des patients nécessitant une ventilation
mécanique en soins intensifs. En assignant les
patients à 2 groupes selon une glycémie cible
à atteindre par l’utilisation d’insuline en per-
fusion continue: 4,4–6,1 mmol/l versus 10,0–
11,1 mmol/l, ils ont pu observer une diminu-
tion de la mortalité en soins intensifs et hospi-
talière (4,6% versus 8%), une diminution de la
durée de séjour en soins intensifs ainsi qu’une
diminution des complications habituelles (sep-
ticémie (–46%), insuffisance rénale aiguë
(–41%), polyneuropathie (–44%)). Il n’est pas
surprenant que les épisodes d’hypoglycémie
furent plus nombreux dans le groupe au
contrôle glycémique plus strict (5,2% versus
0,8%). Cependant, en raison des prises de sang
rapprochées, celles-ci n’ont été que de courte
durée et n’ont pas eu de conséquences cli-
niques.
La principale limite de l’étude réside dans
l’échantillonnage des patients: il s’agissait
principalement de patients en phase post-
opératoire après chirurgie cardiaque (63%) ou
après chirurgie abdominale, thoracique, vascu-
laire ou de transplantation.
Le bénéfice de l’intervention est-il dû au
contrôle de la glycémie ou à l’administration
d’insuline? En effet, l’insuline est connue pour
avoir un effet sur la sécrétion des cytokines en
ayant un effet inhibiteur sur la sécrétion de
TNF-aet du facteur inhibiteur des macro-
phages.
D’autre part, il a été déjà observé qu’une
perfusion d’un mélange «insuline – glucose –
potassium» réduit la mortalité et la morbidité
après infarctus myocardique ou après pontage
coronarien. Comme la réduction de la mortalité
a été principalement obtenue chez les patients
après chirurgie cardiaque, il a été suggéré que
le bénéfice obtenu par l’administration d’insu-
line pouvait s’expliquer par une amélioration
de l’inotropie myocardique.
Cependant, dans un article publié ultérieure-
ment, le même groupe de chercheurs a analysé
l’influence du contrôle de la glycémie vis-à-vis
des besoins en insuline sur les effets bénéfiques
de leur intervention. Par une analyse de régres-
sion logistique multivariée, il s’est avéré que
c’est l’abaissement de la glycémie plutôt que
la dose d’insuline qui était responsable de la
diminution de la mortalité (p <0,0001), de la
polyneuropathie (p <0,0001), des bactériémies
(p = 0,02) mais pas de la prévention de l’insuf-
fisance rénale, pour laquelle la dose d’insu-
line était un facteur prédictif indépendant
(p = 0,03).
Ces résultats ont été récemment confirmés par
Simon Finney et ses collaborateurs du Royal
Brompton Hospital de Londres. Pour répondre
à cette même question, ils ont adopté une mé-
thodologie complètement différente consistant
en une analyse observationnelle prospective de
patients admis en soins intensifs après chirur-
gie cardiaque et thoracique ou pour raisons
dites médicales. Des 531 patients admis aux
soins intensifs, 523 ont pu faire l’objet d’une
analyse de leur contrôle glycémique. Utilisant
Médecine intensive:
Pas trop de sucre, s’il vous plaît!
Michel Niederberger
Correspondance:
Dr Michel Niederberger
Service universitaire de Médecine
CH-4101 Bruderholz

HIGHLIGHTS 2003 Forum Med Suisse No1/2 7 janvier 2004 19
également une analyse de régression logistique
multivariée, ils ont pu montrer que l’adminis-
tration accrue d’insuline était associée de ma-
nière positive et significative à la mortalité
aux soins intensifs, suggérant que l’effet béné-
fique sur la mortalité est à attribuer au
contrôle de la glycémie plutôt qu’à l’adminis-
tration d’insuline.
Ils ont pu également observer que le bénéfice
sur la mortalité s’étendait jusqu’aux glycémies
situées entre 8,0 et 11,1 mmol/l, avec une limite
spéculative de 8,0 mmol/l pour la glycémie
cible à atteindre.
Sur le plan méthodologique, l’acquisition des
données ayant été faite de façon automatisée
et l’étude n’étant pas interventionnelle, les
auteurs ont pu contourner l’obstacle de la ran-
domisation à double insu, impraticable dans la
première étude. Dans les deux études, il s’agit
en majorité de patients en phase postopératoire
après chirurgie cardiaque. Bien que les résul-
tats d’une intervention peu invasive et sans
grand risque si elle est bien conduite soient
spectaculaires, avec une réduction de la morta-
lité de 32%, il paraît malheureusement toujours
prématuré de recommander cette thérapie
chez les patients de soins intensifs médicaux
ou pédiatriques. Retenons cependant qu’une
hyperglycémie, considérée jusqu’ici comme
modérée (10 à 11 mmol/l), doit déjà être une
indication à traiter un patient de soins intensifs
et qu’une perfusion continue d’insuline asso-
ciée à un contrôle rapproché de la glycémie
représente le traitement de choix.
«Un peu d’albumine, de sucre, d’arythmie
cardiaque, n’empêche pas la vie de continuer
normale pour celui qui ne s’en aperçoit même
pas, alors que seul le médecin y voit la prophé-
tie de catastrophes.» (Marcel Proust – A la re-
cherche du temps perdu.)
Références
1 Van den Berghe G, Wouters P,
Weekers F, Verwaest C, Bruyninckx F,
et al. Intensive insulin therapy in the
critically ill patients. N Engl J Med
2001;345:1359–67.
2 Van den Berghe G, Wouters PJ,
Bouillon R, Weekers F, Verwaest C, et
al. Outcome benefit of intensive insu-
lin therapy in the critically ill: insulin
dose versus glycemic control. Crit
Care Med 2003;31:359–66.
3 Finney SJ, Zekveld C, Elia A, Evans
TW. Glucose control and mortality in
critically ill patients. JAMA 2003;
290:2041–7.
1
/
2
100%