Chapitre 12 PREVENTION CARDIOVASCULAIRE CHEZ LE SUJET

Thibault Force & Matthieu Plichart ; Pôle de gériatrie, Hôpital Broca, Paris
Introduction
Au cours des dernières décennies, on a pu observer un recul de la mortalité cardiovasculaire,
en grande partie attribuable aux progrès réalisés dans le domaine de la lutte contre les facteurs
risque cardiovasculaire, tels l’hypertension artérielle, les dyslipidémies, le diabète, le
tabagisme ou le surpoids.
Les preuves de l’efficacité de ces mesures de prévention ont très largement été établies chez
des sujets d’âge moyen (≈ 50 ans) et les bénéfices sur la mortalité cardiovasculaire restent
visibles, y compris chez dans la population âgée relativement « jeune », c’est-à-dire avant 75
ans chez laquelle la mortalité par cancer devance désormais la mortalité cardiovasculaire.
Néanmoins, la morbi-mortalité cardiovasculaire reprend la première place chez le sujet très
âgé avec plus d’un tiers des décès dus à une maladie cardiovasculaire (coronaropathie,
accident vasculaire cérébral ou insuffisance cardiaque) à partir de 85 ans.
Hormis pour l’hypertension artérielle, la place des stratégies de prévention dans cette
population à fort risque cardiovasculaire reste à l’heure actuelle mal connue, qui plus est chez
les patients âgé gériatriques polypathologique et dépendants.
Dans ce chapitre, nous ferons essentiellement le point sur les connaissances actuelles dans le
domaine des dyslipidémies et sur l’utilisation des antiagrégrants plaquettaires. D’autres
éléments de la prévention cardiovasculaire, tels l’obésité, le tabagisme et l’activité physique
seront également abordés.
Anomalies du bilan lipidique chez le sujet âgé
Alors que chez le sujet d’âge moyen, l’hypercholestérolémie représente un facteur de risque
vasculaire dont la prise en charge est clairement établie, il n’en est pas de même chez les
sujets âgés. En effet le vieillissement est caractérisé par une modification des taux de
lipoprotéines et des relations entre taux sériques de cholestérol et morbi-mortalité, différentes
de celles observées chez des adultes plus jeunes. Par ailleurs, peu de données sont disponibles
chez les sujets de plus de 80 ans. Aucun grand essai thérapeutique sur les traitements
hypolipémiants n’a à ce jour été spécifiquement mené chez des patients très âgés et les sous-
groupes de sujets âgés issus des essais existants sont le plus souvent peu représentatifs de la
population des patients gériatriques, polypathologiques et polymédiqués.

Evolution des lipides avec l’âge
Les taux sériques du cholestérol et de ses différentes fractions évoluent avec l’âge,
essentiellement du fait des variations hormonales au cours du vieillissement. Les taux de
cholestérol total (CT) et de cholestérol LDL (LDL-C) augmentent avec l’âge. Avant la
ménopause, ces taux sont plus élevés chez les hommes que chez les femmes. Après la
ménopause, les taux de CT et de LDL-C des femmes dépassent ceux des hommes du même
âge. Enfin, à partir d’environ 60 ans, ces taux diminuent progressivement dans les deux sexes.
A l’inverse, les taux de cholestérol HDL (HDL-C) évoluent peu au cours du temps, tout en
restant plus élevés chez les femmes que chez les hommes. Les taux de triglycérides sont plus
élevés chez l’homme que chez la femme et augmentent avec l’âge.
Dyslipidémies chez le sujet âgé
Les relations entre taux plasmatiques de lipides et morbi-mortalité ne sont pas aussi claires
chez le sujet âgé que chez l’adulte d’âge moyen. Par exemple, la relation entre LDL-C élevé
et évènements cardiovasculaires est moins importante. Chez le sujet âgé, des taux bas de
cholestérol (cholestérol total et cholestérol non-HDL) témoignent d’un risque accru de
mortalité (particulièrement parmi les personnes les plus dépendantes), mais également de
démences. A l’inverse, des taux élevés de cholestérol sont associés à une diminution de la
mortalité et ce, indépendamment des marqueurs de fragilité. Toutefois, un taux bas de
cholestérol HDL constitue un facteur de risque vasculaire chez le sujet âgé « en bonne santé »
et est aussi associé à une mortalité accrue chez les sujets les plus fragiles. Enfin, plusieurs
études ont montré qu’une élévation des taux de triglycérides (au-delà de 1.5 g/l) était associée
à un risque accru d’évènements cardiovasculaires.
Toute anomalie du bilan lipidique chez le sujet âgé, doit d’abord faire rechercher une cause
curable. A titre d’exemple, une hypocholestérolémie devra faire rechercher une dénutrition,
une hypercholestérolémie fera éliminer une hypothyroïdie et une hypertriglycéridémie fera
évoquer un diabète mal équilibré ou un éthylisme chronique... Les principales causes de
dyslipidémies sont résumées dans le tableau 1.
Tableau 1: Principales causes de dyslipidémie chez le sujet âgé (adapté de Friocourt, 2007)
Principales causes d’hypocholestérolémie chez le sujet âgé
Polypathologie et maladies chroniques
Dénutrition
Cancer
Hyperthyroïdie
Maladie hépatique
Principales causes d’hyperlipidémies chez le sujet âgé*
Iatrogènes (bêta-bloquants, diurétiques thiazidiques, corticoïdes, œstrogènes de synthèse)
Hypothyroïdie
Diabète
Alcool
Cholestase
Insuffisance rénale
* Les causes les plus fréquentes d’élévation des triglycérides et de de diminution du HDL-C sont le diabète,
l’éthylisme, l’obésité, l’insuffisance rénale et certaines prises médicamenteuses (Bêta-bloquant, thiazidiques,
corticoïdes).
L’évaluation initiale d’une hyperlipidémie doit donc comprendre un dosage de la TSH de la
glycémie, de l’albuminémie, des transaminases et des gamma GT.

Prise en charge des dyslipidémies chez le sujet âgé
La prise en charge des dyslipidémies repose d’abord sur la mise en œuvre de mesures
hygiéno-diététiques. Un régime de type méditerranéen et une activité physique adaptée ont
montré un effet bénéfique sur la mortalité globale, cardiovasculaire et par cancer. Toutefois,
chez la personne âgée, les régimes doivent être appliqués avec discernement afin de prévenir
tout risque de dénutrition. Quant à l’activité physique régulière, elle est en général difficile à
suivre, notamment chez les sujets les plus âgés, polypathologiques et dépendants. Outre les
stratégies non-médicamenteuses, plusieurs thérapeutiques sont utilisées dans la prise en
charge des dyslipidémies, au premier rang desquelles les statines. Toutefois, peu de données
sur ces traitements sont disponibles chez les patients très âgés.
Les statines
Les statines diminuent les concentrations plasmatiques de LDL-C, principalement via
l’inhibition l’HMG-CoA réductase (enzyme permettant la production des précurseurs du
cholestérol), mais également en intervenant sur les récepteurs du LDL-C. D’autres effets
indépendants de ceux liés à l’action sur le cholestérol (effets pléiotropes) ont été suggérés
dans des études observationnelles (action sur le stress oxydatif, anti-inflammatoire, sur la
fonction endothéliale, prévention du déclin cognitif…), mais non confirmés à ce jour. A titre
d’exemple, au début des années 2000, des études transversales avaient suggéré une prévalence
moindre des troubles cognitifs chez des sujets âgés traités par statines. Cet effet bénéfique
potentiel a été infirmé ultérieurement par des études longitudinales et des essais d’intervention
qui n’ont retrouvé aucune association, ni aucun effet des statines dans la survenue ou
l’évolution des troubles cognitifs. A l’heure actuelle, la place des statines en pratique clinique
ne concerne que le domaine de la prévention cardio-vasculaire.
Comme tout médicament, les statines présentent certains effets indésirables, auxquels il
convient d’être très attentif, notamment chez les sujets âgés souvent polypathologiques et
polymédiqués, et par conséquent plus exposés aux effets secondaires mais également aux
interactions médicamenteuses.
Les principaux effets secondaires décrits sont essentiellement des perturbations du bilan
hépatique, des atteintes musculaires avec notamment des rhabdomyolyses, et des effets
secondaires non spécifiques, tels que dyspepsie, douleurs abdominales, nausées ou diarrhées.
Ces effets indésirables surviennent essentiellement lors des 3 premiers mois de traitement et
sont favorisés par certains facteurs tels l’insuffisance rénale, l’insuffisance hépatique, la
présence de maladie chroniques et certains traitements concomitants. Les principales
interactions médicamenteuses concernant les statines sont présentées dans le tableau 2.
Tableau 2: Principales interactions médicamenteuses des statines (adapté de Friocourt, 2007)
Médicaments pouvant augmenter la concentration de statines
Macrolides (azithromycine, clarithromycine, érythromycine, telithromycine)
Antifongiques, dérivés azolés (itraconazole, kétoconazole, miconazole, posaconazole, voriconazole)
Anticalciques (diltiazem, vérapamil)
Amiodarone
Inhibiteurs de la protéase du VIH
Médicaments dont les concentrations peuvent être augmentées par les statines
Digoxine
Antivitamine K (AVK) coumariniques (INR augmenté d’environ 0,3)

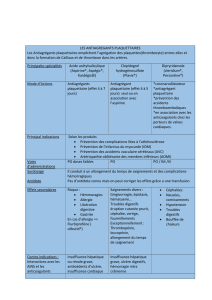
En pratique, si la prescription d’une statine est jugée nécessaire (cf. infra) chez un patient âgé,
il faudra le plus souvent recourir à des posologies plus faibles en raison du risque accru
d’effets secondaires, surtout s’il existe une insuffisance rénale ou des pathologies associées.
Statines et prévention cardiovasculaire primaire
Dans une méta-analyse publiée en 2009, regroupant les données de 70388 sujets issus de 10
essais randomisés (âge moyen 63 ans), sans pathologie cardiovasculaire avérée, la prise de
statine était associée à une diminution du risque d’évènement cardio-vasculaire
(coronaropathie, accident vasculaire cérébral) à 4 ans. Toutefois, cet effet bénéfique n’était
observé que parmi les sujets âgés de moins de 65 ans. Plus récemment, une autre analyse
incluant 24674 sujets de 8 essais randomisés, âgés de 65 ans et plus (âge moyen 73 ans), sans
antécédent cardiovasculaire montrait une réduction de près de 40% du risque relatif
d’infarctus du myocarde et 24% d’accident vasculaire cérébral (AVC) après un suivi
relativement court de 3,5 ans. Toutefois, les auteurs n’ont pas montré d’effet significatif
concernant la mortalité toutes causes et d’origine cardiovasculaire.
Il est important de noter que les résultats étaient issus d’analyses de sous-échantillons d’essais
randomisés incluant essentiellement des sujets d’âge moyen. A ce jour, aucune étude n’a
spécifiquement porté sur des sujets très âgés, plus proches des patients gériatriques rencontrés
en pratique clinique.
Selon les recommandations actuelles, il n’est pas recommandé de débuter un traitement par
statine en prévention primaire après 80 ans. La poursuite d’un traitement en prévention
primaire à cet âge doit être évaluée au cas par cas et dépend notamment du cumul des facteurs
de risque vasculaire, de l’absence de pathologie non cardiovasculaire réduisant notablement
l’espérance de vie et de la bonne tolérance du traitement. De façon générale, avant 80 ans, les
recommandations sont identiques à celles du sujet plus jeune.
Statines et prévention cardiovasculaire secondaire
Une méta-analyse publiée en 2008 (Statins for Secondary Prevention in Elderly Patients),
19569 sujets de 56 à 82 ans issus de 9 études) retrouvait un effet bénéfique des statines à la
fois en termes de morbidité cardiovasculaire (réduction de risque relatif (RRR) infarctus du myocarde
= 30% et RRR AVC = 25%) mais aussi sur la mortalité (RRR = 22%). Malgré une réduction de
risque relatif similaire chez les sujets âgés (≥ 65 ans) par rapport aux sujets plus jeunes (< 65
ans), le bénéfice était plus important chez les sujets âgés concernant le nombre d’évènements
évités. A titre d’exemple, dans l’essai randomisé CARE (Cholesterol And Recurrent Events)
pour 1000 patients traités par statine, le nombre d’hospitalisations évitées était de 225 chez les
patients âgés, vs. 121 chez les patients plus jeunes.
Selon l’Afssaps en 2005 les résultats des études d’interventions réalisées en prévention
secondaire confirment les bénéfices de la prévention cardiovasculaire chez les patients âgés
de 70 à 80 ans et conduisent à appliquer les mêmes règles de prise en charge que chez les
sujets plus jeunes. Après 80 ans, l’introduction d’une statine en prévention secondaire est à
confronter à l’espérance de vie du patient, à son état de santé global et à son autonomie
fonctionnelle.

Autres hypolipémiants
L’ézétimibe est un inhibiteur de l’absorption du cholestérol. Les données actuelles suggèrent
que l’association ézétimibe-statine est supérieure à la monothérapie par statine pour la
réduction du LDL-C. L’ézétimibe est déconseillé en cas d’insuffisance hépatique modérée ou
sévère. L’ézétimibe pourrait donc être proposé en association à une statine, aux patients âgés
à haut risque cardiovasculaire dont l’hyperlipidémie est mal contrôlée par une statine seule.
Etant donné le manque de recul et de données sur l’ézétimibe chez le sujet âgé, sa prescription
se fera au mieux en concertation avec un spécialiste des pathologies cardiovasculaires ou des
troubles du métabolisme lipidique, là encore après avoir évalué de façon globale le patient.
Les fibrates et les dérivés de l’acide nicotinique permettent une augmentation du taux de
HDL-c et ont montré un bénéfice sur la morbi-mortalité cardiovasculaire en association aux
statines. Les fibrates sont éliminés par le rein et leur posologie doit donc être réduite en cas
d’insuffisance rénale. Fortement liés à l’albumine, ils sont source de nombreuses interactions
médicamenteuses notamment avec les AVK. Le dosage des CPK est recommandé avant
d’introduire un fibrate après 70 ans. Chez le sujet âgé, les associations statines + fibrates ou
niacine sont à éviter en raison de l’augmentation du risque d’effets secondaires. En pratique,
les fibrates sont utilisés en cas d’intolérance aux statines avec des règles de prescription
similaires.
Les résines chélatrices des sels biliaires (colestyramine) diminuent l’absorption digestive
de cholestérol en inhibant le cycle entéro-hépatique des sels biliaires dérivés de ce dernier.
Elles sont indiquées surtout en association aux statines, mais ne sont que très rarement
utilisées en raison des troubles digestifs qu’elles engendrent.
Conclusion
La prise en charge des dyslipidémies est particulière chez le sujet âgé. Elle doit prendre en
compte à la fois les données disponibles (qui concernent essentiellement des sujets âgés
relativement « jeunes » et en bonne santé) et l’hétérogénéité de la population âgée. Alors que
la prise en charge d’un sujet âgé « jeune » sans pathologie particulière se rapproche de celle
de l’adulte d’âge moyen, la prescription de médicaments hypolipémiants doit être plus
prudente voire évitée lorsqu’il s’agit de patients très âgés, polypathologiques, polymédiqués et
en perte d’autonomie fonctionnelle. Dans tous les cas, il convient d’apprécier non seulement
le risque cardiovasculaire, mais le patient dans sa globalité. Un arbre décisionnel concernant
la prescription des traitements hypolipémiants (notamment les statines) chez les sujets âgés
prenant en compte tous ces aspects est proposé ci-dessous.
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
1
/
13
100%