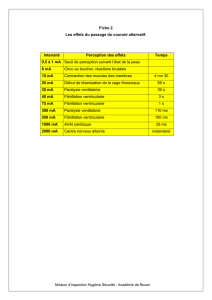
Version PDF

La fibrillation auriculaire (236a)
Docteur Pascal DEFAYE, Professeur Gérald VANZETTO
Octobre 2002 (Mise à jour Janvier 2005)
Pré-Requis :
• Anatomie et physiologie
• Sémiologie clinique
• Sémiologie paraclinique
• Pharmacologie
Résumé :
• Désynchronisation des contractions des fibres musculaires auriculaires, arythmie
complète
• Permanente ou paroxystique, accélère irrégulièrement les battements
ventriculaires.
• Conséquences : insuffisance cardiaque, risque de thrombose et d'embolies
artérielles, voire angor.
• Complique les cardiopathies : valvulopathie , cardiopathie, embolie pulmonaire,
péricardite, hyperthyroïdie...
• Les formes idiopathiques ne sont pas rares (environ 10 %).
• Traitement : digitaliques, amiodarone, anticoagulant, choc électrique externe.
Références :
1er, 2ème, 3ème cycle de médecine, préparation au concours de l’Internat :
• Collège des Enseignants de Cardiologie sous la direction de Xavier André-Fouët,
Cardiologie, Université Claude Bernard Lyon I, Presses Universitaires de Lyon
(PUL).
• Denis B., Machecourt J., Vanzetto G., Bertrand B., Defaye P., Sémiologie et
Pathologie Cardiovasculaires, Edité par B.Denis, 1999.
Et pour approfondir :
• Vacheron A., Le Feuvre C., Di Matteo J., Cardiologie, 3ème édition Mars 1999,
Expansion Scientifique publications.
• Braunwald E., Heart disease : a textbook of cardiovascular medicine. 5ème édition
1997, Editions W.B. Saunders, Philadelphie.
Mots-clés :
Fibrillation auriculaire, FA.
Liens :
• Sémiologie et pathologie cardiovasculaires, Site Internet du Service de Cardiologie
du CHU de Grenoble : http://www-sante.ujf-
grenoble.fr/SANTE/CardioCD/cardio/index.html
Exercices :

1. Définition
Désynchronisation des contractions auriculaires
2. Étiologies
2.1. Causes cardiaques, très nombreuses (potentiellement toutes
les cardiopathies)
• valvulopathies : RM , mais aussi maladie mitrale, et plus rarement IM pure, RA, IA...
• myocardiopathies : ischémique, hypertrophique, primitive dilatée, myocardite...
• péricardite : aiguë virale mais aussi chronique.
• cardiopathies congénitales, surtout communications interauriculaires à l'âge adulte.
2.2. Affections extracardiaques
• L'hyperthyroïdie : en l'absence de cause cardiaque, un dosage de TSH sera utile.
• Sujet âgé, il suffit souvent d'une infection intercurrente pour déclencher une FA.
2.3. Idiopathique, fréquente à partir de 60 ans mais également
chez l'adulte jeune
3. Physiopathologie
• Le mécanisme est une dépolarisation anarchique des cellules myocardiques
(microréentrées entretenant de multiples foyers de stimulation). Certaines fibrillations
paroxystiques sont déclenchées par un déséquilibre du système nerveux autonome :
FA catécholergiques, FA vagales (parasympathiques).
• Les conséquences sont de 3 ordres :
o Arythmie complète ventriculaire : impulsions atriales d'amplitude faible,
irrégulières, de fréquence élevée (400-600 / min) pénétrant ± profondément le
noeud AV qu'elles dépolarisent. Le noeud ainsi entré en période réfractaire
bloque la plupart des influx, ceux qui sont transmis aux ventricules induisent
un rythme ventriculaire irrégulier, généralement rapide, c'est la tachyarythmie
complète (100-180/min).
o Hémodynamiques : La disparition de la systole auriculaire entraîne une baisse
de 20 % du débit cardiaque. L'accélération de la fréquence ventriculaire
diminue la durée de la diastole et entraîne ainsi une baisse du volume
d'éjection. Les anomalies hémodynamiques propres à la cardiopathie causale
peuvent être majorées, tout ceci expliquant l'insuffisance cardiaque et les
accès angineux pouvant compliquer une FA.
o Mécaniques : les parois auriculaires sont immobiles -> tendance à la
thrombose, majorée par la stase sanguine secondaire à une lésion associée
(RM++). Ces thromboses peuvent se compliquer d'embolies artérielles de la
grande circulation.
4. Diagnostic

4.1. Les circonstances du diagnostic peuvent être
• un examen systématique (découverte fortuite)
• à l'occasion d'une asthénie, de lipothymies ou de palpitations
• des signes d'insuffisance cardiaque (dyspnée) ou d'angor
• enfin d'une complication embolique.
4.2. A l'examen clinique
• la FA est suspectée sur l'irrégularité des battements cardiaques, mieux perçus à
l'auscultation du coeur qu'à l'étude du pouls.
• La clinique recherche :
o des anomalies d'auscultation témoignant d'une valvulopathie ou d'une
péricardite
o une hypertension artérielle
o des signes d'insuffisance cardiaque
o des troubles neurologiques orientant vers un AVC ischémique
o l'absence d'un pouls ou une ischémie aiguë de membre (embolie artérielle)
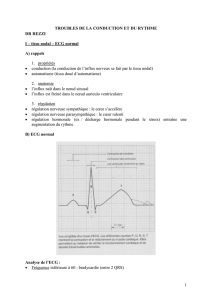
4.3. L'ECG
4.3.1. Fera le diagnostic
• Les ondes P auriculaires ont disparu. Elles sont remplacées par des ondes de
fibrillation, irrégulières dans leur cadence et leur amplitude. Leur fréquence varie
entre 400 et 600 par minute. Cet aspect est bien visible en dérivation précordiale V1 et
donne un aspect de trémulation de la ligne de base.
• Les QRS sont à complexes fins (sauf bloc de branche ou syndrome de wolf parkinson
white -WPW- associé), irréguliers en amplitude (inéquipotentiels) et en fréquence
(l'intervalle RR est variable = inéquidistants) ; la cadence ventriculaire est en général
accélérée (100-180 par minute).
ECG : fibrillation auriculaire
Contractions auriculaires asynchrones. Ondes f rapides et irrégulières.
Réponse ventriculaire complètement irrégulière.
(Service de Cardiologie du CHU de Grenoble)
ECG : fibrillation auriculaire
Fibrillation auriculaire lente
(Service de Cardiologie du CHU de Grenoble)
4.3.2. Permet d'éliminer
• Les rythmes sinusaux interrompus par des extrasystoles supraventriculaires ou
ventriculaires
• les flutters auriculaires : avec conduction auriculo-ventriculaire variable, ondes F,
régulières, sans retour à la ligne isoélectrique, à la fréquence de 300 par minute, bien
visibles en dérivations D2, D3, VF
• et les tachycardies auriculaires ou tachycardies atriales encore appelées
tachysystolie, à conduction variable : les ondes P' sont moins rapides (180-240/min)
et le tracé revient à la ligne isoélectrique dans l'intervalle.
ECG : tachycardie auriculaire

La réponse ventriculaire se fait tantôt en 2/1 (V3), tantôt en 3/2 avec périodes de Luciani-Wenckebach (DI)
(Service de Cardiologie du CHU de Grenoble)
ECG : tachycardie auriculaire (Dérivation V1)
La compression oculaire (au centre du tracé), par un réflexe vagal, freine la conduction nodale : la conduction
auriculo-ventriculaire 1/1 se transforme transitoirement en conduction 2/1.
(Service de Cardiologie du CHU de Grenoble)
4.3.3. Permet aussi de diagnostiquer certaines variétés
particulières de FA
• Les bradyarythmies, où la fréquence ventriculaire est lente
• Certaines FA s'accompagnant de rythmes réguliers, notamment en cas de bloc
auriculo-ventriculaire complet ou de pace maker.
• En cas de bloc de branche préexistant, les complexes QRS sont larges, mais leur
irrégularité et les ondes de fibrillation permettent d'éliminer une tachycardie
ventriculaire.
• Les fibrillations auriculaires de syndrome WPW peuvent dégénérer en fibrillation
ventriculaire ; elles sont donc particulièrement redoutables ; le complexe ventriculaire
y est élargi avec une onde "delta" empâtant la branche ascendante de l'onde R.
• La maladie rythmique de l'oreillette avec accès paroxystiques de tachyarythmie
alternant avec des rythmes sinusaux ou jonctionnels parfois très lents.
4.4. La radiographie thoracique
• La radiographie thoracique précise les contours et surtout le volume du coeur, des
oreillettes comme du ventricule.
• En scopie, on recherche le caractère battant et expansif des artères pulmonaires de la
communication interauriculaire.
4.5. L'échocardiographie est indispensable
Les modes TM, 2D, doppler, et, si nécessaire, l'échocardiographie transoesophagienne,
permettront de :
• reconnaître et quantifier les valvulopathies
• mettre en évidence un épanchement ou d'un épaississement du péricarde
• mesurer les cavités (en particulier l'oreillette gauche) et les épaisseurs pariétales
• identifier des défauts septaux et de rechercher une thrombose auriculaire.
5. Evolution et pronostic
Ils dépendent du trouble du rythme et de sa cause.
• Spontanément, le trouble du rythme peut être d'emblée permanent ou évoluer selon
un mode paroxystique pendant une durée très variable, devenant enfin permanent.
• Il peut disparaître après le traitement étiologique, par exemple après
commissurotomie mitrale, fermeture de CIA, suppression d'une hyperthyroïdie...
• L'évolution est incertaine dans les FA compliquant un infarctus myocardique.
• Ailleurs, le traitement symptomatique de la FA réussit à rétablir le rythme sinusal,
mais pour une durée qui reste impossible à prévoir.
• En cas d'échec de la tentative de régularisation ou lorsque d'emblée on y renonce, on
se contente de ralentir la cadence ventriculaire et de prévenir la thrombose auriculaire.

• Le risque d'un accident embolique artériel périphérique mais surtout cérébral
doit être une préoccupation constante, surtout en cas de RM associé.
• Un épisode d'insuffisance cardiaque accompagnant un passage en FA est fréquent.
6. Le traitement
6.1. Etiologique : Correction de la cardiopathie causale ou d'une
hyperthyroïdie...
6.2. Symptomatique, visant à ralentir ou régulariser le trouble du
rythme
• Les digitaliques : Cédilanide® IV, Digoxine® ou Digitaline® per os.
• Les antiarythmiques utilisables sont nombreux.
• Médications associés : anticoagulants, antiagrégants, traitement de l'insuffisance
cardiaque.
• Le choc électrique externe : 200 à 300 joules délivrés sous une brève anesthésie
générale par des électrodes externes appliquées sur le thorax, classiquement après 3
semaines de traitement anticoagulant efficace, arrêt des digitaliques >1 semaine, et
vérification de la kaliémie.
6.3. Traitement de la FA paroxystique : L'objectif est le retour en
rythme sinusal
• FA paroxystique bien tolérée : Digoxine 1 cp / j ± Cordarone 4 - 6 c/j + traitement
anti-coagulant (Héparine 500 UI/kg/j selon TCA ou AVK tel le Sintrom R 1 cp/j selon
INR)
• FA paroxystique mal tolérée : Cédilanide 1/2 à 1 ampoule IV x 3 / j + Cordarone 4-
6 cp / j + Héparine 500 UI/kg/j selon TCA. En cas de très médiocre tolérance
hémodynamique (du fait du terrain ou de la cause) défibrillation en urgence par choc
électrique externe
• Le traitement de fond après retour en rythme sinusal vise à prévenir les récidives.
Il est discuté du fait du risque arythmogène ventriculaire et de l'effet inotrope négatif
de la quasi-totalité des antiarythmiques. En général :
o pas de traitement après un premier épisode sauf contexte particulier
(RM...).
o Dans certains cas, après > 2 rechutes : quinidiniques (Sérécor®, Longacor®),
disopyramide (Rythmodan®), ou antirarythmique de classe Ic (Frécaine®,
Cipralan®, Rythmol®), ± associé à un inhibiteur calcique bradycardisant ou à
la digoxine (1/2 à 1 c/j). La Cordarone® au long cours, par sa forte teneur en
iode, peut entraîner des dysthyroïdies et provoque parfois des fibroses
pulmonaires. Elle doit être utilisé en seconde intention.
6.4. Traitement de la FA permanente
• On renonce souvent à régulariser les formes anciennes lorsque les chances de succès
sont faibles ou qu'il existe une contre-indication. Dans ce cas, il suffit d'assurer un
ralentissement du rythme ventriculaire par les digitaliques (1/2 à 1 c/j avec parfois
fenêtre thérapeutique d'un jour pour certains). L'association d'un anticoagulant est
 6
6
1
/
6
100%