L assistance ventriculaire prolongée est

La Lettre du Cardiologue - n° 338 - novembre 2000
17
algré les développements spectaculaires des
appareillages d’assistance circulatoire, la trans-
plantation cardiaque reste le traitement de réfé-
rence de l’insuffisance cardiaque terminale. Des études épidé-
miologiques tant américaines (1) que françaises (2) ont montré
que l’âge moyen du diagnostic était de 70 ans. On peut considé-
rer qu’en France environ 2 000 patients de moins de 65 ans relè-
vent d’une indication éventuelle de transplantation cardiaque,
limite d’âge admise par la plupart des équipes, en raison d’une
part de la lourdeur et des conséquences de la transplantation,
d’autre part du fait de la pénurie de greffons (3). Un peu moins
de 400 transplantations cardiaques sont réalisées chaque année
en France, tandis qu’environ 20 % des malades décèdent en attente
d’une transplantation.
La non-disponibilité immédiate du moyen thérapeutique le plus
adéquat est une des particularités de la greffe d’organe, en parti-
culier du cœur. Ceci a conduit au développement de solutions
mécaniques d’attente de la transplantation. Il y a un peu plus d’une
dizaine d’années, ces procédures étaient des mesures d’excep-
tion, d’ultime recours et de sauvetage de malades ; avec l’expé-
rience, elles tendent à devenir une stratégie thérapeutique plus
élective, permettant d’amener ces patients, dont l’état est très
grave, dans les meilleures conditions possibles, physiques et
morales, à la transplantation. Cette nouvelle approche tactique et
l’allongement continuel des délais d’obtention d’un greffon car-
diaque font que les procédures d’assistance circulatoire devien-
nent de plus en plus prolongées ; cela permet de se poser la ques-
tion de leur application comme véritable alternative à la
transplantation.
QU’EST-CE QUE L’ALTERNATIVE À LA TRANSPLANTATION ?
Retarder l’échéance de la transplantation en essayant d’obtenir
une récupération myocardique par une décharge prolongée du ven-
tricule gauche constitue une première définition possible de l’al-
ternative à la transplantation. Dans ce cas, l’assistance cardiaque
s’inscrit dans une procédure de chirurgie programmée presque
conventionnelle et tend à obtenir un certain remodelage du ven-
tricule gauche. C’est l’équipe médico-chirurgicale de Berlin qui
a ouvert cette voie il y a quelques années avec une expérience qui
dépasse une vingtaine de malades (4). Malheureusement, les résul-
tats semblent un peu décevants : seuls sept patients ont été sevrés
DOSSIER
L’assistance ventriculaire prolongée
est-elle une alternative à la transplantation ?
●D. Duveau*
*Clinique chirurgicale thoracique et cardiovasculaire, hôpital G. et R. Laen-
nec, Nantes Cedex 1.
■L’assistance ventriculaire gauche permet un support méca-
nique prolongé de la circulation. Près de 100 patients
ont
ainsi été maintenus sous machine plus d’un an.
■
La transplantation cardiaque connaît des limites :
insuffisance de greffons, 400 greffes par an pour
2000 demandes ; rejet chronique ; développement de
lym
phomes, de cancers ; risques infectieux de l’immuno-
suppression.
■Une assistance ventriculaire, alternative à la transplan-
tation, doit être électrique, implantable, exposée à un
risque infectieux, hémorragique et/ou thrombo-
embolique identique à un double remplacement valvu-
laire appareillé d’un pacemaker.
■Actuellement, il n’existe pas de dispositif totalement
implantable approuvé FDA ou CE. Seuls le Novacor®
et le TCI®électrique s’approchent du cahier des charges
d’un dispositif totalement adapté à un usage chronique.
■Les quelques expériences d’assistance prolongée
montrent :
❏une incidence de complications infectieuses d’envi-
ron 30 %,
❏un taux d’accidents thromboemboliques de l’ordre de
15 %,
❏une excellente réhabilitation socio-professionnelle
(près de 80 % des malades peuvent quitter l’hôpital).
Mots-clés : Insuffisance cardiaque - Assistance circula-
toire - Transplantation cardiaque - Qualité de vie.
Points forts
M

La Lettre du Cardiologue - n° 338 - novembre 2000
18
depuis plus de six mois, cinq malades sont décédés d’insuffisance
cardiaque récidivante et quatre ont été secondairement trans-
plantés. Par ailleurs, les critères prédictifs de la récupération myo-
cardique d’une cardiomyopathie dilatée sont mal connus. La prise
en charge très étroite de ces patients, leur sevrage systématique
de toute consommation d’alcool ont peut-être constitué un biais
dans les résultats de l’étude. Toujours est-il qu’aujourd’hui, il
semble qu’il n’y ait pratiquement plus d’implantation de machine
d’assistance circulatoire dans ce type d’indication.
L’utilisation d’un dispositif d’assistance ventriculaire à titre défi-
nitif, ou en tout cas pour une très longue durée, constitue certai-
nement la définition la plus classique de l’alternative à la trans-
plantation. Plusieurs éléments plaident en sa faveur. Une plus
large utilisation des ventricules artificiels permettrait de s’af-
franchir au moins partiellement du problème lié à la pénurie de
greffon. Par ailleurs, la transplantation cardiaque en soi est une
thérapeutique dont on connaît les limites du fait des manifesta-
tions de rejet chronique et des imperfections liées aux complica-
tions induites par le traitement immunosuppresseur (5). Enfin,
l’expérience accumulée au cours des dix dernières années avec
les différents dispositifs d’assistance circulatoire permet d’ac-
corder aux plus puissants d’entre eux une fiabilité sinon remar-
quable, du moins prometteuse (6-7).
LE CAHIER DES CHARGES
Pour constituer une véritable alternative à la transplantation, l’as-
sistance circulatoire doit répondre à un certain nombre de critères
qui constituent ce que l’on pourrait appeler le cahier des charges
de l’assistance ventriculaire en alternative à la greffe. Ainsi, la mor-
talité opératoire devra rester dans des limites acceptables, et sur-
tout non supérieures à celles de la mortalité de la transplantation
faite à froid, soit entre 5 et 15 % (5). Les dispositifs artificiels
devront induire une morbidité faible : ils devront être le moins
sujets possible à complications infectieuses malgré le volume et la
masse de corps étranger qu’ils représentent d’une part, et, d’autre
part, en matière de risque thromboembolique et de traitement anti-
coagulant, être assimilables à la situation d’un patient appareillé
par deux prothèses valvulaires aortique et mitrale. Les caractéris-
tiques des dispositifs d’assistance doivent être compatibles avec
une autonomie complète du patient, permettant sa réintégration
dans la société : retour à domicile, voire reprise d’une activité pro-
fessionnelle (8). Le ou les ventricules artificiels devront donc être
totalement implantables, activés par une source d’énergie non
encombrante, portable, facilement renouvelable et transmissible
sans connexion transcutanée. Le moniteur de gestion miniaturisé
devra être implantable, tel un pacemaker, et ses paramètres devront
être modulables par télémétrie. On le voit, seuls des dispositifs
électriques uni- ou biventriculaires totalement implantables répon-
dent à ce cahier des charges. Enfin, pour tenir compte des réalités
financières, le coût du dispositif doit être raisonnable pour être, à
terme, inférieur à celui d’une transplantation.
L’ÉTAT ACTUEL DE L’ART
Les machines
Parmi les matériels d’assistance circulatoire disponibles aujour-
d’hui, très peu répondent aux exigences du cahier des charges pré-
cité (9). Nous éliminerons d’emblée les pompes rotatives, centri-
fuges ou à turbine dont la puissance limitée ne permet pas le plus
souvent d’assurer la suppléance totale du cœur ; la fragilité, l’usure,
l’hémolyse induite en limitent l’usage à quelques jours ou quelques
semaines. À l’exception de la turbine de De Bakey ou du Jarvik
2000, actuellement en évaluation en Europe, aucune de ces pompes
rotatives n’est implantable, et une connexion aux cavités car-
diaques par des canules transcutanées demeure indispensable.
Beaucoup plus puissants, les ventricules pneumatiques de type
Thoratec®ou Medos®(figure 1) sont susceptibles d’assurer une
suppléance cardiaque totale de durée prolongée, se comptant
néanmoins généralement en mois (9). Il s’agit là encore de dis-
positifs externes paracorporels, reliés aux cavités atriales ou ven-
triculaires et aux gros vaisseaux de la base par des canules tra-
versant la paroi abdominale. Par ailleurs, ces ventricules sont
dépendants d’une source d’énergie peu miniaturalisable, encore
encombrante et lourde, l’air comprimé. Il existe certes des
consoles dites “portables”, sur un caddie, mais leur autonomie ne
dépasse guère les 60 minutes. La réintégration du patient dans
son milieu socio-économique ne paraît pas raisonnablement envi-
sageable. Ces mêmes critiques s’appliquent au cœur artificiel total
implantable Jarvik-CardioWest®(10) qui ne dispose même pas
d’une console portative (figure 2).
Seuls les ventricules électriques implantables dans la paroi de
l’abdomen, comme le HeartMate TCI®et le Novacor®(figure 3),
répondent au moins en partie aux impératifs du cahier des charges.
Leur implantation intracorporelle, leur source d’énergie électrique
avec des batteries assurant une autonomie de quatre à six heures,
le caractère véritablement portable de ces batteries et du contrô-
leur, soit à la ceinture, soit dans un sac approprié, permettent une
excellente réhabilitation des patients qui en sont appareillés. Le
retour à domicile, la réinsertion sociale et, dans certains cas, la
reprise d’une certaine activité professionnelle sont possibles (11).
Les résultats
La mortalité opératoire varie entre 15 et 40 %. Elle est dépen-
dante du statut clinique au moment de l’implantation. Logique-
ment, une implantation en alternative à la transplantation se réa-
lisera dans des conditions optimisées, en dehors de l’urgence. On
peut alors estimer qu’une implantation programmée aurait une
mortalité inférieure à 10 %.
Avec une assistance univentriculaire gauche, notons que près de
75 % des patients quittent l’hôpital après 60 jours. Parmi eux,
80 % sont au stade 1, alors que seulement 46 % des malades res-
tés sous traitement médical auraient le même statut clinique. Un
travail récent confirme l’intérêt évident de ces dispositifs implan-
tables (12). Dew (13) a montré que la qualité de vie des patients
sous assistance qui ont quitté l’hôpital est similaire à celle des
patients transplantés et supérieure à celle des patients sous assis-
tance mais maintenus à l’hôpital, et même supérieure à celle des
patients sur liste d’attente à domicile. Les malades assistés à domi-
cile ou les transplantés cardiaques estiment donner significative-
ment moins de soucis à leur famille que ceux qui sont sur la liste
d’attente ou qui sont maintenus à l’hôpital sous assistance circu-
latoire. Néanmoins, ces dispositifs électriques restent encore
aujourd’hui dépendants d’une connexion transcutanée avec la
DOSSIER

source d’énergie ; la masse de corps étrangers implantée dans la
paroi abdominale peut être une source d’inconfort du fait du poids
et du bruit, et, de façon plus grave, d’infection.
Si, sur le plan technologique, l’écart entre les prestations four-
nies par ces dernières machines et les contraintes du cahier des
charges s’est considérablement rétréci, il n’en demeure pas moins
que ces dispositifs d’assistance restent assujettis à une morbidité
non négligeable (6-14). Toutefois, cette morbidité doit être com-
parée aux risques induits par la transplantation : rejets, compli-
cations infectieuses, développement de cancers ou de lymphomes
(5).
UNE IATROGÉNICITÉ...
Quel que soit le dispositif d’assistance circulatoire utilisé, les
périodes périopératoire et postopératoire immédiate ayant été sur-
montées avec succès, le patient ainsi appareillé reste exposé à
deux risques majeurs : les complications infectieuses et les com-
plications hémorragiques ou thromboemboliques.
Nous ne retiendrons ici que les complications infectieuses direc-
tement liées à la machine. Elles concernent environ 30 % des
patients, et leur gravité va de la simple suppuration au niveau de
l’orifice cutané du câble électrique jusqu’à l’infection de la poche
contenant le ventricule artificiel, qui ne sera résolue définitive-
La Lettre du Cardiologue - n° 338 - novembre 2000
19
DOSSIER
Figure 1. Système Medos®.
CONTRÔLEUR
ET BATTERIES
Composants externes
portables permettant
la mobilité du porteur.
CONDUIT
D’ÉJECTION
Transporte le sang de
la pompe vers l’aorte
ascendante.
CONDUIT
D’ADMISSION
Introduit dans l’apex
ventriculaire gauche ;
transporte le sang
vers la pompe
CÂBLE
PERCUTANÉ
Traversant la paroi
abdominale. Permet
l’alimentation élec-
trique et la ventilation
de la pompe.
UNITÉ POMPE/
CONVERTISSEUR
D’ÉNERGIE
Implantée à l’intérieur
de la paroi abdominale.
Fonctionne en contre-
pulsion synchronisée.
Figure 2. Schéma du cœur total type Jarvik-CardioWest®en place. Figure 3. Assistance univentriculaire gauche type Novacor®en place.

La Lettre du Cardiologue - n° 338 - novembre 2000
20
DOSSIER
ment qu’après l’ablation du dispositif. Beaucoup plus grave est
l’endocardite sur les prothèses valvulaires qui, malgré des tenta-
tives de réintervention et de changement de matériel, se solde par
une mortalité de plus de 50 % (15).
À l’exception du TCI®,qui pourrait se contenter d’un seul traite-
ment antiagrégant plaquettaire (12), tous les autres dispositifs
nécessitent la mise en œuvre d’un traitement anticoagulant effi-
cace par les antivitaminiques K associé à une antiagrégation pla-
quettaire. Cette thérapeutique expose à des risques hémorra-
giques, surtout pendant la période périopératoire où l’incidence
des reprises chirurgicales se situe entre 15 et 30 %, mais reste de
l’ordre de 8 % chez les patients à domicile (12). Elle expose aussi
aux accidents thromboemboliques, souvent sous-estimés voire
sous-évalués (infarctus splénique, petit infarctus cérébral sans
signe neurologique documenté, etc.) : la fréquence a atteint jus-
qu’à 30 % des patients (16) et reste tout de même aujourd’hui
aux alentours de 12 à 15 % malgré les progrès technologiques
effectués (17).
Tous ces chiffres sont à appréhender avec précaution. Ils sont
relevés dans des séries de malades ayant une transplantation
comme objectif final. Il s’agit d’assistance d’une durée généra-
lement inférieure à six mois. Ces chiffres sont donc plus le reflet
des risques périopératoires des trois premiers mois. Peu d’études
sont consacrées à des patients assistés de façon chronique (8, 11,
12, 13, 14).
... ET D’AUTRES LIMITES
On l’aura compris tout au long de cet exposé, l’assistance uni-
ventriculaire gauche implantable électrique est celle qui, aujour-
d’hui, répond le moins mal aux exigences d’une alternative à la
transplantation cardiaque. Néanmoins, une assistance univentri-
culaire gauche ne peut être envisagée dans tous les cas. Elle est
ainsi impossible en cas de prothèse valvulaire intracardiaque (tout
particulièrement aortique), en cas d’insuffisance aortique signi-
ficative, de défaillance primaire du ventricule droit, d’hyperten-
sion artérielle pulmonaire, voire de dégâts myocardiques graves
post-infarctus (18). Si ces dossiers sont relativement faciles à
dépister lors du bilan préparatoire à l’implantation, il en va tout
autrement de la défaillance ventriculaire droite potentielle qui
sera susceptible d’obérer gravement le résultat d’une assistance
univentriculaire gauche (19). Cette défaillance ventriculaire droite
est en effet très difficilement prévisible ; aucune étude n’a aujour-
d’hui permis de définir des facteurs prédictifs forts et significa-
tifs de cette défaillance (20). Quasi constante après une implan-
tation univentriculaire gauche, elle pourra dans la plupart des cas
être contrôlée par les drogues inotropes et le NO, mais dans 15 à
20 % des cas, elle nécessitera une assistance ventriculaire droite
temporaire. L’appel à celle-ci, dans toutes les statistiques rap-
portées, fait passer la mortalité opératoire de l’implantation d’une
assistance ventriculaire gauche de 15 % à 45 % (20).
La décision d’implantation d’une assistance univentriculaire
gauche reste donc un challenge nécessitant une évaluation cli-
nique et hémodynamique extrêmement précise, afin de porter
l’indication avant l’apparition de tout signe prémonitoire de
défaillance polyviscérale (21). Actuellement, les meilleures cir-
constances d’implantation semblent être celles d’une urgence pro-
grammée devant un choc cardiogénique répondant mal à un
traitement inotrope optimal (22).
Enfin, il n’est pas d’alternative raisonnable à la transplantation
sans un dispositif ayant fait preuve d’une très grande fiabilité. Sur
ce plan, l’expérience accumulée par les différentes implantations
de Novacor®(plus de 900) ou de TCI®électrique (plus de 750)
ont permis d’atteindre l’équivalent de plusieurs milliers de jours
de fonctionnement. Ainsi, 70 patients ont été assistés sous Nova-
cor®pendant plus d’un an, 14 plus de deux ans, 4 plus de trois
ans et 1 plus de quatre ans ; aucune panne significative du dis-
positif n’a été signalée, et la machine n’a dû être changée qu’une
seule fois. Le HeartMate TCI®,quant à lui, a connu beaucoup plus
de soucis de fonctionnement et de pannes ; plusieurs dispositifs
ont dû être remplacés après des périodes d’utilisation relative-
ment brèves.
CONCLUSION
L’assistance ventriculaire prolongée comme alternative à la trans-
plantation n’est plus véritablement une utopie : les progrès tech-
nologiques effectués au cours de la dernière décennie, une
meilleure compréhension de la physiopathologie de l’assistance
univentriculaire gauche, les résultats accumulés au cours des der-
nières années rendent cette perspective de plus en plus réaliste.
Néanmoins, de nombreux progrès restent à faire dans la minia-
turisation, l’implantabilité totale, et une meilleure hémocompa-
tibilité pour diminuer de façon drastique une iatrogénicité qui
demeure encore importante. L’implantation du “Lion’s Heart” en
Allemagne, largement diffusée par les médias, est une pierre sup-
plémentaire à cet édifice. Néanmoins, la large utilisation de ces
dispositifs reste soumise à un problème de santé publique et de
choix thérapeutique, compte tenu des coûts induits par ce type de
technologie. Les études économiques faites aux États-Unis plai-
dent en faveur des dispositifs implantables (12), mais il n’est pas
prouvé que l’approche macroéconomique américaine soit trans-
posable dans nos pays européens, en particulier en France.
Lorsque le chirurgien cardiaque pourra disposer d’un ventricule
ou d’un cœur artificiel avec la même confiance, les mêmes per-
formances qu’une prothèse valvulaire, la prise en charge d’un
insuffisant cardiaque terminal en sera totalement bouleversée. On
ne soupçonne sans doute pas les conséquences psychologiques,
tant pour le malade que pour l’équipe médico-chirurgicale, que
cette disponibilité sera susceptible d’entraîner. Néanmoins, il est
fort probable que l’artificiel ne supplantera jamais totalement le
biologique ; comme dans la pathologie valvulaire, il y aura sans
doute une place et des indications électives pour chaque techno-
logie : la chirurgie réparatrice ou remodelante, l’homogreffe,
l’hétérogreffe et la prothèse cardiaque mécanique. ■
RÉFÉRENCES BIBLIOGRAPHIQUES
1. Ho KKL, Pinsky JL, Kannel WD, Levy D. The epidemiology of heart failure :
the Framingham study. J Am Coll Cardiol 1993 ; 22 : A6-A13.
2. Delahaye F, De Gevigney G, Gaillard S, Cheneau E. Épidémiologie et impact
économique de l’insuffisance cardiaque en France. Arch Mal Cœur 1998 ; 91 :
1307-14.

La Lettre du Cardiologue - n° 338 - novembre 2000
21
DOSSIER
3.
Pavie A, Dorent R, Akthar R, Nataf P, Bors V, Gandjbakhch I. Transplantation
cardiaque. Pénurie de greffons. Bilan actuel. Arch Mal Cœur 1996 ; 89 (VI) : 43-6.
4. Hetzer R, Müller J, Weng Y et al. Cardiac recovery in dilated cardiomyopathy
by imboading with a left ventricular assist device. Ann Thorac Surg 1999 ; 68 :
742-9.
5. Hosenpud JD, Bennett LE, Kech BM, Fiol B, Novick RJ. The registry of the
International Society for Heart and Lung Transplantation : fourteenth official
report 1997. J Heart Lung Transpl 1997 ; 16 : 691-712.
6. Mehta SM, Anfiero TX, Pae WE. Combined registry for clinical use of mecha-
nical ventricular assist pumps and the total artificial heart in conjunction with
heart transplantation. J Heart Lung Transplant 1995 ;14 : 585-93.
7. Proceedings of the third international Conference on Circulatory support
devices for severe cardiac failure. Pittsburgh, Pennsylvanie. October 28-30, 1994.
Ann Thorac Surg 1996 ; 61 : 284-498.
8. Kormos RL, Muralis S, Dew MA et al. Chronic mechanical circulatory sup-
port : rehabilitation, low morbidity and superior survival. Ann Thorac Surg 1994 ;
57 : 51-8.
9. Duveau D, Baron O. Insuffisance cardiaque terminale. Les moyens d’assis-
tance circulatoire. Arch Mal Cœur 1996 ; 89 (VI) : 51-4.
10. Copeland JG, Pavie A, Duveau D et al. Bridge to transplantation with the
CardioWest Total Artificial Heart : the international experience 1993 at 1995.
J Heart Lung Transplant 1996 ; 15 : 94-9.
11. Grady K, Jalowiec A, White-Williams C. Improvement in quality of life in
patients with heart failure who undergo transplantation. J Heart Lung Transplant
1996 ; 15 : 749-57.
12. Moralès DLS, Catanese KA, Helman DN et al. Six-year experience of caring
for forty-four patients with a left ventricular assist device at home : safe, econo-
mical, necessary. J Thorac Cardiovasc Surg 2000 ; 119 : 251-9.
13. Dew MA, Kormos RL, Winowich S et al. Quality of life outcomes in left ven-
tricular assist system inpatients and outpatients. ASAIO J 1999 ; 45 : 218-25.
14. Oz MC, Argenziano M, Catanese KA et al. Bridge experience with long-term
implantable left ventricular assist devices. Are they an alternative to transplanta-
tion ? Circulation 1997 ; 95 : 1844-52.
15. Argenziano M, Catanese KA, Moazami N et al. The influence of infection on
survival and successful transplantation in patients with left ventricular assist
device. J Heart Lung Transplant 1996 ; 16 : 822-31.
16. Schmid C, Weyand M, Nabavi DG et al. Cerebral and systemic embolization
during left ventricular support with the Novacor N100 device. Ann Thorac Surg
1998 ; 65 : 1703-10.
17. Oyer PE, Jansen PG, Wheedon DR, Ramasamy N, Portner P. Improve out-
comes with an implantable left ventricular assist system : a multicenter study.
Communication at 36th Annual Meeting of the Society of Thoracic Surgeon (Janv
31-Feb 2, 2000) à paraître dans Ann Thorac Surg.
18. Duveau D. Indications de l’assistance circulatoire en attente de transplanta-
tion. Conférence de consensus de l’action concertée européenne. In : “Les
Journées de la Pitié” 1995-Sandoz. Paris 1996, p. 173-6.
19. Kormos RL, Gasior TA, Kawai TA et al. Transplant candidates clinical
status rather than ventricular function defines need for univentricular versus
biventricular support. J Thorac Cardiovasc Surg 1996 ; 111 : 773-83.
20. Fukamachi K, Mc Carthy P, Smedira NG et al. Preoperative risk factors for
right ventricular failure after implantable left ventricular assist device insertion.
Ann Thorac Surg 1999 ; 68 : 2181-4.
21. Oz MC, Goldstein DJ, Pepini P et al. Screening scale predicts patients suc-
cessfully receiving long-term implantable left ventricular assist device.
Circulation 1995 ; 92 : II169-II173.
22. Loisance D, Pouillart F, Benvenutti C et al. Mechanical bridge to transplan-
tation : when is too early ? When is too late ? Ann Thorac Surg 1996 ; 61 :
388-90.
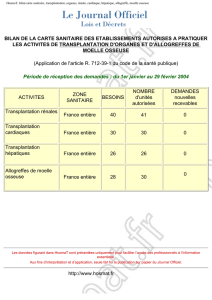
1. La transplantation cardiaque (deux réponses) :
a. est applicable quelle que soit l’étiologie de l’insuffisance
cardiaque terminale
b. donne de très mauvais résultats à 10 ans
c. est limitée par le nombre de greffons disponibles
d. est impossible en cas d’intervention cardiaque antérieure
e. est limitée par les conséquences du traitement immu-
nosuppresseur
2. Parmi les dispositifs d’assistance circulatoire suivants,
quels sont ceux qui pourraient être implantés en alterna-
tive à la transplantation (deux réponses) ?
a. pompes centrifuges
b. cœur total Jarvik-CardioWest®
c. Novacor®
d. Thoratec®
e. Medos®
f. TCI®
3. Parmi les caractéristiques suivantes, lesquelles sont
nécessaires à un dispositif mécanique alternatif à la trans-
plantation (quatre réponses) ?
a. implantable
b. en plastique
c. radio-opaque
d. électrique
e. faible thrombogénicité
f. intrathoracique
g. faible encombrement
h. biventriculaire
RÉPONSES
RÉPONSES
FMC
1. c, e ; 2. c, f ; 3. a, d, e, g.
AUTOQUESTIONNAIRE
AUTOQUESTIONNAIRE
FMC
1
/
5
100%