HALLUX VALGUS

1
INFORMATIONS SUR L’HALLUX VALGUS
Qu’est ce que l’hallux valgus ?
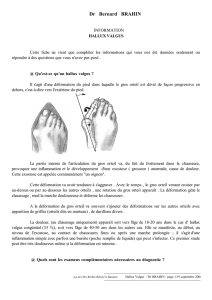
L’hallux valgus est une déviation en dehors (valgus) du gros orteil (hallux). La
proéminence osseuse (« oignon ») n’est pas une excroissance osseuse mais la
conséquence d’une angulation entre les deux os qui constituent le squelette du gros
orteil, le premier métatarsien qui se déplace vers l’intérieur faisant saillie, et la
phalange du gros orteil qui se déplace en dehors vers les autres orteils.
Quelles sont les causes de l’hallux valgus ?
Les causes de l’hallux valgus se partagent en facteurs congénitaux et acquis.
Le facteur congénital explique la présence d’hallux valgus chez l’enfant, de même
que l’existence d’hallux valgus « familiaux » affectant plusieurs personnes d’une
même famille au travers d’une même ou de plusieurs générations. Les autres facteurs
prédisposant sont le pied égyptien (gros orteil plus long que le deuxième), le pied
plat... Les facteurs acquis incriminent en premier lieu la chaussure féminine à talon
haut et à bout pointu, mais aussi l’excès pondéral, l’activité debout, la ménopause, le
vieillissement articulaire... L’hallux valgus peut aussi être la conséquence d’une
affection neurologique, d’un rhumatisme inflammatoire, plus rarement d’un
traumatisme ... Le traitement fait usage dans ces cas le plus souvent de techniques
chirurgicales particulières.
Quelles sont les conséquences de l’hallux valgus ?
L’aggravation de l’hallux valgus est inéluctable, irréversible et s’effectue en général
de façon très progressive. Les conséquences principales en sont :

2
Le conflit avec la chaussure source de gêne, de douleur, d’inflammation voire de
bursite, poche liquidienne qui à l’extrême peut s’infecter.
L’insuffisance d’appui du premier rayon: le gros orteil étant dévié appui moins
bien au sol entraînant un déport de l’appui sous le deuxième orteil ce qui peut
entraîner l’apparition de douleur plantaire (ou "métatarsalgie"), la formation d’un
durillon, une déformation en griffe de l’orteil, et à long terme un déboîtement
articulaire ou luxation du 2ème orteil par faillite des éléments de soutien de l’orteil,
impliquant à ce stade une chirurgie plus extensive.
Quels sont les autres traitements possibles ?
Les semelles sans action sur l’hallux valgus, sont efficaces sur les douleurs
plantaires et sur l’évolution des déformations des orteils adjacents.
Les orthèses pour hallux valgus, soit rigides portées la nuit, soit souples portées
dans la chaussure, visent à soulager mais ne permettant pas d’éviter ou de ralentir
la déformation.
Les autres moyens médicaux sont : un chaussage adapté, les anti inflammatoires
Quand faut il se faire opérer ?
Il y a trois raisons principales qui justifient l’intervention chirurgicale :
la douleur, parfois vive, parfois simple gène au chaussage et les autres
conséquences du conflit pied chaussure, inflammation locale ou bursite.
l’importance de l’hallux valgus, une déformation importante justifiant plus une
chirurgie qu’un hallux valgus débutant.
le retentissement de l’hallux valgus sur le reste de l’avant pied par l’apparition
d’une déformation en griffe d’orteil, de durillon ou de douleurs plantaires, et au
mieux avant le stade de luxation métatarso phalangienne.
La chirurgie de l’hallux valgus n’est ni préventive ni à visée esthétique.
Y a-t-il un âge pour se faire opérer ?
L’hallux valgus peut être opéré à tout âge, habituellement entre 30 et 70 ans. Le jeune
âge est un frein à l’indication chirurgicale car les déformations y sont souvent
débutantes et le risque de récidive augmente avec la durée de vie. Néanmoins
certains enfants sont opérés pour des déformations importantes et mal tolérées, à
partir d’un âge pour lequel les cartilages de croissances du pied sont fermés (vers 14
ans chez la fille16 ans chez le garçon). Les personnes âgées ont des déformations
souvent importantes mais bien tolérées compte tenu le plus souvent d’une moindre
exigence fonctionnelle et de chaussage, mais néanmoins l’indication chirurgicale
peut être portée chez des personnes actives, en bon état général et très gênées par
leur déformation.
Y a-t-il une saison pour se faire opérer ?

3
L’hallux valgus peut être opéré en toute saison. Cependant une intervention en
été est moins confortable car le pied a tendance à gonfler plus, le pied ne peut être
mouillé avant 15 jours et pas avant 3 semaines pour une eau de mer ou de piscine, et
enfin il convient de porter après l’intervention des chaussures fermées. L’été
représente une contre indication à la chirurgie pour les personnes présentant
d’importants troubles circulatoires ou des antécédents de phlébite.
En quoi consiste l’intervention ?
L’hallux valgus est une déformation et non une excroissance osseuse, aussi
l’intervention consiste en un redressement osseux et non un rabotage. Pour se faire il
est réalisé une découpe osseuse appelée « ostéotomie » au niveau du métatarsien et
de la phalange, en respectant l’articulation qui les sépare. Les fragments osseux sont
fixés pour maintenir la correction durant la période de consolidation osseuse soit par
vis enfouie(s), soit par l’intermédiaire d’un fragment osseux prélevé sur place et
encastré comme une cheville. Le mode de fixation osseuse peut varier selon les
conditions anatomiques et les difficultés éventuelles rencontrées lors de
l’intervention.
La technique employée est en général mini invasive ce qui a pour avantage de
réduire le traumatisme chirurgical sans pour autant garantir une récupération plus
rapide. Les conditions anatomiques rencontrées lors de l’intervention conditionnent
néanmoins la possibilité d’utiliser ces techniques en particulier lorsqu’il s’agit d’une
chirurgie de reprise.
Peut-on opérer les deux pieds à la fois ?
Une chirurgie ne portant que sur un pied à la fois est toujours préférable. Les raisons
en sont principalement une diminution du handicap post opératoire, de la réaction
douloureuse et surtout de l’impact fonctionnel en cas de difficultés ou de
complications. L’intervalle de temps entre les deux pieds peut être réduit au

4
minimum à 15 jours, ce qui représente un compromis sage et avantageux, permettant
d’apprécier la réaction immédiate et d’annuler le deuxième pied en cas de
difficultés.
Quel est le mode d’anesthésie ?
L’anesthésie est loco régionale. Elle s’effectue par piqûre à proximité des nerfs autour
de la cheville, assurant une anesthésie prolongée. Durant l’intervention une
médication complémentaire peut être administrée afin de réduire le stress.
L’anesthésie générale est cependant envisagée en cas de contre indication à
l’anesthésie loco régionale (antécédent de paralysie, sciatique, neuropathie
périphérique, antécédents infectieux à la jambe, troubles de la coagulation,
surpoids...)
Est ce une chirurgie douloureuse ?
La chirurgie mini invasive, mais surtout l’anesthésie loco régionale dont les effets
sont prolongés sur près de 24 heures, ainsi que la prise en charge optimisée de la
douleur après l’opération, ont permis aujourd’hui de réduire considérablement
l’importance de la douleur qui n’en reste pas moins une réaction individuelle.
L'intervention peut elle être réalisée en ambulatoire?
Les conditions requises pour réaliser une chirurgie en ambulatoire sont :
une proximité géographique avec un centre de soins
la présence d’un entourage de proximité
une chirurgie ne portant que sur un pied
l’absence de contre indication à l’anesthésie loco régionale
un terrain non propice à la réaction douloureuse
l’absence d’intolérance aux antalgiques
Une chirurgie en ambulatoire suppose par ailleurs votre acceptation de l’ensemble du
protocole de soins, et une validation à la fois du chirurgien et de l’anesthésiste.
Quels résultats peut-on attendre de la chirurgie ?
L’objectif premier de l'intervention est de corriger la déformation du gros orteil, de
faciliter le chaussage et de retrouver une marche normale et indolore. Le port de
talons hauts, la poursuite d'activités sportives, de danse ou de randonnée,
conditionnés par l’importance des déformations initiales et les capacités de
récupération propres à chacun, ne constituent pas l'objectif principal de
l'intervention. Les conditions nécessaires à l'obtention d’une récupération
fonctionnelle la plus complète possible sont, en outre, l’absence de complication post
opératoire et l’absence d’autres pathologies associées (arthrose, griffes d’orteils,

5
métatarsalgies …) qui ont leur propres causes et peuvent donc poursuivre leur
évolution au delà de l’intervention.
Quels sont les délais moyens de récupération?
Le temps de récupération est en moyenne de 2 mois.
L’appui est repris dès le lendemain de l’intervention.
La marche durant les 15 premiers jours est limitée, ne dépassant pas 10 minutes pour
chaque déplacement, le pied devant rester le plus souvent en position allongée. La
marche augmente ensuite très progressivement en durée. Une marche normale est
retrouvée dans un délai moyen de 1 mois 1/2 à 2 mois
Le chaussage s’effectue à l’aide d’une chaussure post opératoire pendant un mois et
demi, remplacée ensuite par une chaussure fermée de type tennis, pour retrouver un
chaussage « normal » au delà de 2 mois et plus élégant de type escarpin au delà de 3
mois.
La conduite automobile est envisageable vers la 6ème semaine. . Il s’agit d’une
question de sécurité (sauf voiture automatique après chirurgie du pied gauche).
La reprise du travail s’effectue en moyenne entre 6 et 8 semaines, mais peut être plus
tardive pour un travail essentiellement debout ou un travail physique lourd.
Les activités sportives ne sont reprises qu’à partir de 3 mois, exception faite de la
natation, du vélo (hors VTT ou de course) ou de toute activité ne nécessitant pas un
appui répété sur l’avant pied.
Quels sont les risques de cette chirurgie ?
Les complications communes à toute intervention
L’infection nosocomiale : Il s’agit le plus souvent d’une infection superficielle
n’entraînant qu’un retard de cicatrisation. L’infection profonde, osseuse ou
articulaire, est une complication rare mais grave. Le risque infectieux est minimisé
par les précautions pré opératoires et per opératoires (administration d’antibiotiques
lors de l’intervention), mais relève aussi de facteurs individuels : défaut d’hygiène
corporelle, tabagisme, alcoolisme, obésité, dénutrition, diabète déséquilibré, lésions
cutanées, infection urinaire, mauvais état dentaire, antécédent d'infection des os et
des articulations, rhumatisme inflammatoire, maladie systémique, maladie dys
immunitaire..., traitement médicamenteux : corticoïdes, immunosuppresseurs,
chimiothérapie anti cancéreuse...
La phlébite est la formation d’un caillot de sang dans une veine, lequel peut migrer
dans les poumons réalisant une embolie pulmonaire. Les facteurs de risques sont le
tabagisme, les contraceptifs oraux, l’hormonothérapie substitutive de la ménopause,
les antécédents personnels ou familiaux de phlébite, l’insuffisance veineuse, les
varices, l’obésité, les troubles de la coagulation et certaines affections (insuffisance
respiratoire, insuffisance cardiaque, maladie inflammatoire, maladie neurologique,
cancer, syndrome néphrotique, polyglobulie, thrombocytose,
hyperhomocystéinémie, syndrome des anti phospholipides …).
Le saignement peut entraîner la formation d’ecchymoses ou « bleus » sans
 6
6
 7
7
 8
8
 9
9
 10
10
 11
11
 12
12
 13
13
1
/
13
100%